妊娠期BMI轨迹、产后体重滞留与产后1年代谢综合征的关系*
2024-03-29张华凡陈艺璇吴琳琳吴晓霞尹霭琦胡凤巧童嘉宁黄旭娜万艳梅牛建民
张华凡,陈艺璇,吴琳琳,吴晓霞,尹霭琦,胡凤巧,童嘉宁,黄旭娜,万艳梅,牛建民**
(1.南方医科大学第一临床医学院,深圳市妇幼保健院,深圳 518000;2.中山大学第八附属医院,深圳 518000)
代谢综合征(metabolic syndrome,MetS)是一种包括脂肪代谢紊乱、肥胖、糖尿病、胰岛素抵抗等危险因素在内的症候群,会增加心血管代谢风险(cardiometabolic risk,CMR)和心血管疾病(cardiovascular disease,CVDs)的发生,而心血管代谢风险和疾病是导致中国女性疾病负担中最重要的因素[1,2]。1998年,世界卫生组织(World Health Organization,WHO)提出了第一个应用于临床的MetS统一定义[3]。世界上有超过十亿人受到MetS的影响[4]。目前已成为全球日益严重的公共卫生问题[2]。我国女性的患病率达30.3%,给妇女健康及卫生系统带来了极大的负担[5]。
妊娠妇女孕期体重增加、身体发生代谢改变,这不仅对妊娠期间的母体和胎儿造成近期影响,而且对母子健康产生远期不良影响[6-7],如血糖、血脂异常等,而这些是MetS的诊断指标之一[4-5]。孕前到产后第1年的平均体重变化被称为产后体重滞留(postpartum weight retention,PPWR)[8]。PPWR进一步发展为中心型肥胖[9-10],而中心型肥胖是MetS的重要诊断指标之一[5]。本研究通过探讨妊娠期体质量指数(body mass index,BMI)轨迹及PPWR与产后1年MetS发生的相关性,以期尽早识别CMR妇女,为减轻妇女心血管代谢疾病负担提供参考。
1 资料与方法
1.1 研究对象 采用前瞻性纵向研究,选取2019年1月1日至2019年12月31日在南方医科大学附属深圳妇幼保健院分娩的产妇720例。纳入标准:单胎且年龄大于18岁;同时有孕早期、孕中期、孕晚期体重数据。产后随访内容包括问卷、一般体格检查及实验室检查。排除5例无产次、2例无产后随访体重的妇女,最终纳入713例。本研究经医院医学伦理委员会审批[深妇幼伦审(2017)23],参与者均签署知情同意书。
1.2 研究方法
1.2.1 数据收集 妊娠期:血糖异常[包括孕前已确诊的糖尿病及妊娠期糖尿病(gestational diabetes mellitus,GDM)]、血压异常(包括孕前已确诊及妊娠期确诊的高血压)、胎儿性别、产次、教育水平。产后:身高、体重、BMI、腰围、臀围、血压。产后:采集空腹静脉血约5mL,检测甘油三酯(triglyceride,TG)、高密度脂蛋白胆固醇(high density lipoprotein cholesterol,HDL-C)、空腹血糖(fasting plasma glucose,FPG)。
1.2.2 妊娠期BMI轨迹分组及PPWR分组 (1)妊娠期BMI轨迹分组:孕早期(0~13+6周)、孕中期(14~27+6周)、孕晚期(28~40周)各期只要有一次体重数据就被用于计算BMI,进一步构建妊娠期BMI轨迹,并将各期体重所对应的孕周数定义为孕12周、26周、38周。(2)PPWR分组:计算产后1年BMI与孕前BMI之间的差值。将孕12周前(首次产科建档)的BMI视为“孕前BMI”,这一数据从医院电子系统导出。
1.2.3 MetS诊断标准 参考2009年国际糖尿病联合会和美国心脏协会/国家心、肺及血液研究所的标准[11]:诊断为MetS需满足以下任意三条:(1)中国女性腰围≥80cm;(2)TG≥150mg/dL(1.7mmol/L),药物治疗既往升高的TG是一个替代指标;(3)女性HDL-C<50mg/dL(1.3mmol/L),药物治疗既往降低的HDL-C是一个替代指标;(4)SBP≥130mmHg或DBP≥85mmHg,抗高血压药物治疗有高血压病史患者是一个替代指标;(5)FPG≥100mg/dL(5.6mmol/L),药物治疗既往升高的FPG是一个替代指标。
2 结 果
2.1 一般情况 正常妊娠期BMI轨迹组更倾向于妊娠期间无血糖异常(67.9%),妊娠期间无血压异常(93.0%),未生产过(60.6%),有过大学以上教育的(80.7%)妇女。随着BMI轨迹从低到高,MetS患病率呈逐渐增加趋势,分别为0.3%、4.9%、25.8%。将PPWR分组按四分位间距分为:Q1<0.00、0.00≤Q2<0.86、0.86≤Q3<1.85、Q4≥1.85。见表1。

表1 各妊娠期BMI轨迹组的人群基本特征
2.2 妊娠期BMI轨迹的构建 使用LCGM对713例妇女的孕早、中、晚期BMI构建轨迹,得到轨迹1、2、3,各组中妇女占总人数的比例分别为45.2%、46.3%和8.5%(图1)。
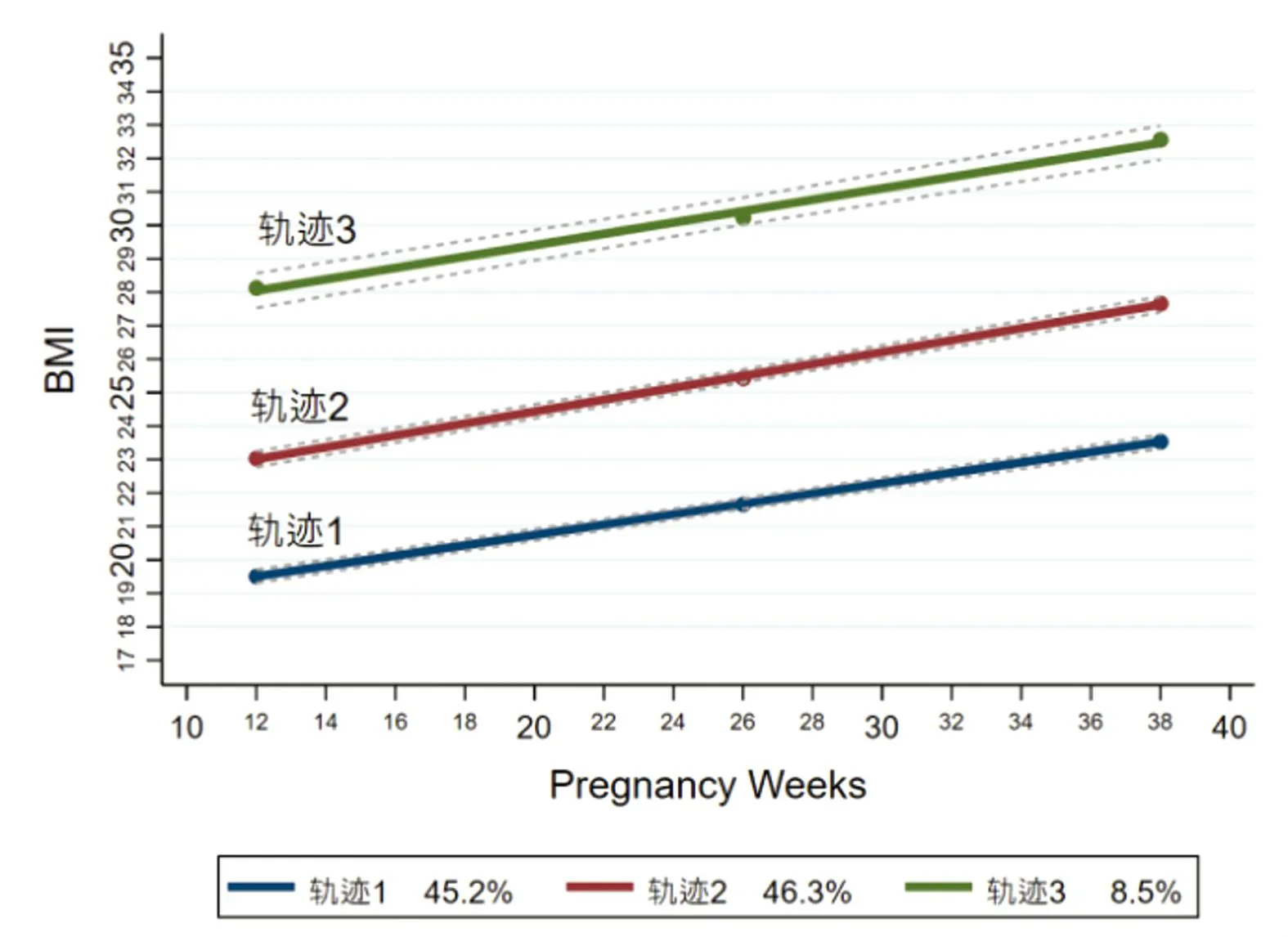
图1 713例妇女的妊娠期BMI轨迹
2.3 不同妊娠期BMI轨迹组及PPWR分组与MetS诊断指标发生异常数间的关系 Spearman秩相关分析结果示,妊娠期BMI轨迹分组和PPWR分组均与MetS诊断指标发生异常数间呈较弱正相关,即妊娠期BMI轨迹越高或PPWR越多,MetS的诊断指标发生异常数增加(P<0.05)。见表2。

表2 妊娠期BMI轨迹分组及PPWR分组与MetS诊断指标发生异常数间的关系
2.4 MetS影响因素的单因素logistic回归分析 妊娠期间血糖异常、妊娠期BMI轨迹分组、产后体重滞留分组与MetS患病均有关(P<0.05),但年龄、妊娠期间血压异常、胎儿性别、产次、教育水平与MetS患病均无关(P<0.05)。见表3。
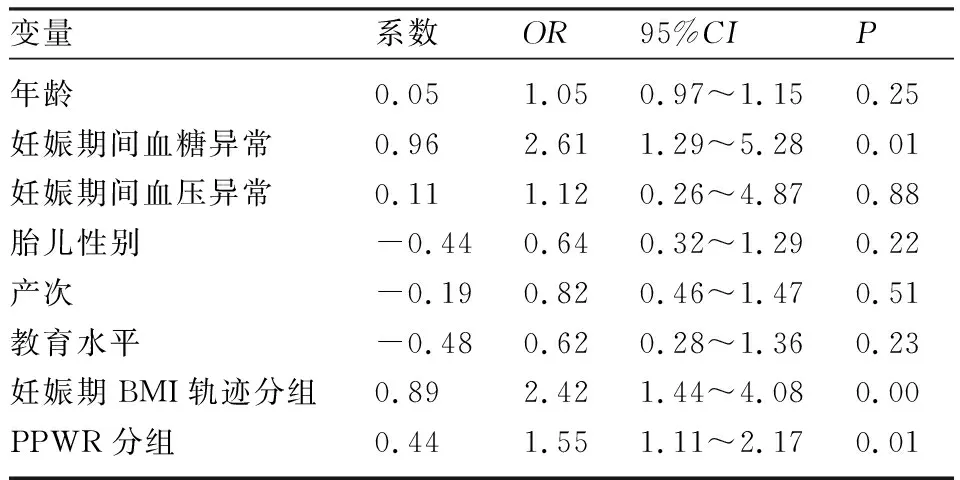
表3 MetS的单因素logistic回归分析
2.5 妊娠期BMI轨迹分组与MetS及其各诊断指标的相关性分析 将单因素分析有统计学意义的变量纳入二元logistic回归分析,结果显示,与轨迹2相比,轨迹1和轨迹3的发病风险OR(95%CI)值分别为0.06(0.01~0.47)和6.15(2.81~13.44)。同时,与轨迹2相比,轨迹1的中心型肥胖、TG升高、HDL-C降低的发病风险OR(95%CI)值分别为0.08(0.05~0.15)、0.27(0.11~0.69)、0.42(0.29~0.60);轨迹3的中心型肥胖、TG升高、血压升高、HDL-C降低的OR(95%CI)值分别为15.95(6.93~36.71)、3.20(1.45~7.05)、2.75(1.26~6.03)、1.90(1.09~3.31)。见表4。
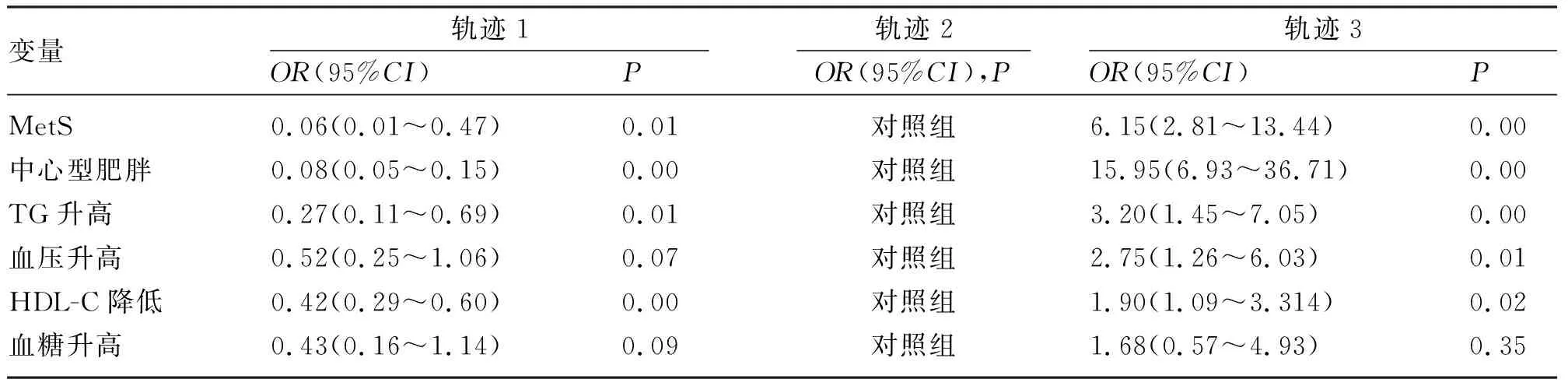
表4 妊娠期BMI轨迹分组与MetS及其各诊断指标的logistic回归分析[OR(95%CI)]
2.6 PPWR与MetS及其各诊断指标的相关性分析 将单因素分析有统计学意义的变量妊娠期间血糖异常、妊娠期BMI轨迹分组、PPWR分组纳入进一步的二元logistic回归分析。与Q1相比,Q2、Q3与MetS患病不相关,Q4与MetS患病呈正相关(OR=3.63,95%CI为1.10~11.96)。与Q1相比,Q3、Q4均与中心型肥胖、TG升高呈正相关(Q3:OR=2.89,95%CI为1.50~5.58;OR=3.77,95%CI为1.33~10.70;Q4:OR=8.43,95%CI为4.52~15.73;OR=3.26,95%CI为1.19~8.94),且随PPWR分组增加而增大。见表5。
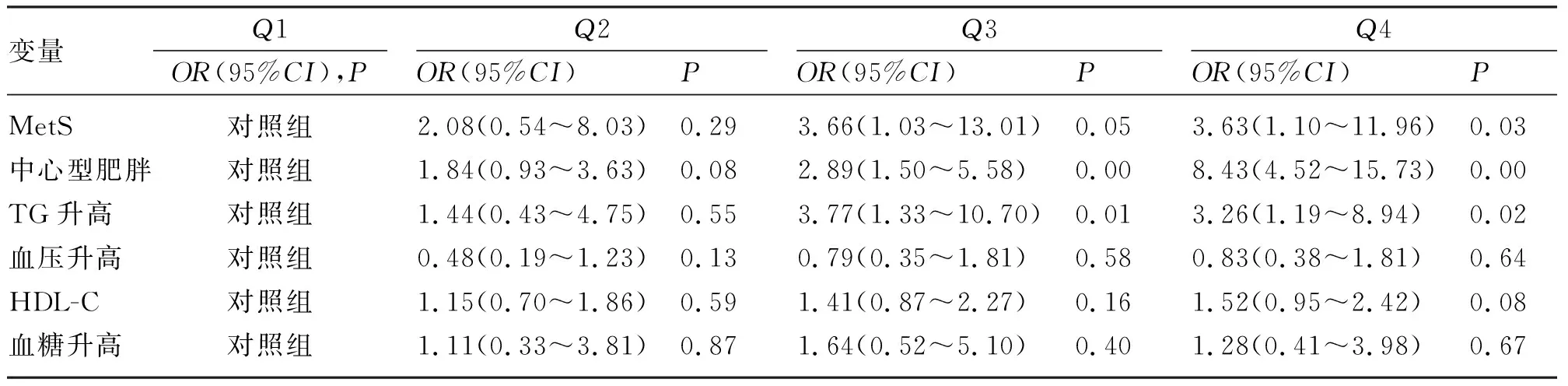
表5 PPWR分组与代谢综合征及其各诊断指标的logistic回归分析[OR(95%CI)]
3 讨 论
本研究对妊娠期BMI进行轨迹的构建及分组,更好地反映了妇女孕期体重的动态变化情况。有研究对壮族自治区孕妇进行孕期体重轨迹的拟合,与本研究得出的轨迹较一致,但是他们选择了包括孕前、孕早期、孕中期、孕晚期及分娩前的五个点,更好地观察到了孕10周开始体重增长速度明显加快[13]。本研究孕早期、孕中期、孕晚期三个点在满足了各个条件后很好地拟合了三条轨迹。本研究观察到妊娠期BMI轨迹组增高或PPWR越多,MetS诊断指标异常数越多。孕妇孕期体重增重过多、身体发生代谢改变会对母子产生短期或长期的不良健康影响[7]。本研究结果显示,处于轨迹3的妇女发生MetS是对照组的6.15倍,处于轨迹1的妇女发生MetS是对照组的0.06倍。已有研究表明,过度GWG的长期代谢后果包括2型糖尿病、心血管疾病和MetS[14]。这与本研究结果相一致,本研究发现轨迹3组妇女TG升高、血压升高、HDL-C降低等发生呈正相关,不同的是他们采用总的GWG值来观察与MetS发生相关性,我们则以轨迹的形式来表示。而McClure等[15]结果显示,GWG过高与血压、血脂、葡萄糖与MetS无相关性,但GWG导致中心型肥胖进而增加心血管风险。本研究也发现中心型肥胖与MetS呈正相关,与文献报道一致[6,15]。
Wahabi等[16]发现,产后12个月体重滞留会增加心脏代谢风险。本研究发现,产后1年产前BMI增加超过1.85个单位的妇女是对照组妇女发生MetS的3.63倍,与多项国外研究结果一致[17-18]。有文献报道,妊娠后1~2年HDL-C下降[19],但本研究未显示产后体重改变与HDL-C有关。研究表明,妊娠次数与HDL-C水平改变无关[19],这在某种程度上支持了本研究结果。Kirkegaard等[20]发现,体重正常/体重不足女性中,体重减轻>1 BMI单位会增加28%的CVD风险。但本研究未发现这种相关,可能是国际BMI分类标准不适于中国女性,中国女性的BMI标准应该比其低几个单位[21],处于正常的国际BMI分类标准的欧美女性可能整体依然较中国女性的BMI高。Vetter等[22]研究减肥干预措施对血压、血脂、血糖等心脏代谢危险因素的影响,发现与增强型减肥组相比,常规型生活咨询减肥组体重减轻最少,也与心血管代谢风险更相关。本研究发现,Q3、Q4组的妇女与产后中心型肥胖、TG升高相关。
综上所述,妊娠期BMI轨迹组增高或PPWR较孕前增加1.85个BMI单位的妇女,MetS诊断指标异常数越多,MetS患病风险越大。目前,妊娠期及产后体重情况与MetS的研究迫切但不够充分,本研究开展前瞻性纵向研究对此进行探讨,为临床工作者指导妇女妊娠期及产后体重提供了参考。
