基层医院经阴道超声初次检查异位妊娠的准确率及影响因素分析
2024-03-20陈晓何慧娅吴建妙丁美平
陈晓,何慧娅,吴建妙,丁美平
(1.浙江省武义县第一人民医院超声科,武义 321200;2.浙江省武义县中医院妇产科,武义 321200)
正常情况下,受精卵在女性的子宫体腔着床、发育,而异位妊娠(ectopic pregnancy,EP)是指受精卵在女性的子宫体腔以外着床、发育。异位妊娠是临床上常见的急腹症,早期的异位妊娠缺乏典型的症状及体征,与其他急腹症有相似之处,容易被漏诊或误诊[1-2]。超声检查能够为异位妊娠的诊断和治疗提供重要依据。与传统的腹部超声检查相比,经阴道超声检查操作简便、受肠腔气体和脂肪层影响较小且准确率较高,已经在基层医院广泛开展[3-4]。
目前,大多数研究主要关注腹部超声和经阴道超声检查用于异位妊娠诊疗的优劣[5-7],而关于基层医院经阴道超声初次检查异位妊娠准确率及影响因素的研究较少。明确基层医院经阴道超声初次检查异位妊娠的准确率及影响因素,可以为尽早实施针对性的干预措施提高异位妊娠的早期诊断准确率提供依据。本研究选取经手术病理证实为异位妊娠的247例患者为研究对象,对其初次阴道超声检查资料进行回顾性分析,探讨基层医院经阴道超声初次检查异位妊娠的准确率及可能影响因素。
一、资料与方法
1.研究对象:选取2020年7月至2023年6月在浙江省武义县第一人民医院经手术病理证实为异位妊娠的患者为研究对象,回顾性分析患者的初次阴道超声检查资料。纳入标准:(1)术前初次行阴道超声或阴道联合腹部超声检查;(2)年龄18~45岁;(3)经手术病理证实为异位妊娠。排除标准:(1)合并心、脑、肺、肝及肾等器官器质性病变;(2)体质量指数≥30.0 kg/m2;(3)初次阴道超声检查资料不全;(4)合并生殖系统畸形;(5)未配合完成治疗而自行出院的患者。符合纳入及排除标准的共247例患者,其中仅阴道超声检查的患者有76例,阴道联合腹部超声检查的患者有171例,研究经医院伦理委员会审核通过。
2.经阴道超声检查:患者排空膀胱,取膀胱截石位仰卧于检查床,臀部垫高,使用美国通用电气公司(GE)生产的E9型超声仪进行超声检查。采用专用的一次性检查避孕套覆盖在阴道超声探头(超声探头和避孕套之间涂有超声耦合剂,探头频率为6.5~10.0 MHZ)外面,将阴道超声探头缓慢置入阴道穹窿,移动和转动超声探头进行多个方向的扫查,重点观察子宫、附件及盆腔的形态、包块及妊娠囊,再使用彩色多普勒血流成像观察包块及妊娠囊周边及内部血流情况。
3.漏诊及误诊确认:追踪所有患者的术中病理情况和经阴道超声初次检查结果,如经手术病理证实为异位妊娠但阴道超声初次检查结果未显示为异位妊娠,即将其作为漏诊或误诊患者。
4.漏诊及误诊因素分析:统计患者经阴道超声初次检查的漏诊和误诊情况,参考相关文献[8-9]和基层医院经阴道超声初次检查异位妊娠患者的实际情况,对可能导致患者发生漏诊和误诊的相关因素如年龄、生育次数、是否合并剖宫产或其他盆腔手术史、超声医师年资、超声检查方式、停经时间、是否已进行血液人绒毛膜促性腺激素(β-HCG)检查、有无异位妊娠临床表现、是否合并盆腔炎症史、异位妊娠是否破裂及超声图像表现等进行统计。
5.统计学分析:所有数据均由双人录入Excel表格,采用SPSS 20.0软件进行统计学处理。计数资料采用例数(n)或率(%)表示,采用χ2检验进行单因素分析,采用多因素二元Logistic回归方程(条件后退法构建)进行危险因素的筛查。P<0.05为差异有统计学意义。
二、结果
1.基层医院异位妊娠经阴道超声初次检查情况:纳入本研究的247例异位妊娠患者,年龄19~44岁,平均(31.02±12.97)岁,体质量指数18~28 kg/m2,平均(22.19±4.13)kg/m2,经阴道超声初次检查的漏诊和误诊患者数有49例,经阴道超声初次检查的异位妊娠漏诊和误诊率达19.84%。
2.异位妊娠经阴道超声初次检查漏诊和误诊的单因素分析:在剖宫产或其他盆腔手术史、超声医师年资、停经时间、已进行血液β-HCG检查、临床表现、合并盆腔炎症史及超声图像表现等方面组间异位妊娠经阴道超声初次检查的漏诊和误诊率有显著差异(P<0.05),而在年龄、生育次数、超声检查方式及异位妊娠破裂等方面组间的异位妊娠经阴道超声初次检查的漏诊和误诊率无显著差异(P>0.05)(表1)。
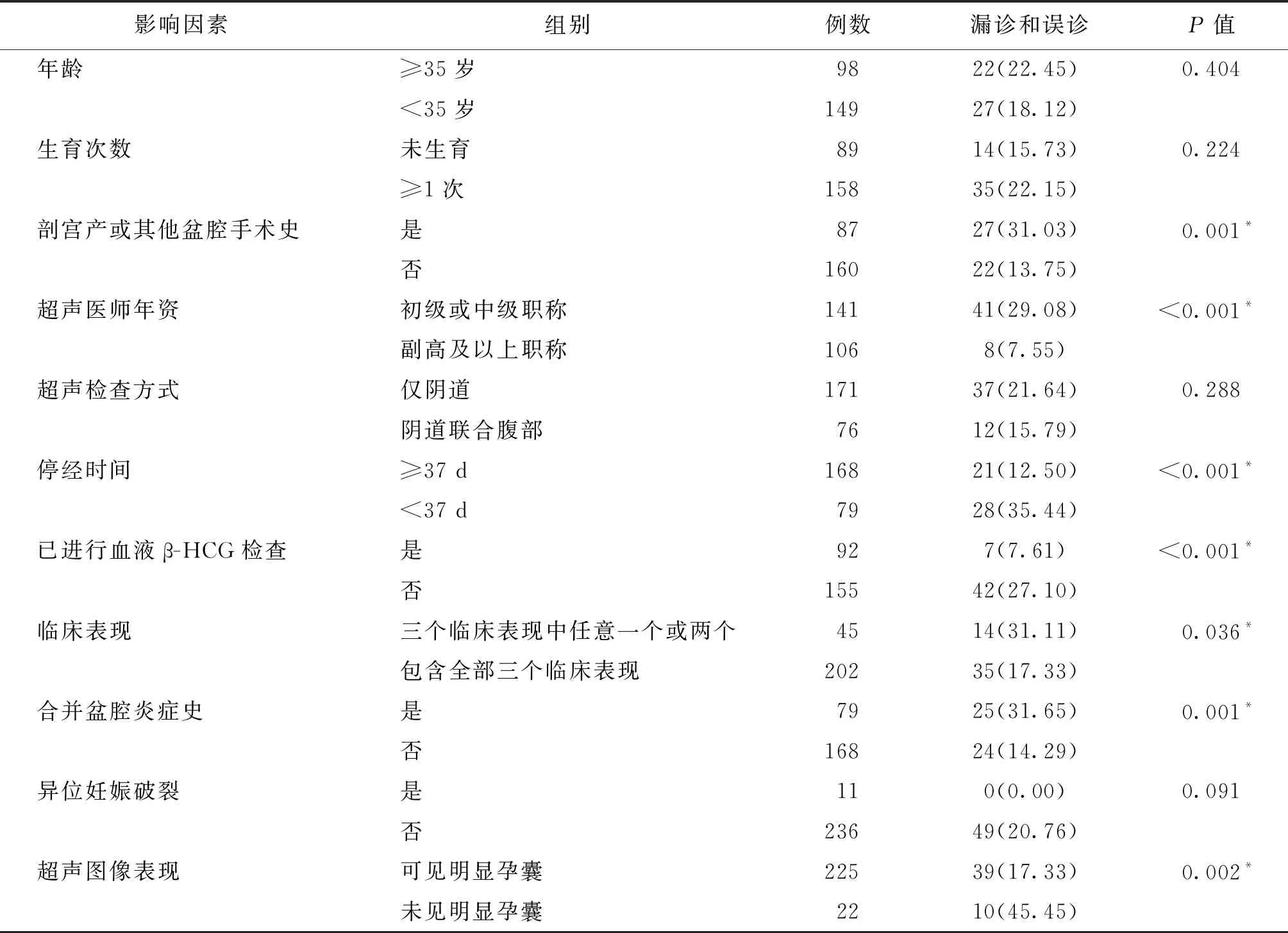
表1 不同因素异位妊娠经阴道超声初次检查的漏诊和误诊率比较[n(%)]
3.影响基层医院异位妊娠经阴道超声初次检查漏诊和误诊的多因素Logistic分析:将基层医院异位妊娠经阴道超声初次检查漏诊和误诊作为因变量,将剖宫产或其他盆腔手术史、超声医师年资、停经时间、已进行血液β-HCG检查、临床表现、合并盆腔炎症史及超声图像表现等单因素分析有统计学意义的指标作为自变量,带入多因素Logistic回归分析方程(剔除标准为P>0.05),结果提示:合并剖宫产或其他盆腔手术史、停经时间<37 天、合并盆腔炎症史及超声图像表现未见明显孕囊是导致基层医院异位妊娠经阴道超声初次检查漏诊和误诊发生的危险因素(OR>1,P<0.05),而超声医师副高及以上职称及已进行血液β-HCG检查是避免漏诊和误诊发生的保护性因素(OR<1,P<0.05)(表2)。
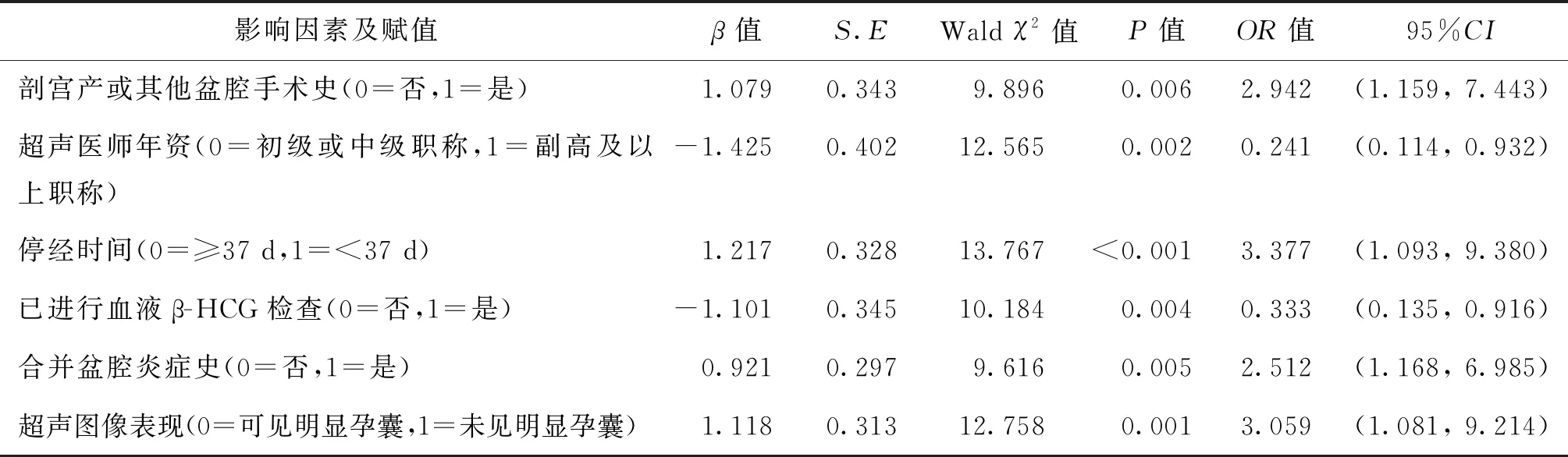
表2 影响基层医院异位妊娠经阴道超声初次检查漏诊和误诊的多因素Logistic分析
三、讨论
近年来,伴随着剖宫产率的增加以及辅助生殖技术广泛应用于临床,异位妊娠的发生率呈现出逐年增高的趋势[10-13]。目前,手术的术中病理结果仍是确诊异位妊娠的金标准,而超声检查由于具有无创、简单、方便快捷的特点,能够为盆腔病变的位置、大小、边界及形态做出较为详细的诊断,因此在临床上广泛应用于异位妊娠的早期诊断[5,8]。
尽早地发现和诊断异位妊娠,及时地采取干预与治疗措施,对于防止大出血的发生及保证患者的生命安全,都有着十分积极的意义。虽然,经阴道超声检查技术近年来在临床上获得了长足的进步,但临床上经阴道超声初次检查异位妊娠的漏诊和误诊现象仍屡见不鲜,有时甚至延误了对异位妊娠患者的早期干预和治疗[14-15]。因此,对于临床医务工作者来说,如何降低异位妊娠的漏诊和误诊率是一个亟需解决的重要课题。
目前,不同的研究者关于经阴道超声检查异位妊娠的诊断准确率存在一定差异。冯征等[2]将阴道超声检查用于异位妊娠的诊断,漏诊和误诊率为7.46%;曹颖等[8]对于行阴道超声检查的异位妊娠患者进行回顾性分析,发现其漏诊和误诊率达22.58%;谭玉清等[4]将阴道超声检查应用于异位妊娠患者的术前早期诊断,发现其漏诊和误诊率达19.95%。本研究247例异位妊娠患者中,经阴道超声初次检查的漏诊和误诊率为19.84%,高于冯征等[2]的相关研究,而与谭玉清等[4,8]的结果类似,可能与医院级别差异有关,也可能与选取的研究对象情况的差异有关。
本研究通过单因素及多因素Logistic回归分析,筛选出导致基层医院经阴道超声初次检查异位妊娠漏诊和误诊的危险因素有合并剖宫产或其他盆腔手术史、停经时间<37 d、合并盆腔炎症史及超声图像表现未见明显孕囊,而超声医师副高及以上职称和已进行血液β-HCG检查是避免漏诊发生的保护性因素。
罹患盆腔炎症的患者,其盆腔的超声图像复杂多样。合并剖宫产或其他盆腔手术史不仅容易造成盆腔组织粘连,还会破坏机体自身的防御功能而引发盆腔炎。较短的停经时间及超声图像表现未见明显孕囊的患者超声图像多不典型,容易造成超声检查漏诊和误诊的发生。血液β-HCG的水平与异位妊娠的发生关系密切,异位妊娠女性的β-HCG的水平低于正常妊娠女性。已有研究提示血液β-HCG的水平联合经阴道超声检查有助于提高异位妊娠诊断的准确率[8-9]。相对于初级及中级职称,副高及以上职称超声检查医师具有更为丰富的经阴道超声检查理论知识和实践经验,有利于降低漏诊和误诊率。
虽然,初次经阴道超声检查对诊断早期异位妊娠很重要,但是还需要考虑患者的停经时间、血β-HCG水平及48小时倍增情况、胚胎种植的位置及发育状况等。如果患者的停经时间短,血β-HCG水平<1 800~2 000 U/L,经阴道超声没有发现宫腔妊娠囊或卵黄囊或其他异常影像学表现,且没有腹痛及阴道流血等症状,可以等待5~7 d后再次行阴道超声检查;如果患者的血β-HCG水平>2 000 U/L,经阴道超声没有发现妊娠囊或盆腔可疑包块或积液,还需要结合经腹部超声或其他影像学检查,以排除腹腔妊娠及滋养细胞疾病,避免漏诊和误诊。
综上所述,基层医院经阴道超声初次检查异位妊娠的漏诊和误诊情况不容乐观,其与剖宫产或其他盆腔手术史、超声医师年资、停经时间、血液β-HCG检查、盆腔炎症史及超声图像表现等关系密切,应引起关注。本研究也存在着一定局限性,样本量较小且为单中心回顾性研究。未来需进行更大样本量及更多基层医院参与的研究来进一步明确基层医院经阴道超声初次检查异位妊娠的准确率及影响因素。
