床旁超声测量膈肌移动度指导学龄前儿童全麻术后拔管的探讨*
2024-03-02胡建鹏李书敏张学蕊李建钢
李 云,胡建鹏,李书敏,李 超,张学蕊,李建钢△
(曲靖市第一人民医院 1.麻醉科 2.检验中心,云南 曲靖 655000)
小儿全麻气管插管术后,因生理结构和呼吸生理的特殊性,拔管相关呼吸道并发症风险较高[1],是围术期死亡主要原因之一,约30%小儿术中心跳骤停由围术期呼吸相关不良事件引起[2]。目前学龄前儿童全麻手术后气管插管拔出时机主要依靠麻醉医师的临床经验结合苏醒期呼吸指标综合决策,拔管后呼吸相关并发症较高,缺乏安全可靠、方便快捷的监测手段和量化指标[3,4]。膈肌为吸气过程提供90%以上的动力[5],膈肌功能障碍影响通气功能,观察膈肌活动对自主呼吸恢复有最重要的评估作用。已知M型超声实时测量膈肌移动度(phragmatic excursion,DE)对预测成人机械通气撤机成功有较高指导意义[6-8],但应用于儿童的研究尚少。本课题拟借助M型超声动态测量平静呼吸期间右侧膈肌的移动度,探讨其对全麻苏醒期儿童深麻醉拔管的指导意义,现报道如下。
1 资料和方法
1.1 一般资料
收集2020年1月-2022年12月在曲靖市第一人民医院儿外科全麻气管插管行四肢手术3~7岁的学龄前患儿97例(男:52,女:45),ASA分级Ⅰ~Ⅱ级。排除既往有呼吸系统疾病、神经肌肉疾病、重症肌无力、先心病、发育、营养不良、苏醒后配合差、手术时间小于60min或大于180min、BMI≥25kg/m2、家属拒绝参与者。所有患儿均取得家属同意并签署知情同意后实施。本研究经本院伦理委员会备案批准。
1.2 研究方法
1.2.1 分组标准
入组患儿根据患儿拔管结果分为拔管后无并发症组(C组)和拔管后有并发症组(F组)。试验过程中所有B型超声膈肌成像和测量膈肌移动由一位工作经验丰富、取得超声培训合格证的医师完成。
1.2.2 临床资料
收集记录患儿临床资料,包括性别、年龄、身高、体重、术前、术后自主呼吸恢复、气管拔管即刻(拔管后2min内完成测量)、拔管后10min、20min、30minM型超声测量右侧膈肌移动度,并在相同时间点记录患儿生命体征、潮气量、拔管后发生呼吸并发症情况,Ramsay镇静评分,手术时间,复苏室停留时间。拔管后发生呼吸并发症定义为:由主麻医师评估,拔管后任何因素引起呼吸抑制需要面罩辅助通气、拔管后再次插管、因呼吸因素导致滞留复苏室超过60min。
1.2.3 临床麻醉实施
所有患儿均由经验丰富的麻醉医师完成麻醉手术全过程。常规麻醉诱导后行气管插管,麻醉维持采用中长链丙泊酚、瑞芬太尼持续泵注,术中根据需要单次追加肌肉松弛药,术毕给予追加舒芬太尼0.5ug/kg术后镇痛。机械通气采用压力控制模式,设置吸气压力(12~20cmH2O)、呼吸频率(15~20次/min)和吸呼比(1∶1.5),目标潮气量为8~10mL/kg,分钟通气量100~200mL/kg,将呼气末CO2分压维持在35~45mmHg。
苏醒期深麻醉拔管实施:充分吸引口咽部分泌物,纯氧通气,达肌松拮抗指针时给予阿托品和新斯的明拮抗,持续泵注小剂量瑞芬太尼(小于0.06ug·kg-1min-1)[9],在确保患儿足够的自主呼吸(PETCO2波形规律且数值<45mmHg,潮气量>5mL/kg、呼吸频率>12次/min)和适当麻醉深度下(套囊放气患者无反应)拔管,拔管后面罩吸氧,停止所有麻醉药物,观察直至患儿完全清醒苏醒期纯氧通气[10]。
1.2.4 M型超声测量膈肌移动度及膈肌恢复比率的计算
患儿进入预麻室,准备充分后由专职护士给予患儿1μg/kg右美托咪定滴鼻[11,12],待患儿安静入睡后吸氧、连接心电监护。使用索诺声凸阵探头,频率2~4赫兹,定位右锁骨中线与肋弓交点,二维超声束对膈肌进行整体扫查,图像质量最佳时切换至M模式,显示右侧膈肌的运动曲线见图1,在冻结图像上测量三个呼吸周期的膈肌位移值,并取平均值为右侧膈肌移动。膈肌移动度恢复比率=术后M型超声下测量膈肌位移值/术前膈肌位移值×100%。

图1 M超模式下显示右侧膈肌的运动曲线
1.3 统计学方法

2 结果
2.1 一般资料
入组97例患儿中,拔管后无呼吸并发症组为66例(C组),有呼吸并发症组为31例(F组),其中13例拔管后行辅助通气,25例因发生呼吸并发症停留复苏室超过60 min,7例患儿拔管后进行辅助通气且复苏室停留时间超过60 min。2组患儿一般资料及手术时间比较,差异无统计学意义(P>0.05),见表1。

表1 2组患儿术前基本资料及手术时间比较
2.2 2组患儿术后资料比较
术后不同膈肌移动度测量时刻呼吸参数及生命体征统计比较,在拔管后30min时呼吸频率、SPO2、潮气量、Ramsay镇静评分统计有统计学差异(P<0.05),见表2。
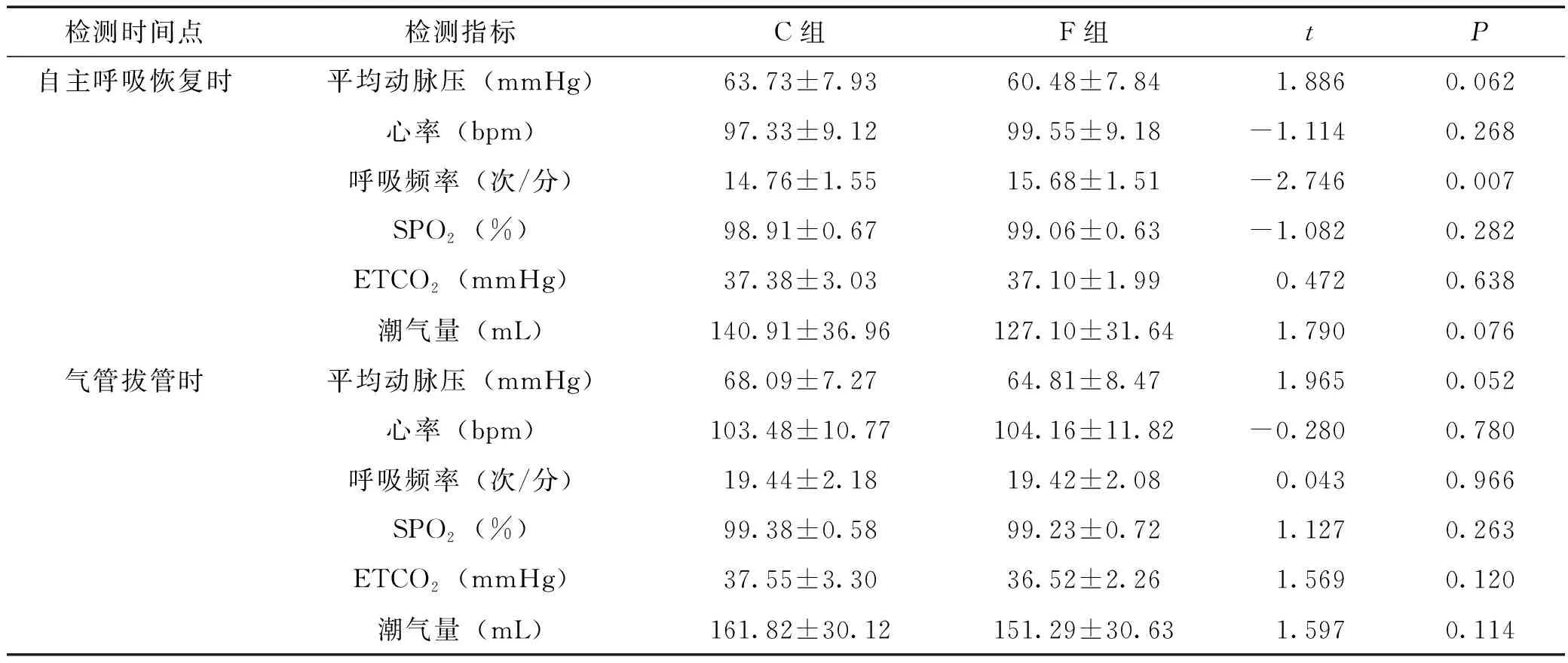
表2 2组患儿术后不同膈肌移动度测量时刻呼吸参数及生命体征比较
2.3 影响拔管成功与否的呼吸因素经多重线性回归分析,膈肌移动度是影响拔管成功的显著因素(P<0.05),见表3。
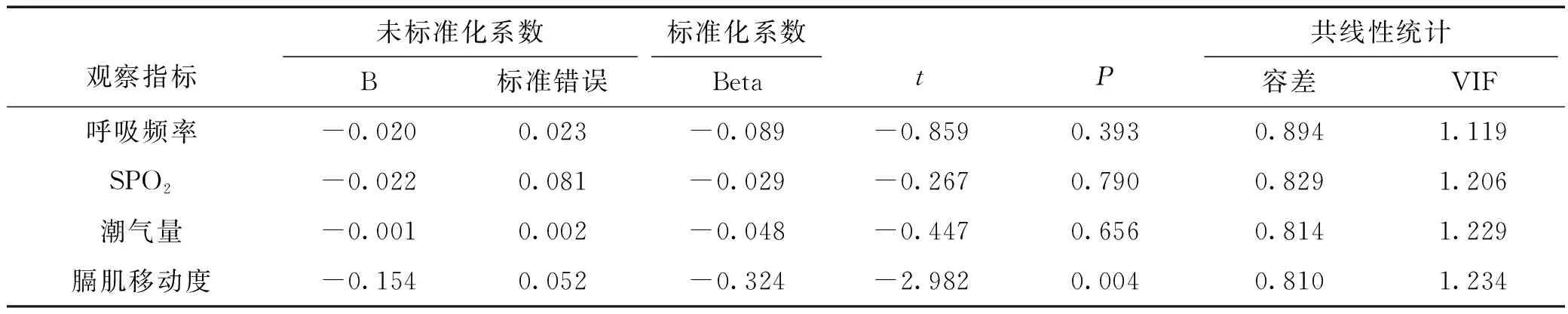
表3 影响拔管成功与否的呼吸因素多重线性回归结果
2.4 2组患儿术后不同测量时刻膈肌移动度对比有统计学差异(P<0.05),自主呼吸恢复时、气管拔管即刻、拔管后10min、20min膈肌移动度恢复比率比较有统计学差异(P<0.05),见表4。
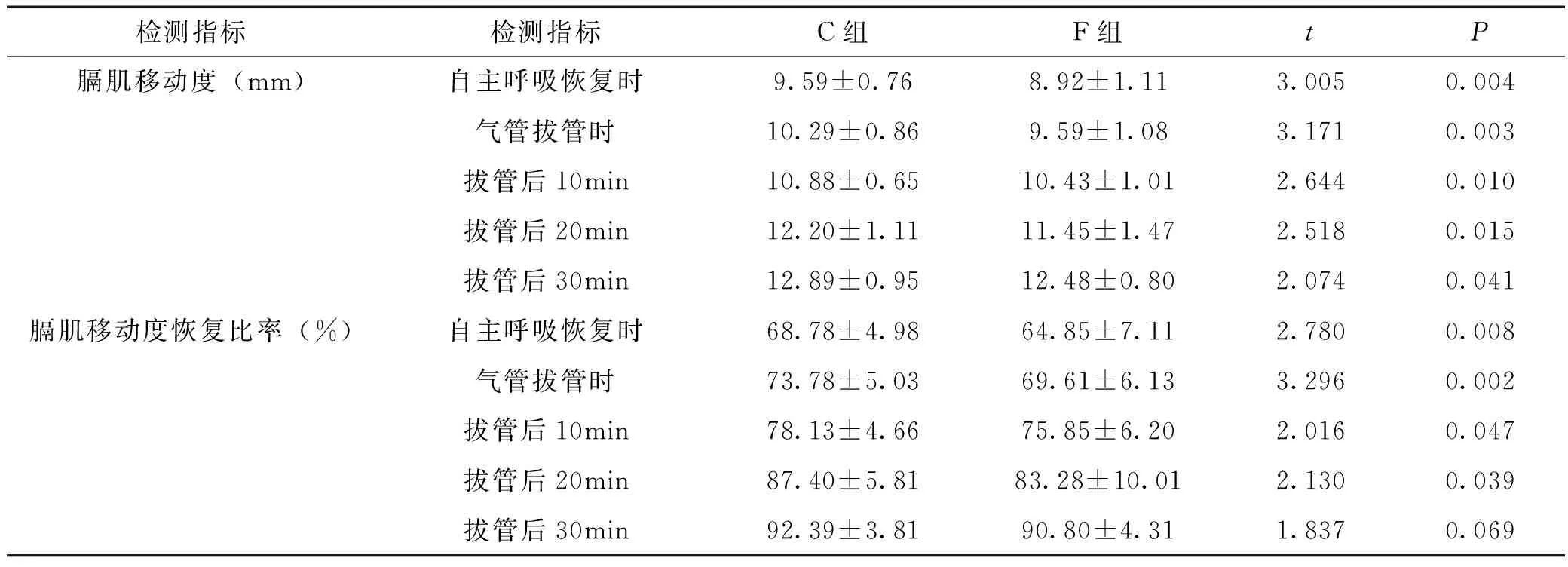
表4 2组患儿术后不同测量时刻膈肌移动度及恢复比率比较
2.5 膈肌移动度恢复比率对指导拔管的诊断价值
对比拔管时、拔管后不同时刻测量膈肌移动度及恢复比率时存在统计学差异,绘制不同时刻膈肌恢复比率的ROC曲线,见图2。结果显示自主呼吸恢复时膈肌移动度恢复比率曲线下面积最大(AUC值为 0.69,P=0.003),当截断值为64.48%,灵敏度81.8%,特异度58.1%。拔管即刻膈肌移动度恢复比率曲线下面积次之(AUC值为0.68,P=0.006),当截断值为64.73%,灵敏度95.5%,特异度38.7%。

图2 不同时刻膈肌恢复比率的受试者工作特征(ROC)曲线
3 讨论
床旁超声技术应用具有无创、便携、环保、可重复的优点,使临床诊治真正实现可视化监测和评估,为临床诊疗决策提供了更准确的判断和指导。近来应用床旁超声行膈肌功能评估指导重症监护机械通气患者脱机或拔管,预测脱机成败同时能进一步明确膈肌功能障碍的诊断[13],通过床旁超声膈肌功能监测能客观地记录膈肌运动的方向、幅度,由此评估膈肌是否存在功能障碍和功能丧失[14]。在成人方面,膈肌移动度能预测拔管成功与否[15,16],尽管目前尚无指导拔管意义的膈肌移动度具体数值[17],但超声评估膈肌功能已逐渐为临床决策提供指导。
小儿全麻术后拔管易发生强烈的应激和体动反应,导致血流动力学大幅度波动、严重呛咳和躁动,甚至意外跌落等,因此选择深麻醉下拔管能对此获益。但是术后肌肉松弛药、麻醉性镇痛药等药物残余抑制膈肌功能,导致小儿术后呼吸抑制,既往文献报道儿童达拔管指针时,28%的儿童患者被发现有残余阻滞(定义为四个成串刺激[TOF]比小于0.90),且6.5%的患儿在持续给药肌肉松弛药后存在严重阻滞(定义为[TOF]比小于0.70)[18]。常用肌肉松弛药罗库溴铵[19]、顺式阿曲库铵[20]的研究中,均发现达临床拔管指针时仍有肌松残余,均可引起呼吸道相关并发症。因此,临床上预防小儿全麻术后呼吸道相关并发症损害成为关键。
本研究对学龄前儿童膈肌移动度进行动态监测,探索对临床拔管的指导意义。膈肌移动度的测量结果与一篇[21]纳入400名健康婴儿和儿童评价结果一致。且既往也有研究证实,在儿童中,膈肌移动度与体重和身高之间存在微弱相关性,与年龄没有显著相关性[22]。本研究中2组患儿术前膈肌移动度统计分析也证实这一观点。术后不同膈肌移动度测量时刻呼吸参数及生命体征统计比较,在自主呼吸恢复时、拔管即刻、拔管后10min、20min时呼吸频率、SPO2、ETCO2、潮气量、Ramsay镇静评分统计均无统计学差异。考虑一是纳入的样本量有限,需扩大样本量进一步统计分析;其次临床过程中,拔管时及拔管后均会严密监测患儿呼吸情况,发现问题后会及时预防和干预,预防不良事件发生。2组患儿术后不同测量时刻膈肌移动度对比及自主呼吸恢复时、拔管即刻、拔管后10min、20min膈肌移动度恢复比率比较均有统计学差异,经多重线性回归分析,膈肌移动度是影响拔管成功的显著因素,经ROC曲线分析得出,自主呼吸恢复时膈肌移动度恢复比率曲线下面积最大(AUC值为0.68),气管拔管时膈肌移动度恢复比率敏感度最高(为95.5%),气管拔管时膈肌移动度恢复比率与自主呼吸恢复时膈肌移动度恢复比率曲线下面积相近,考虑大部分患儿在自主呼吸恢复时,避免导管刺激在深麻醉下拔出导管,2组测量值之间间隔时间较短,膈肌功能恢复差异较小,但仍需要进一步扩大病例数进一步验证。
本研究通过超声测量膈肌恢复比率辅助指导术后深麻醉拔管,进一步丰富围手术期安全拔管的监测指标,更好的指导临床实践,特别是对于术前预测到存在高风险拔管因素的患儿,更具有临床指导意义,通过超声可视化监测术后膈肌功能恢复情况,更精准的作出临床决策,缩短术后患儿带管时间,减少气管插管对气道的刺激损伤,减少术后气道并发症的发生率,保证患者安全的同时,加快复苏室(Postanesthesia care unit,PACU)病人周转,减少甚至避免非计划转入术后监护室患儿数,节约医疗资源同时降低患儿就医成本,符合当下加速康复外科发展的理念。
本研究也存在一些局限和不足,(1)纳入研究患儿年龄谱较窄,仅纳入学龄前儿童为研究对象,因为在临床工作中发现,此时期患儿麻醉苏醒期配合较差,深麻醉拔管对患儿获益最大,且拔管后需辅助通气比率偏高。(2)纳入样本量有限,还需进一步扩大观察样本量,设计更完整的随机双盲的多中心的试验进一步验证。(3)试验设计初考虑常用麻醉维持药丙泊酚和瑞芬太尼在小儿麻醉中代谢较快,达拔管指针时残余量对呼吸影响较小,因此未进行麻醉药物使用量统计,后续试验将纳入统计分析。
综上所述,围手术期利用床旁超声动态监测患儿术后膈肌移动度及恢复比率,评估膈肌恢复情况,对辅助术后深麻醉拔管具有临床指导意义。同时由于床旁膈肌超声诊断的便携性、操作简单、可重复等优点,便于早期发现和诊断术后膈肌功能障碍,及时关注和治疗。
4 结论
围术期借助床旁超声动态评估患儿膈肌功能恢复情况,辅助术后深麻醉拔管决策具有简便、无创、无辐射等优点,有助于早期发现和诊断膈肌功能障碍,改善患儿预后。
