食管、结肠双原发癌同期手术1例并文献复习*
2024-01-24王静茹何运胜赵平武肖玲花任璐梅
王静茹 何运胜 赵平武 刘 洋 肖玲花 任璐梅
1 成都中医药大学,四川省成都市 610000; 2 绵阳市中医医院普通外科
多原发癌十分罕见,但近年来发病率呈上升趋势,由于临床医生缺乏对本疾病的整体认识,易与肿瘤的转移、复发混淆,进而发生漏诊、误诊,此类患者的治疗也十分复杂,需做到个体化,且对于第二原发癌迄今为止尚未有统一的治疗方案,现就本院收治的1例食管、结肠双原发癌同期手术进行报道,旨在提高对该疾病的认识,为临床医生提供有效经验。
1 临床资料
患者男性,73岁,因进行性吞咽困难2个月,加重伴吞咽疼痛1个月就诊,门诊电子胃镜提示:距门齿30~38cm食管处6~12点方向可见半环腔新生物,表面粗糙,顶端糜烂,触之易出血,病理报告显示:高—中分化鳞状细胞癌(见图1a)。纤维结肠镜检提示:黏膜可见多枚大小0.5~2.5cm新生物,表面光滑,色红;分别于距肛门17cm处可见一枚大小约1.5cm×2.0cm新生物,表面光滑,色红,质软;于距肛门36cm可见一枚大小约1.5cm×2.5cm带蒂新生物,表面光滑,色红,质软;另距肛门70cm处可见一2.5cm×2.0cm菜花样生长新生物,表面凹凸不平,表覆污秽苔,触之易出血。病理报告显示:管状腺瘤(见图1b),灶区腺体呈高级别上皮内瘤变。入院后行胸部+腹部平扫加增强CT提示:食管下段管壁环状明显增厚伴较明显强化(见图2),最厚约1.5cm,长约6.7cm,管腔狭窄,增厚的食管壁与贲门分界不清,相应贲门壁稍增厚伴较明显强化,考虑食管下段癌,累及贲门,纵隔、胃小弯增大淋巴结;横结肠局部肠壁不规则增厚伴明显强化,范围长约6.8cm,肠腔变窄,外壁毛躁,考虑横结肠癌,突破浆膜面,累及周围系膜。行食管钡餐检查显示:食管下段见一个长约6.5cm的充盈缺损(见图3),呈偏心性斑片状改变,食管腔狭窄,黏膜破坏、粗糙、紊乱,钡剂通过稍受阻、缓慢,近端食管扩张,病灶紧邻贲门。我院对该患者展开多学科会诊(病理科、消化内科、普外科、胸外科、肿瘤科),对患者病情展开讨论,一致认为横结肠肿瘤为原发性恶性肿瘤可能性大,建议患者行手术治疗,术前行新辅助治疗,但患者及家属拒绝行新辅助治疗,最终决定仅接受手术治疗。患者老年男性,同期手术则手术时间长、术后并发症发生率高、风险极大,而分期手术则可能导致后手术的肿瘤发生进展,错过手术治疗时机。经专家组多次讨论和充分的患者、家属沟通,最终决定同期手术治疗,先经胸后经腹的手术方案。

图1 初诊时经电子胃肠镜病理
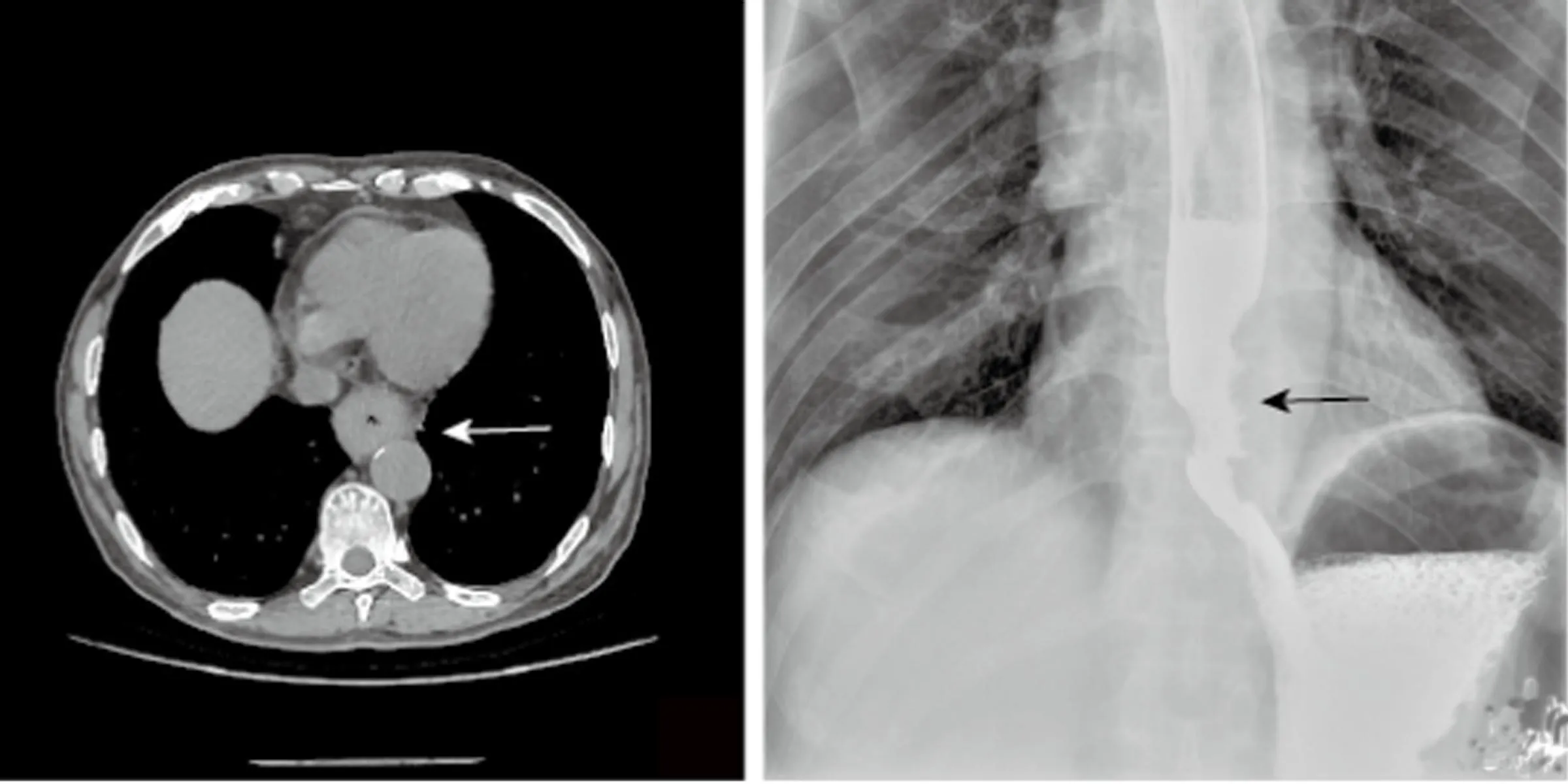
图2 术前增强CT
2022年3月13日患者在全麻下行全腔镜经颈胸腹食管癌根治术+右半结肠切除术,手术顺利,病损标本术后送检,术后病理: (1)食管高—中分化鳞状细胞癌,浸至外膜,未见神经侵犯,未见脉管内癌栓,胃周淋巴结1/8枚查见癌转移。余清扫淋巴结均未见癌转移。食管残端、奇静脉及胃切缘均未见癌累及。(2)结肠高—中分化腺癌,大小约5cm×5cm×0.8cm,浸至浆膜下,回结肠动脉旁淋巴结1枚及肠周淋巴结9枚均未见癌转移。回肠切缘及结肠切缘均无上皮内瘤变及癌累及。余肠黏膜见3枚管状腺瘤。结直肠癌病理分期: T3N0Mx全自动免疫组化结果:HER-2(0) MLH1(+) MSH2(+) MSH6(+) PMS2(+) SATB-2(+) CDX-2(+) Ki-67(+,约30%),见图4,错配修复蛋白功能完整。术后诊断与分期 (1)食管癌(中下段高—中分化鳞癌)pT3N1M0 ⅢB期;(2)结肠癌(高分化腺癌)pT3N0M0 ⅡA期。
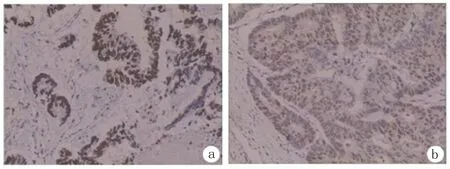
图4 术后结肠组织免疫组化
2022年3月23日行上消化道吞碘佛醇造影,结果提示吻合口狭窄,造影剂通过顺利,未见明显狭窄及造影剂外溢征象。术后患者及家属拒绝行放化疗治疗,仅口服中药汤剂治疗。截至投稿时间,术后已随访近17个月,复查肠镜、全腹部CT等检查均未见肿瘤复发迹象,目前患者一般情况良好,继续随访。
2 讨论
多原发癌(Multiple primary cancers, MPC),即多重、多原发性的恶性肿瘤,同一个体可不拘时间顺序随机发生2种或2种以上的原发恶性肿瘤[1]。依据两癌间隔时间不同,MPC又分为同时性与异时性,双癌间隔≤6个月为同时性MPC,双癌间隔>6个月则为异时性MPC[2]。近年来随着诊疗水平的不断发展及恶性肿瘤发病率的增加,MPC的发生率也在不断上升。在我国,MPC 的发病率为 0.94%~1.12%[3]。食管癌和结直肠癌均为我国高发的消化道恶性肿瘤疾病,食管癌并发的恶性肿瘤以头颈部及上消化道部位最多见,下消化道少见。在我国,食管癌以鳞癌为主要病理类型,结直肠癌以腺癌为主要病理类型。目前,中国食管鳞癌并发结直肠腺癌的病例报道极为罕见,在目前国内研究的最大样本量,即郑州大学第一附属医院省部共建食管鳞状细胞癌防治国家重点实验室信息数据库的报道中,发生率仅为0.11%(73/64771)[4]。对于MPC的病因部分学者用1953年Slaughter等人提出的“区域癌化”的概念来解释,头颈部、食道、胃部和肺部上皮暴露于一种常见致癌物(如烟草、酒精)会导致正常组织中早期分子变化的积累,导致MPC的发生。一些研究表明维生素摄入不足、过度饮酒以及感染人类乳头瘤病毒16(Human papilloma virus 16,HPV16)等既是食管癌的高风险因素,亦与结直肠癌的发生呈正相关[5]。本例患者为老年男性(73岁),既往长期吸烟、饮酒,患有食管鳞癌合并结肠腺癌,符合MPC的临床特点。
目前多数学者对MPC的诊断标准仍为1932年Warren和Gates[6]提出诊断标准:(1)双发或多发肿瘤一定为恶性;(2)每种肿瘤需各自独立存在,彼此无关联性;(3)恶性肿瘤病灶间一定有适当距离间隔的正常组织;(4)双发或多发肿瘤一定排除其他肿瘤产生的转移病灶。但在不同领域又有个性化且更为精进的诊断标准。目前临床同时性多原发癌更为罕见,本例患者为食管和结肠各自且同时发生的原发恶性肿瘤,病理类型分别为鳞癌和腺癌,符合同时性MPC的诊断标准。同时性多原发癌发病率低,临床医师对其重视或认识不够,是造成漏诊的原因之一。针对食管癌的患者在初次检查时,可行上消化道内窥镜检查和活检、胸部和腹部CT、PET评估、EUS、支气管镜检查(如果肿瘤位于隆突或隆突以上)及定期多次纤维肠镜与术中组织活检送病理,可以更早期明确诊断治疗ESCC,提高患者生存率[7],同时也可以避免临床漏诊。
针对MPC患者的治疗一般比较复杂,选用治疗方式必须综合考虑多方面影响因素,如肿瘤是否可治愈、手术侵袭程度、范围与患者一般情况等。在治疗方面,对于MPC中的第二原发癌,迄今为止尚未有统一的治疗方案,有研究表明,以食管癌为第一原发癌的患者中,第二原发癌与其一同采取手术治疗较其他治疗方式,预后更佳[8],积极手术能使患者获益更多。但手术往往是极具侵袭性和复杂性的,特别是当MPC同时采用手术切除时。一项单中心研究[9]表示,在MPC患者中,有65.86%接受了手术治疗,只有33.33%的同时性MPC患者接受了同步切除。对于R0切除的MPC患者,平均总生存期>12个月,复发率为24.64%,总2年和5年生存率分别为54.3%和31.4%。对于食管、结肠双原发癌患者,其手术方法也具有多样性,包括常规的开放手术、胸腹腔镜联合手术、氩气刀姑息治疗等,有学者认为同期手术是可行的[10],也可以分期手术,随着医学的进步和发展,微创技术在食管癌手术中逐渐广泛应用,微创手术有术中出血少,术后并发症少的优点,但手术时间长、短期内发生吻合口瘘和再次手术的风险大也不容忽视。因此,结合患者为老年男性,考虑手术安全性、麻醉能否耐受、手术时长、治疗效果等多方面因素后采用同期行胸腔镜下食管根治术及开放性结肠肿瘤切除术。目前国外已有报道食管癌和结肠癌同期手术的病例[10],但患者术后生存时间较短,因此,本例患者是国内外首个食管、结肠双原发性肿瘤同期手术后患者生存满1年的报道。
总之,食管、结肠双原发癌十分罕见,临床医师常常对MPC的认识不足、不够重视,易与肿瘤的转移、复发混淆, 进而引发误诊或漏诊, 因此食管癌、大肠癌等患者的检查要全面细致,不要挂一漏万。患者治疗方式的选择是治疗决策的最大难点,要综合考虑肿瘤病理类型、部位、分期、患者的综合情况及依从性等多方面因素,多学科会诊是必不可少的,通过讨论决定最佳的治疗方式,应做到个体化“量身定制”。手术治疗在双原癌的治疗中十分重要,积极对两种原发癌进行手术治疗可使患者获益更多,但手术方式、方法、时机、肿瘤部位的先后等决策无疑是对临床医生的巨大考验。同期手术时,不同专业的手术医师的配合与术前术中交流很重要,务必沟通到位,在保证R0切除的同时要尽可能保留相互需要的组织,避免因组织器官的副损伤而导致手术失败。本例患者是国内外首例食管、结肠双原发性肿瘤同期手术后患者生存满一年的报道,为临床医生提供有效经验。
