旋转容积调强放疗在脑转移瘤患者全脑+同步推量放疗中对海马区保护及认知功能的影响
2024-01-10卢峰李璐璐张飞牛雷雷李太平
卢峰, 李璐璐, 张飞, 牛雷雷, 李太平
脑转移瘤是指原发癌症在体内转移后到达大脑,形成的细胞克隆,常发于晚期癌症患者,严重危及患者的脑神经功能及生命安全[1-2]。在现阶段临床实践中,全脑放疗(whole brain radiotherapy,WBRT)+同步推量放疗(stereotactic radiosurgery,SRS)是脑转移瘤的首选治疗方案,WBRT用于全脑放疗,以控制或减轻转移瘤等全脑病灶,而对于不能切除的单发或多发典型病灶,则采用SRS进行精确照射[3-4]。但WBRT+SRS治疗后,部分患者记忆力衰退、情绪变化、性格变化等海马区损伤症状明显,严重影响患者生活质量[5-6]。旋转容积调强放疗(volumetric modulated arc therapy,VMAT)技术相比于传统的放疗方式,VMAT照射剂量的可控性更强,精度高,有助于保护正常器官和脑组织[7]。本文探讨VMAT在脑转移瘤患者WBRT+SRS中对海马区保护效果及患者认知功能的影响,为临床医生制定治疗方案提供参考。
1 资料与方法
1.1 研究对象 回顾阜阳市肿瘤医院2019年3月至2021年12月收治的76例脑转移患者的病历资料。该研究经医院医学伦理会审核。纳入标准:①颅内CT、MRI、病理均证实为脑转移瘤;②年龄>18岁;③精神状态正常;④首诊脑转移瘤;⑤临床病历资料完整。排除标准:①颅脑外伤史或手术史;②颅内放疗史;③脑梗死、脑卒中等严重脑血管疾病既往史;④严重肝、肾功能衰竭;⑤全身严重感染;⑥合并自身免疫性疾病;⑦妊娠、哺乳期女性;⑧预计生存期≤3个月。根据放疗方案不同分为研究组和对照组,其中对照组36例,采用常规WBRT+SRS放疗,女20例,男16例;年龄39~70岁,平均(60.87±4.41)岁;健康状态卡氏评分(KPS)≥70分12例,<70分24例;原发肿瘤类型:肺癌34例,乳腺癌2例;脑转移灶数量:1个2例,2个15例,3个12例,4个7例;脑转移灶最大径1.76~12.58 cm,平均(6.12±2.03)cm。研究组40例,实施VMAT全脑放疗,男19例,女21例;年龄36~70岁,平均(60.59±4.37)岁;健康状态卡氏评分(karnofsky performance status,KPS)≥70分14例,<70分26分;原发肿瘤类型:肺癌35例,乳腺癌4例,胃癌1例;脑转移灶数量1个2例,2个19例,3个14例,4个5例;脑转移灶最大体积1.71~11.42 cm,平均(6.08±2.18)cm。两组患者的一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 治疗方法
所有患者取仰卧位,选择合适头枕,头颈肩面罩固定。128层螺旋CT增强扫描及增强MRI T2加权扫描,CT扫描层厚为2.5 mm,扫描范围为颅顶至颅底下5 cm。定位CT与磁共振融合图像下勾画靶区:以影像学可见颅内转移病灶设定为肿瘤靶区(gross tumor volume,GTV),GTV外放3~5 mm设定为计划肿瘤靶区(planning gross target volume,PGTV);全脑为临床靶区(clinical target volume,CTV),CTV外放3~5 mm为对应计划靶区(planning target volume,PTV)。危及器官为脑干、脊髓、海马区、晶体、视交叉、视神经,晶体D100%≤700 cGy,海马D100%≤900 cGy,Dmax≤1 600Cgy,其余≤4 500 cGy。治疗期间每日校对摆位误差。放疗期间常规采用地塞米松、甘露醇等药物调节脑水肿、颅内压。对照组放疗照射剂量及时间:PTV 30 Gy/10 F,5 F/w,3 Gy/F;全脑放疗结束后,实施颅内病灶加量放疗,15 Gy/5 F,5 F/w,3 Gy/F,采用调强放疗(intensity modulated radiation therapy,IMRT)技术。研究组放疗照射剂量及时间:PTV 30 Gy/10 F,5 F/w,3 Gy/F;PGTV 45 Gy/10 F,5 F/w,4.5 Gy/F,采用VMAT技术实施WBRT+SRS。
1.3 观察指标
1.3.1 海马区照射剂量 所有患者均行CT-MRI融合检查,记录海马区最大受量及平均受量,测量海马区体积。
1.3.2 短期疗效 维持放疗3个周期后,参考实体瘤评价标准1.1(RECIST 1.1)评估患者的病情变化,包括进展(progressive disease,PD)、部分缓解(partial response,PR)、完全缓解(complete response,CR)、稳定(stable disease,SD),疾病控制率(disease control rate,DCR)=(SD+PR+CR)例数/总例数×100%,客观缓解率(objective response rate,ORR)=(PR+CR)例数/总例数×100%[8]。
1.3.3 不良反应 参考美国国家癌症研究所不良反应事件通用术语标准评价研究药物不良反应,包括消化道毒性(呕吐、恶心等)、血液毒性(红细胞减少、白细胞减少、血小板减少、中性粒细胞减少等)、神经系统毒性(晕眩、嗜睡、癫痫、记忆损伤、癫痫等)[9]。
1.3.4 认知功能 放疗前及放疗3个月后,采用蒙特利尔认知评估量表(montreal cognitive assessment,MoCA)评估患者的认知功能,全表共有30个项目,涵盖了不同领域的认知功能,包括注意、记忆、语言、执行功能、视空间能力等,总分为30分,总分≥26分时认知功能正常,得分越高说明认知功能越好[10]。
1.3.5 预后随访 根据门诊复查结果及电话随访结果评估患者的预后生存结局,记录中位无进展生存期(PFS)及1年生存率。
1.4 统计学方法
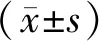
2 结 果
2.1 海马区照射剂量比较
CT-MRI融合检查结果示,对照组海马区体积为(5.71±0.93)cm3,海马区最大受量及平均受量分别为(39.81±4.05)Gy、(25.17±3.05)Gy。研究组海马区体积为(5.56±1.01)cm3,海马区最大受量及平均受量分别为(24.69±3.02)Gy、(15.34±2.61)Gy,两组靶区剂量分布满意,均符合预期放射治疗计划要求。研究组患者的海马区照射最大受量低于对照组(t=18.567,P<0.05),平均受量亦低于对照组(t=15.138,P<0.05),差异均有统计学意义。两组海马区体积比较,差异无统计学意义(P>0.05)。
2.2 临床疗效比较
研究组患者的DCR为95.00%,高于对照组77.78%,差异有统计学意义(P<0.05);两组患者的ORR比较,差异无统计学意义(P>0.05)。见表1。
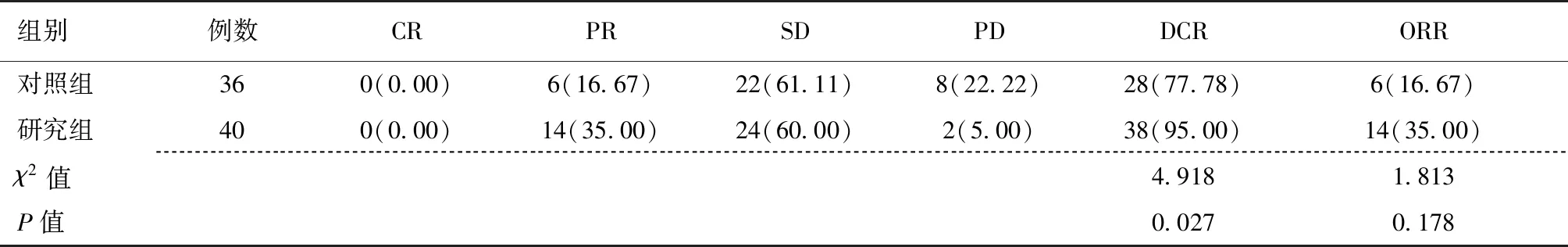
表1 对照组和研究组临床疗效评价[n(%)]
2.3 不良反应比较
所有患者未出现消化道毒性、血液毒性、神经系统毒性Ⅲ~Ⅳ级不良反应,两组消化道毒性、血液毒性比较,差异无统计学意义(P>0.05);研究组患者的神经系统毒性Ⅰ~Ⅳ级发生率低于对照组(P<0.05),见表2。
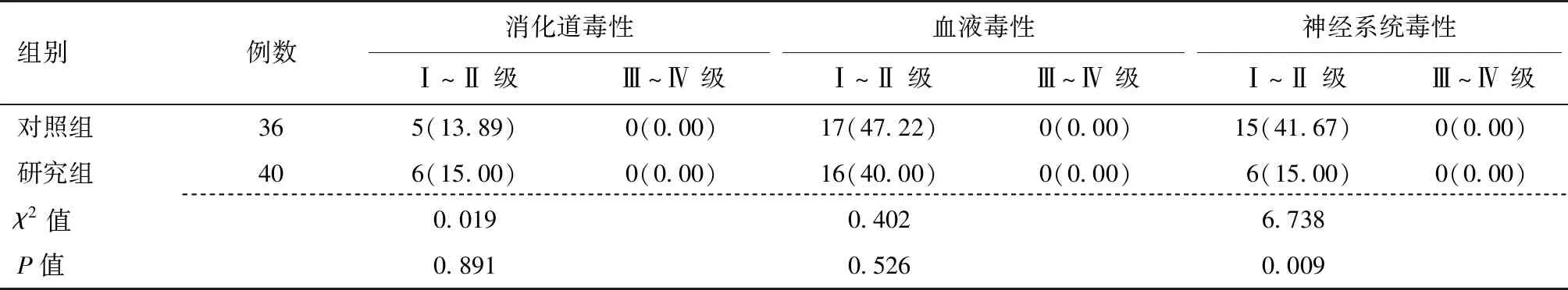
表2 对照组和研究组不良反应评价[n(%)]
2.4 认知功能比较
放疗3个月后,研究组患者的认知功能评分与放疗前比较,差异无统计学意义(P>0.05);对照组患者的认知功能评分低于放疗前(P<0.05);研究组患者的认知功能评分高于对照组(P<0.05)。见表3。

表3 对照组和研究组认知功能评估(分,
2.5 预后生存分析 研究组和对照组患者的1年生存率分别为62.50%、38.89%,中位PFS分别为8.5个月、5.5个月。研究组1年生存率高于对照组(χ2=4.228,P<0.05),两组PFS生存曲线比较,差异有统计学意义(χ2=9.936,P<0.05)。见图1。
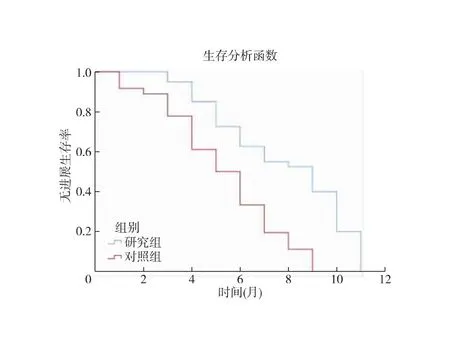
图1 对照组和研究组PFS生存曲线比较
3 讨论
脑转移瘤是晚期肿瘤患者最常见的并发症之一,因脑组织缺乏淋巴系统和免疫系统,使得脑转移瘤形成后可快速侵袭脑神经细胞及组织,损伤记忆、语言和运动控制等区域,引起患者神经元异常放电及认知、注意力、情感、行为等能力缺陷[11-13]。同时脑转移瘤存在空间占位效应,可引起颅内高压,增加头痛、呕吐、眩晕的发生风险[14-15]。因此,脑转移瘤患者的治疗原则应以保证抗肿瘤效果的同时,最大程度减少对脑组织的损伤。目前,神经外科手术、化疗、靶向治疗、免疫治疗、WBRT及立体定向放疗等是目前治疗脑转移瘤的常用方法,尽管治疗方法的可选性较多,但如何提高治疗效果的同时保护正常脑组织及降低患者相关并发症的发生率等问题,仍是临床治疗中亟需攻克的难题。
近几年,临床脑转移患者中WBRT+SRS是重要治疗手段之一, WBRT可控制或减轻中枢神经系统的转移瘤的进展,通过对整个脑部进行放疗,以消灭无法检测到的或者微小的转移瘤细胞。SRS可实现对局部肿瘤的高剂量、精确的照射,同时减少对周围正常组织的损伤,两种放疗方案联合可有效控制转移瘤的生长,缓解病情[16-18]。但因海马区对射线的高度敏感, WBRT+SRS治疗方案会引起部分患者神经功能损伤,严重影响生活质量[19-20]。VMAT是一种既能实现全脑照射,又能提供精确定位治疗的技术,结合了传统的螺旋CT放疗和调强放疗技术,它将线性加速器与旋转机构等技术相结合,通过动态调控光束形状、强度和旋转角度,使得光束能够沿着任意方向旋转并调整剂量,从而实现更精确的照射,可提高剂量分布的均匀性,降低对正常组织的损伤[21-22]。同时尽可能地减少了患者的照射时间和剂量[23]。本研究结果显示,研究组患者的DCR更高,中位PFS更长且1年生存率更高,表明VMAT技术应用于脑转移瘤患者放疗中,更有助于改善预后。Soydemir等[24]报道VMAT应用于脑肿瘤患者的放疗中,可有效减少对海马体的损伤,保护患者的脑神经功能和认知功能。韩翔等[25]在对65例脑转移瘤患者的放疗研究中样报道,针对脑转移瘤患者实施VMAT,有助于提高患者的DCR。本研究与既往研究结果相似。本研究认为出现此结果的原因可能与VMAT的精准放疗剂量调控有关:VMAT技术在更短的时间内完成一周期内的放疗计划,且VMAT可实现照射剂量的更均匀分布,避免了传统放疗因面对多个病变而导致剂量分布不平衡的问题。此外,理论上VMAT的精准放疗剂量调控能够更好地限制高剂量辐射的范围,减少海马区照射受量,减少正常脑组织受到的辐射损伤。为此,本研究进一步对研究患者的认知功能及放疗可能引起的神经系统毒性进行评估,结果显示,放疗3个月后,研究组患者的海马区照射最大受量及平均受量更低,认知功能评分更高且与放疗前差异较小,神经系统毒性发生率更低。进一步证实,VMAT技术应用于脑转移瘤患者全脑+同步推量放疗中,有助于减少患者放疗期间神经功能的损伤,即对海马区的损伤更小,放疗安全性更高。
综上,VMAT技术应用于脑转移瘤患者全脑+同步推量放疗中,有助于减少海马区受量,减少认知功能损伤风险,提高了生活质量,延长患者的生存期。
