不同入肝血流阻断技术下腹腔镜肝切除术治疗原发性肝癌患者近期效果研究*
2024-01-07周景师
范 明,杨 龙,金 亮,周景师
原发性肝癌(primary liver cancer,PLC)是多发于40~50岁男性群体的消化系统恶性肿瘤,发病率随着生活习惯的转变和老龄化加剧而不断升高[1, 2]。多数PLC患者在早期并无典型的临床表现,在确诊时病情处于中晚期,以肝区疼痛、乏力、腹胀和发热等症状为主。在肿瘤晚期,还可能发生消化道出血和肝衰竭等,导致不良预后[3, 4]。腹腔镜肝切除术(laparoscopic hepatectomy,LH)是临床治疗PLC的重要手段,控制术中出血是影响手术安全和患者预后的关键[5]。现阶段,对入肝血流阻断技术是临床控制LH术中出血的主要方法,能有效减少术中出血、减轻术后肝损伤的发生[6]。间歇性全入肝血流阻断和区域性入肝血流阻断是临床手术过程中常用的血流阻断技术,前者采取对肝十二指肠韧带进行重复勒紧或开放操作,会造成肝脏缺血-再灌注损伤,不仅会阻断病灶血供,还会造成正常肝组织缺氧缺血[7];后者可阻断病灶血供而保留正常肝组织血流,可以避免再灌注损伤,避免加重术后肝损伤[8]。目前,在行LH手术过程中选择何种入肝血流阻断技术仍无统一的意见。本研究在行LH手术过程中,观察比较了不同入肝血流阻断技术对术后血流动力学、肝功能指标和并发症的影响,现报道如下。
1 资料与方法
1.1 一般资料 2021年2月~2022年11月我院收治的PLC患者132例,男92例,女40例;年龄为40~69岁,平均年龄为(53.8±6.1)岁。诊断符合《原发性肝癌诊疗指南(2022年版)》[9]标准,其中胆管细胞癌20例,肝细胞癌112例;Child-Pugh A级113例,B级19例;ASA Ⅰ级70例,Ⅱ级62例;HBsAg阳性98例。排除标准:已行经肝动脉导管化疗栓塞或射频消融等治疗、精神疾病,凝血、认知和视听功能损伤、存在腹部手术史、门静脉癌栓、存在脑、心、肾、肺等脏器严重损伤。将患者分成观察组69例和对照组63例,两组基线资料比较无显著性差异(P>0.05)。本研究经我院医学伦理委员会批准,患者及其家属签署知情同意书。
1.2 LH术方法 取仰卧位,行气管插管和全身麻醉。常规构建气腹,维持气腹压力为12~15 mmHg。于脐下1 cm处做一切口作为观察孔,主操作孔与肝断面方向一致,于双侧肋下缘建立2~3个辅助孔,探查腹腔,游离肝圆韧带、三角韧带和冠状韧带等肝脏周围韧带。在阻断入肝血流时,在观察组,行区域性入肝血流阻断术,充分暴露肝固有动脉和门静脉,分离肝十二指肠韧带,在肝门部分离左右肝动脉及门静脉分支,使用血管夹阻断需切除部分肝叶的肝动脉和门静脉;在对照组,行间歇性全入肝血流阻断术。在腹腔镜下用止血带环绕肝十二指肠韧带,抽紧使肝动脉远端搏动完全消失。将止血带两端通过细长硬质塑料管从5 mm穿刺器引出体外,在体外收紧止血带以阻断血流,每阻断15 min,松开5 min,重复上述操作,直至完成手术。术后,按照快速康复理念,早期予以流质食物,同时鼓励患者早期下床活动。
1.3 指标检测 常规检测心率(HR)和平均动脉压(MAP);使用武汉凯进医疗公司提供的LAI-X10型超声诊断仪检测门静脉血流速度(PVV);使用Beckman Coulter公司生产的AU680型全自动生化分析仪检测血生化指标;使用德国西门子公司生产的ACL200型全自动血凝分析仪检测凝血功能指标,计算国际标准化比值(INR)。

2 结果
2.1 两组手术指标比较 两组手术输血率、手术时间和住院日比较无统计学差异(P>0.05);观察组肝血流阻断时间和术中出血量均显著短于或少于对照组(P<0.05,表1)。
2.2 两组血流动力学指标比较 术前,两组HR、MAP和PVV水平比较无统计学差异(P>0.05);术后7 d,两组HR、MAP、PVV水平比较也无统计学差异(P>0.05,表2)。
2.3 两组肝功能指标比较 术前,两组血清TBIL、AST、ALB、ALT和INR水平比较无统计学差异(P>0.05);术后7 d,两组血清AST、ALT和INR水平比较无统计学差异(P>0.05),而观察组血清TBIL水平显著低于对照组,血清ALB水平显著高于对照组(P<0.05,表3)。
2.4 两组术后并发症发生率比较 术后随访1个月,两组均无患者死亡。两组并发症发生率比较无统计学差异(P>0.05,表4)。
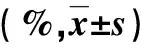
表1 两组手术指标比较

表2 两组血流动力学指标比较

表3 两组肝功能指标比较

表4 两组术后并发症发生率(%)比较
3 讨论
PLC主要是肝上皮或间叶组织发生癌变所致的消化系统恶性肿瘤。根据病理学类型主要分为肝细胞癌和胆管细胞癌,其中85%~95%为肝细胞癌[10, 11]。现阶段,关于PLC的发病机制尚未完全明确。该病的起因较多,多数学者认为病毒性肝炎、肝硬化是PLC发生的主要诱导因素[12]。手术是治疗PLC的重要手段,能控制病情进展,延长生存时间[13]。手术治疗包括传统开腹手术和LH。传统开腹手术创伤较大,不利于术后恢复,且存在明显的手术疤痕[14]。LH在腹腔镜下具有开阔清晰的视野,且术后创口相对较小,安全性高[15]。但肝脏属于富血管器官,血管分布复杂,具有丰富的血供,术中出血风险较高。临床对于出血量较多的患者多予以输血治疗,而输血量过多会增加溶血反应发生风险,从而加重免疫功能损伤,不利于顺利完成手术及术后恢复[16]。因此,探寻有效的方法减少术中出血量对改善PLC患者预后具有重要的价值。入肝血流阻断技术是临床肝脏手术治疗过程中最为常用的血流阻断方法,尤其适用于术中出血量大、切除难度也大的手术[17]。入肝血流阻断技术在腹腔镜辅助下能观察肝解剖结构,有效处理肝内血管,降低术中风险及术后肝损伤[18]。
间歇性全入肝血流阻断技术作为LH治疗过程中常用的血流阻断手段,可以减少肝动脉出血,但随着研究的深入,部分学者发现该方法无法避免缺血再灌注损伤[19, 20]。近年来的研究显示,区域性入肝血流阻断可阻断病灶血供而保留正常肝组织血流,可以避免再灌注损伤[21]。本研究结果显示,观察组肝血流阻断时间、术中出血量均显著短于或少于对照组,表明区域性入肝血流阻断能缩短PLC患者肝血流阻断时间,减少术中出血量。LH的操作空间相对狭小,而肿瘤切除范围相对较大,间歇性全入肝血流阻断存在间歇期,在这一时期需要间断放松止血带,易使肝断面出血点数量明显增加,引起血流过快,导致术中出血量显著增加。此外,LH治疗过程中使用间歇性全入肝血流阻断需多次进行间歇阻断,这一操作会明显延长阻断间歇期,导致术中出血量增加。区域性入肝血流阻断在离断肝实质过程中仅能对需切除的肿瘤病灶血流进行持续性阻断,并不会影响非切除部分的正常血流,能有效减少术中出血量。对比两组术后7 d HR、MAP和PVV发现,两组并无显著性差异,表明两种入肝血流阻断技术并不会对行LH治疗的PLC患者血流动力学造成严重的影响。
国外报道显示,术后肝功能损伤程度是临床选择入肝血流阻断技术的参考因素之一。PLC患者术后肝功能不全以高胆红素血症和低蛋白血症等表现为主[22, 23]。本研究发现,在术后7 d观察组血清胆红素水平显著低于对照组,说明区域性入肝血流阻断对术后肝损伤的影响较小。间歇性全入肝血流阻断会造成术中出血量增加,从而加重肝脏缺血再灌注损伤,增加PLC患者内环境紊乱、腹腔感染等风险,导致肝损伤。区域性入肝血流阻断能减少术中出血量,缓解肝组织缺血再灌注损伤。术后7 d观察组血清白蛋白水平显著高于对照组,提示区域性入肝血流阻断并未对肝细胞合成能力造成严重的损伤,表明术后肝功能得到了保护。间歇性全入肝血流阻断无法连贯完成手术操作,需要多次重复勒紧或开放止血带,会对机体造成损伤,引起术后肝功能损伤,而区域性入肝血流阻断能进行持续性阻断,对机体的创伤相对较小,有利于缓解术后肝损伤。本研究对所有患者进行术后1个月随访,发现随访期间两组均无患者死亡,且两组并发症发生率无显著性差异,提示两种入肝血流阻断技术均具有良好的安全性。
