腹腔镜前列腺根治性切除术后切缘阳性风险列线图的建立及应用
2023-12-23吴益鸣颜华卿郑巳年杨远清李如兵
吴益鸣,颜华卿,郑巳年,杨远清,李如兵
随着我国人口老龄化进展,生活饮食习惯的改变以及前列腺特异性抗原(PSA)筛查和MRI等影像学检查的普及,我国前列腺癌患病率近年来呈显著上升趋势[1]。但与欧美国家不同,我国前列腺癌患者首诊时高危比例显著高于中低危。目前,腹腔镜下前列腺根治性切除术(LRP)和机器人辅助下前列腺根治性切除术(RARP)是我国治疗局部前列腺癌的主流手术方式。但部分患者存在肿瘤切除不完整,导致出现术后切缘阳性(PSM)的情况。PSM 是术后无生化复发(BCR)、局部复发转移的危险因素,与预后密切相关[2]。本研究回顾性分析2018 年9 月至2023 年3 月于宁波市医疗中心李惠利医院接受LRP 的350例患者的临床病理资料,采用多因素Logistic 回归分析术后PSM相关独立危险因素,构建列线图,并根据预测模型探讨PSM对术后BCR的影响,现报道如下。
1 资料与方法
1.1 一般资料 纳入标准:(1)穿刺活检及根治术病理均为腺癌;(2)术前MRI、ECT 骨扫描、胸部CT 均未见转移;(3)术前未予新辅助治疗;(4)病例资料完整。排除标准:(1)病理为非腺癌样本;(2)确诊时已存在转移灶;(3)经电切确诊或术前予新辅助治疗;(4)病例资料缺失者。共纳入350 例患者,术后定期随访,观察终点为出现BCR 或至随访截止时间,截止日期为2023 年6 月。本研究经宁波市医疗中心李惠利医院医学伦理委员会批准通过。
1.2 方法 收集患者基本资料,包括年龄、体质量指数(BMI)、高血压史、糖尿病史、吸烟史、饮酒史及腹部手术史;术前资料,包括总前列腺特异性抗原(TPSA)、前列腺体积、前列腺特异性抗原密度(PSAD)、MRI 是否异常、临床分期、危险分组、穿刺ISUP 分级、穿刺阳性针数百分比、穿刺病理有无筛状癌及穿刺病理有无神经侵犯;术中资料,包括术中出血量。将术后病理切缘阳性患者纳入阳性组(124例),切缘阴性患者纳入阴性组(226 例)。
1.3 观察指标 术后标本墨染后,经固定包埋切片后镜下观察墨染边缘可见肿瘤定义为PSM;临床分期和危险分组分别采用第8 版AJCC 肿瘤TNM 分期标准及2019 版中国泌尿外科和男科疾病诊断治疗标准;病理分级依据2014 年国际泌尿病理协会(ISUP)标准;BCR 定义为术后连续两次随访血清TPSA≥0.2 ng/ml 且有上升趋势。
1.4 统计方法 采用SPSS 26.0 和R(4.2.0)软件进行数据分析。计量资料以中位数(四分位间距)表示,符合正态分布的资料采用t检验或ANOVA检验,偏态分布的资料采用Mann-Whitney 检验。计数资料采用检验或Fisher 精确概率法。单因素分析结果中P <0.05 的相关因素将纳入多因素Logistic 回归分析,进行Hosmer-Lemeshow 检验评价回归模型的拟合优度。构建列线图,采用ROC 及相应AUC 评价其预测效能,绘制校准曲线评价模型,并用Bootstrap resampling 方法对预测模型进行内部验证。根据预测模型ROC 曲线的最佳截断值分为高、低风险组,绘制Kaplan-Meier曲线比较无进展生存时间(PFS)。P <0.05 表示差异有统计学意义。
2 结果
2.1 一般资料 单因素分析结果显示两组年龄、吸烟史、TPSA、PSAD、临床分期、危险分组、穿刺阳性针数百分比、穿刺ISUP 分级、穿刺神经侵犯及术中出血量差异均有统计学意义(均P <0.05),见表1。
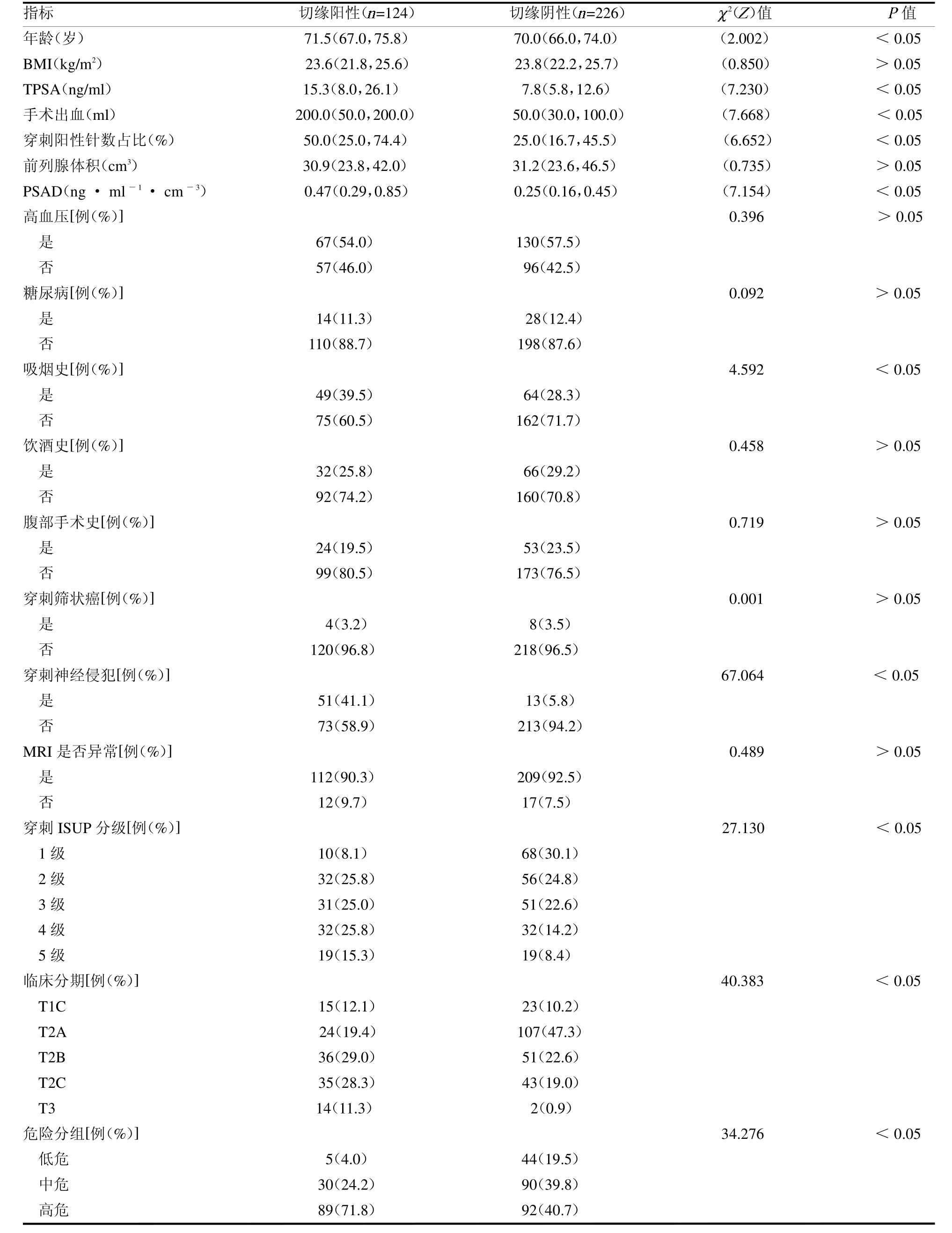
表1 两组患者临床病理特征及单因素分析
2.2 多因素Logistic 回归分析 多因素Logistic 回归分析结果显示,吸烟史、穿刺阳性针数百分比、穿刺神经侵犯及术中出血量是RP术后PSM的独立危险因素(均P <0.05),见表2。H-L 拟合度检验显示模型拟合优度较好(=13.692,P >0.05)。
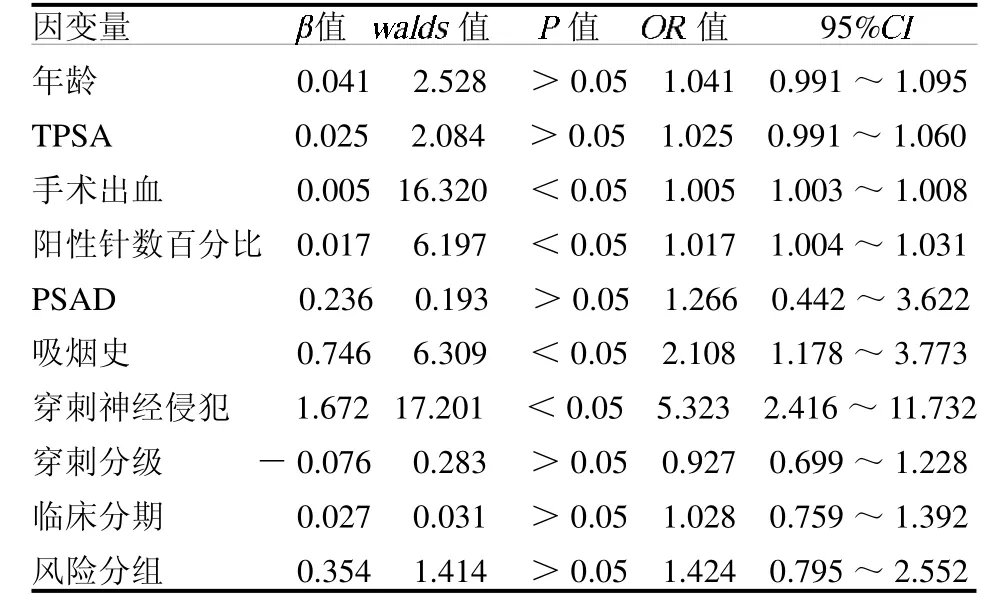
表2 术后切缘阳性的多因素Logistic 回归分析
2.3 列线图的构建及评估 将上述4 个独立危险因素构建预测模型,绘制列线图(封三彩图6)和校准曲线(封三彩图7)。校准曲线与理想曲线整体贴合度高,提示模型准确度较好。预测模型ROC 曲线下面积为0.845(95%CI:0.801 ~0.888),预测效能较高,并同时绘制各独立危险因素的ROC 曲线,AUC 分别为0.556、0.677、0.714、0.744(封三彩图8)。用Bootstrap resampling 法对模型进行内部验证,进一步证明模型预测术后PSM 的预测值为0.845。
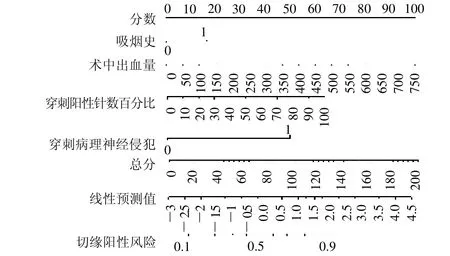
图6 预测腹腔镜前列腺根治性切除术后切缘阳性风险列线图
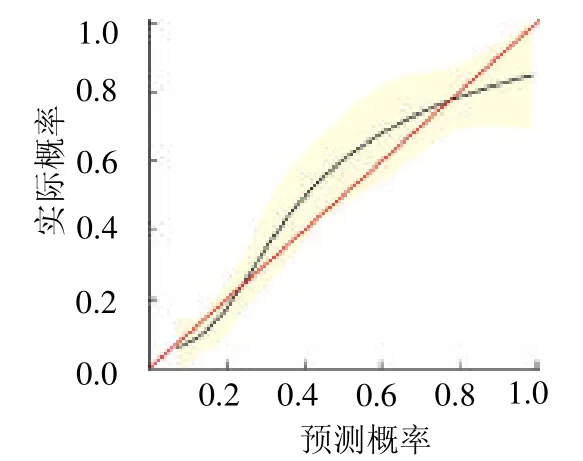
图7 预测模型校准曲线
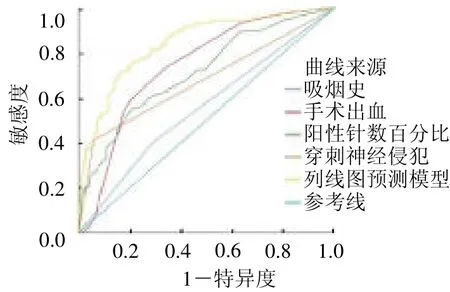
图8 预测模型ROC 曲线
2.4 Kaplan-Meier曲线的构建 依据列线图计算每位患者评分及线性预测值。将线性预测值按ROC曲线的最佳截断值1.2378 将患者分为高、低风险组,构建无BCR 生存曲线(封三彩图9),组间差异有统计学意义(P <0.05)。
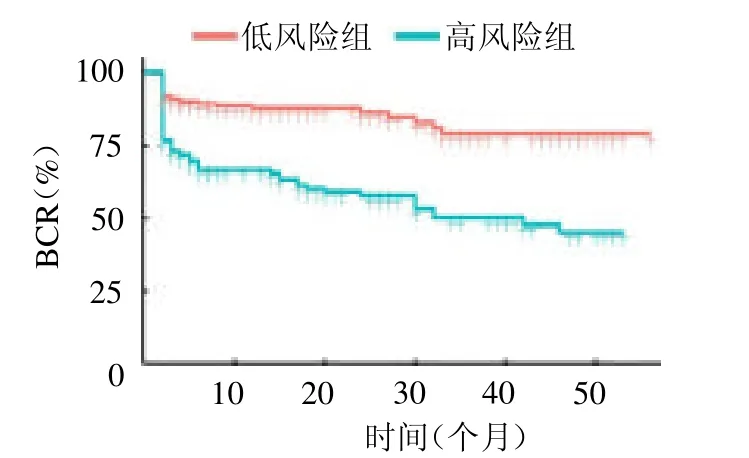
图9 不同风险组患者无生化复发生存时间
3 讨论
RP是现今局限性及局部进展型前列腺癌的首选治疗。由于前列腺的解剖结构以及不同的术前临床特征,术后PSM 仍无法避免[3]。据国内外各大中心的报道,发达国家RP术后PSM率仅为12.0%~16.3%,而国内PSM 率>25%[4],本研究PSM 率为35.4%,可能与纳入患者首诊时高危比例较高(51.7%)相关。PSM 是BCR 及预后不良的独立危险因素,但也有研究表示PSM 与去势抵抗性前列腺癌、前列腺癌特异性死亡率增加无关,而BCR 是前列腺癌特异性死亡率、总体死亡率及远处转移的独立危险因素[5]。PSM往往需要内分泌治疗或放疗等进一步治疗。因此,研究PSM的危险因素对手术或辅助治疗策略的制定及预防术后BCR、改善预后具有重要意义。
既往研究显示RP 术后PSM 的影响因素包括BMI、TPSA、Gleason评分、穿刺阳性针数占比、PSAD、TNM 分期等[6-7],不同文献报道存在差异。本研究结果显示穿刺神经侵犯、穿刺阳性针数百分比、吸烟史及术中出血量是术后PSM 的独立危险因素(均P <0.05)。与既往预测模型相比,本研究纳入了穿刺神经侵犯这一指标,预测效能较高(AUC为0.845),校准曲线也显示了较好的校准和识别能力。并且根据预测模型区分术后PSM 高低风险组绘制的生存曲线显示PSM 高风险与术后BCR 相关(P <0.05)。
前列腺癌神经侵犯在术前无法通过MRI等检查发现,既往预测模型极少将该因素纳入分析。神经侵犯提示肿瘤侵入神经,是前列腺癌细胞通过后部腺体的神经丛转移扩散至前列腺以外部位的途径[8]。Kang[9]等研究显示,出现神经侵犯的患者往往合并较高的病理Gleason 评分、较晚的临床病理分期、肿瘤包膜外侵犯倾向及精囊侵犯,是术后出现PSM 及BCR 的危险因素。Ayala 等[10]在人体组织中证实前列腺癌出现神经侵犯后,癌细胞将出现增值活性明显上升且凋亡率降低的现象。一项Meta 分析也证实穿刺神经侵犯是RP 术后PSM 的预测指标[11]。本研究结果与上述研究相符,穿刺病理神经侵犯患者术后出现PSM 的风险增加约4.3 倍。
本院患者穿刺活检前常规进行3.0T MRI 评估并采用系统联合靶向穿刺策略。不同患者穿刺针数不同,因此将阳性针数百分比作为变量纳入回归分析更有意义,间接反映肿瘤的体积和负荷情况。百分比越高则提示肿瘤体积越大,肿瘤突破包膜的概率越大,术后出现PSM 概率也越高。
既往研究表明吸烟与Gleason 评分、淋巴结阳性、前列腺癌死亡率及肿瘤复发转移密切相关[12],并且已有研究证实吸烟是前列腺癌术后多灶切缘阳性的危险因素[13]。吸烟促进疾病进展的机制可能包括:(1)血浆睾酮水平上升;(2)烟草及尼古丁等致癌物影响肿瘤生物学进展;(3)促进肿瘤DNA 甲基化使肿瘤进展加快[12]。同时有研究显示[14],吸烟患者术后BCR 风险显著上升,且吸烟时间及吸烟量与BCR 显著相关。
文献报道PSM与术者的操作及经验、手术方式的选择相关[15]。出于最大程度地保留患者勃起功能及尿控等考虑,越来越多的外科医生倾向于保留前列腺后外侧的血管神经束或选择筋膜内前列腺癌根治性切除术,导致术中出血量增多,增加术后PSM的风险。Wang等[16]研究发现前列腺尖部区域为PSM最常见部位。可能与前列腺尖部缺乏包膜,且紧邻背静脉复合体,相较其他部位更易出血,同时为了避免尿失禁而保留较长的尿道相关。
BCR 是肿瘤复发转移的前兆,通常提示预后不佳。本研究将PSM 的4 个独立危险因素按列线图分别赋值并计算总分,根据最佳截断值将患者分为PSM 高、低风险组。两组中位PFS 存在明显差异(P<0.05),进一步证实术前应综合考虑上述独立危险因素,对术前预测高PSM风险的患者应制定详细的手术计划,提高手术精准度以改善预后。
利益冲突 所有作者声明无利益冲突
作者贡献声明 吴益鸣:论文撰写、统计分析;颜华卿、郑巳年:数据收集整理;杨远清、李如兵:研究指导,论文修改
