风湿免疫病患者新型冠状病毒感染的临床表现、预后及危险因素
2023-11-24陆超凡贺世豪赵久良王迁田新平李梦涛冷晓梅李鸿斌曾小峰
陆超凡,贺世豪,赵久良,王迁,田新平,李梦涛,冷晓梅,李鸿斌,曾小峰
作者单位:100730 北京,中国医学科学院 北京协和医学院 北京协和医院风湿免疫科,风湿免疫病学教育部重点实验室,疑难重症及罕见病国家重点实验室,国家皮肤与免疫疾病临床医学研究中心(陆超凡、贺世豪、赵久良、王迁、田新平、李梦涛、冷晓梅、曾小峰);010050 呼和浩特,内蒙古医学院附属医院风湿免疫科(李鸿斌)
2019年12月,中国疾病预防控制中心报告了一起不明原因的聚集性肺炎病例。2020年1月确定了新型β冠状病毒基因组第一个完整序列[1],其后被命名为新型冠状病毒。人群对其普遍易感,其导致的新型冠状病毒感染(coronavirus disease 2019,COVID-19)相关的常见临床表现包括发热、咳嗽和呼吸急促,多种并发症可导致重症感染甚至死亡[2]。
风湿免疫病患者往往长期接受激素、免疫抑制剂或生物制剂治疗,为免疫抑制人群,与一般人群相比,风湿免疫病患者感染新冠风险增加[3-6]。此外,证据表明在新冠大流行期间,风湿免疫病患者患重症新冠感染的风险显著增加,新冠感染已成为风湿免疫病患者死亡的重要原因之一[7-8]。
虽然目前已有针对新冠感染的诊疗指南及一系列行之有效的治疗方案,但风湿免疫病患者的特殊之处对我国风湿病患者的诊疗提出了严峻的挑战。为更好了解我国风湿免疫病患者新冠感染现状,本研究采用问卷方式收集信息,以增进对风湿免疫病患者新冠感染的认知,为未来风湿免疫病患者合并新冠感染提供更好的应对措施。
1 对象与方法
1.1 研究对象
本研究调查对象为自我报告存在风湿免疫病的患者,包括系统性红斑狼疮(systemic lupus erythematosus,SLE)、类风湿关节炎、脊柱关节炎、系统性血管炎、系统性硬化症、干燥综合征、炎性肌病等。
1.2 研究方法
采用在线问卷的形式进行调查,受试者自愿选择是否参加。问卷内容包括年龄、性别、所患风湿免疫病的疾病特征及治疗药物、新冠疫苗接种情况和新冠感染相关信息。
本研究基于在线平台生成的问卷二维码及网页链接,于2023-01-04至2023-01-14将问卷发布于社交网站进行推广,邀请符合纳入标准的受试者填写。受试者自主选择是否填写该问卷,并可在确认提交问卷前退出研究,退出数据不会被收集。本研究遵循赫尔辛基宣言,并获得北京协和医院伦理委员会批准(K3716)。
1.3 数据分析
应用SPSS 23.0软件,使用均值和标准差描述连续性变量,使用例数和百分比描述分类变量。针对连续性变量的组间比较使用独立样本t检验,针对分类变量的组间比较采用卡方检验。采用logistic回归分析筛选评估影响新冠感染与否及新冠感染预后的危险因素。数据重要性被定义为P小于0.05(双侧)。
2 结果
2.1 患者特征
共5 468位受试者完整地填写了问卷,其中女性占84.5%,平均年龄为(44.1±13.4)岁。系统性红斑狼疮(33.7%)是填写问卷比例最高的病种,其余病种依次为类风湿关节炎(25.3%)、干燥综合征(11.5%)、脊柱关节炎(8.9%)、炎性肌病(3.3%)、系统性硬化症(2.8%)及系统性血管炎(1.9%)。
原发病治疗,39.8%的受试者接受了糖皮质激素治疗,50.2%受试者使用了羟氯喹,14.0%使用了生物制剂,肿瘤坏死因子抑制剂是最常应用的生物制剂(7.2%),使用Janus激酶抑制剂的受试者占8.3%(表1)。
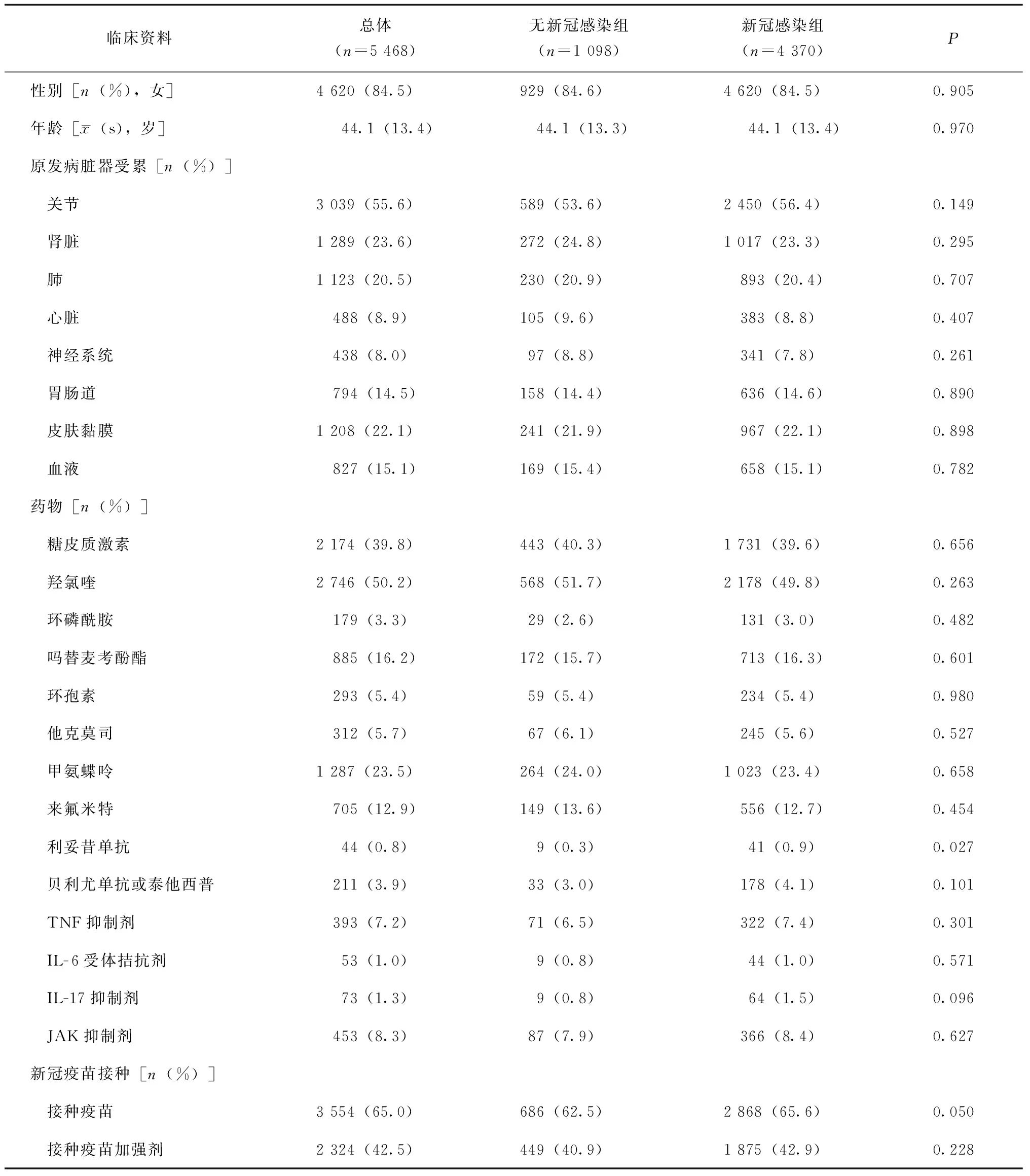
表1 新冠感染组与无新冠感染组临床特征及疫苗接种率比较Table 1 Comparison of clinical characteristics and vaccination coverage between COVID-19 infected and uninfected patients
2.2 新冠疫苗接种情况
3 554人(65.0%)接种了新冠疫苗,2 324人(42.5%)接种新冠疫苗加强剂。不同病种间,SLE患者从未接种新冠疫苗比例最高,脊柱关节炎患者疫苗接种比例及接种新冠疫苗加强剂的比例最高(图1)。在接种新冠疫苗的患者中,20.4%(n=724)患者表示接种疫苗后出现不同程度的原发病加重。而在未接种疫苗的患者中,368人(19.2%)因为存在接种禁忌而无法接种,478人(25.0%)因为原发病处在疾病活动期而无法接种,822人(42.9%)因为担心疫苗导致原发病加重而未接种。
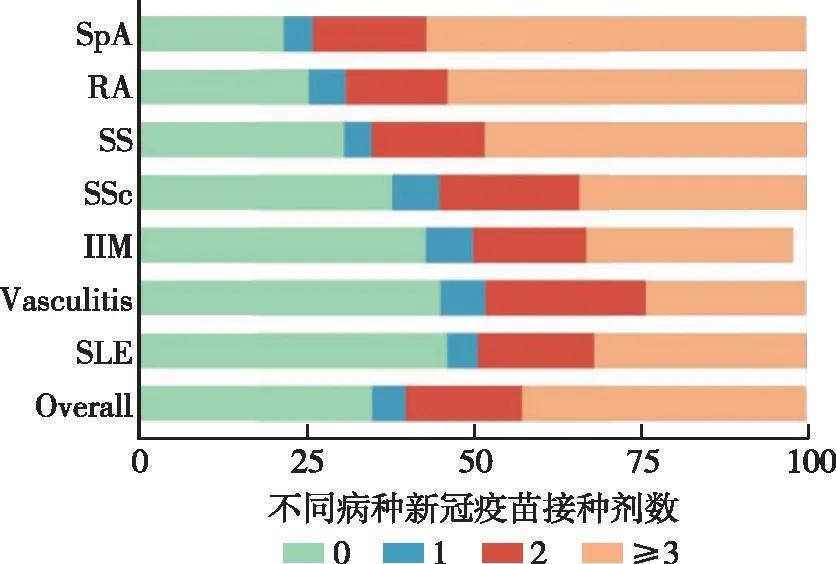
图1 不同风湿免疫病病种新冠疫苗接种分布Fig 1 Doses of COVID-19 vaccine in patients with different rheumatic diseasesSpA:脊柱关节炎;RA:类风湿关节炎;SS:干燥综合征;IIM:特发性炎性肌病;Vasculitis:血管炎;SLE:系统性红斑狼疮;Overall:总体人群
2.3 新冠感染的临床表现及治疗
截止停止收集问卷时,4 370人(79.9%)已感染新冠,其中1 010人(23.1%)通过新冠核酸明确诊断,2 256人(51.6%)通过新冠抗原阳性确诊新冠,其余患者通过典型症状及同时同住人确认阳性等其他方式确诊新冠感染。
咳嗽(82.1%)是最常见新冠感染症状,其次是发热(81.4%),仅1.2%的患者无症状(图2)。新冠治疗药物中最常应用的是退热药(58.0%),连花清瘟等中药其次(31.3%),分别有0.2%(n=10)和1.3%(n=58)患者使用paxlovid和阿兹夫定抗病毒治疗。抗炎治疗中,9.4%的患者使用糖皮质激素,0.2%(n=10)患者使用雅美罗,0.6%(n=26)患者使用巴瑞替尼,187例患者(4.3%)接受了氧疗。共231人(5.3%)因感染新冠入院接受治疗,平均住院时长(8.24±5.3)d(范围:1~36 d)。
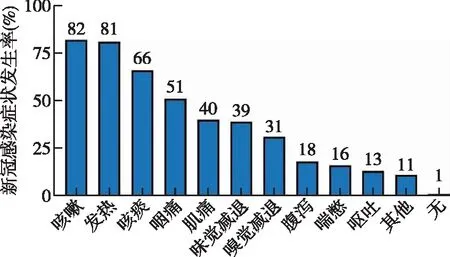
图2 风湿免疫病患者新冠感染症状发生率Fig 2 Prevalence of symptoms associated with COVID-19 infections in patients with rheumatic diseases
2.4 新冠感染对原发病的影响
感染新冠后,55.1%的患者停用了原发病治疗药物,其中约1/3患者(38%)在医生指导下停药,其余患者自行停用药物治疗。比较停药组和未停药组,结果显示两组间新冠住院率及接受吸氧治疗的比例无统计学差异。感染新冠后,1 009人(23.1%)表示存在原发病加重。在加重后门诊就诊的328患者中,62人加量原来的治疗药物,47人换药,179人未调整治疗。79人因原发病加重入院治疗,平均住院时间(8.35±4.6)d(范围:1~20 d)。
2.5 新冠感染者与未感染者特征比较
比较已有新冠感染和未感染患者,两组在原发病基础脏器受累比例间无差异。原发病药物治疗上,新冠感染者使用利妥昔单抗的比例更高(0.9%vs.0.3%,P=0.027),进一步将年龄、性别、疾病类型作为混杂因素进行校正,结果显示应用利妥昔单抗是新冠感染的独立危险因素(OR3.407,95%CI1.051~11.041,P=0.041)。其余原发病治疗药物包括羟氯喹、是否接种新冠疫苗未发现与新冠感染相关(表1)。
2.6 住院和未住院治疗新冠患者的特征比较
在4 370例感染新冠的患者中,共231人(5.3%)入院接受治疗。不同病种间因感染新冠而入院治疗的比例不同,SLE患者住院率为4.8%,类风湿关节炎为4.4%,脊柱关节炎为2.4%,炎性肌病为8.0%,系统性血管炎为9.6%,干燥综合征为5.1%,系统性硬化症为11.9%。
与未住院的新冠感染组相比,住院组患者原发病基础脏器受累中肺受累、心脏受累、胃肠道受累比例更高(P<0.001),使用糖皮质激素比例更高(P=0.005)。住院组接种新冠疫苗和接种新冠疫苗加强剂的比例均更低(P<0.001)(表2)。将单因素分析中P小于0.05的变量(基础原发病肺、心脏、胃肠道受累、使用糖皮质激素、接种新冠疫苗、接种新冠疫苗加强剂)纳入logistic 回归分析,同时年龄、性别、疾病亚群为混杂因素一并纳入分析。结果显示存在原发病肺(OR2.098,95%CI:1.546~2.847,P<0.001)、心脏(OR1.625,95%CI:1.102~2.397,P=0.014)、胃肠道受累(OR1.432,95%CI:1.021~2.009,P=0.037)是新冠感染住院治疗的独立危险因素;接种新冠疫苗加强剂是其保护性因素(OR0.681,95%CI:0.468~0.991,P=0.045)(表3)。
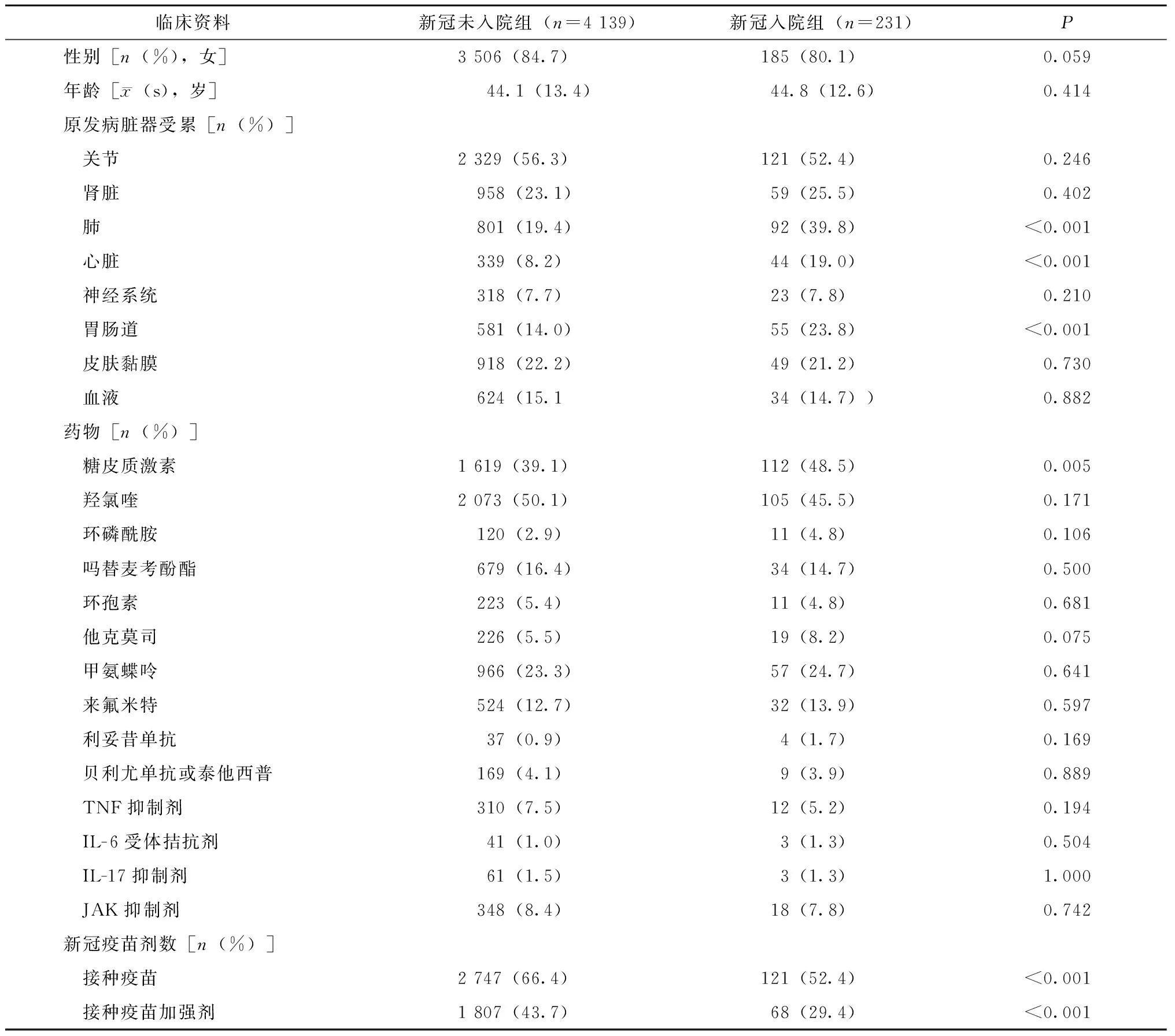
表2 新冠感染住院组与未住院组临床特征及疫苗接种率比较Table 2 Comparison of clinical characteristics and vaccination coverage between hospitalized and non-hospitalized groups with COVID-19 infection

表3 风湿免疫病患者因感染新冠入院危险因素的logistic回归分析Table 3 Logistic regression analysis of risk factors for hospitalization due to COVID-19 infection in patients with rheumatic diseases
3 讨论
本项研究通过在线问卷调查的形式研究我国部分风湿免疫病患者新冠感染现状,为风湿科医师更好的应对未来的挑战提供了数据支持。根据中国疾病控制中心数据显示,截至2023年1月30日,我国全人群新冠疫苗第一剂次、全程接种覆盖比例分别达到92.9%和90.6%。而在本研究中,风湿免疫病患者的第一剂次新冠疫苗接种率仅65.0%,远低于全国数据。在这些未接种疫苗的风湿免疫病患者中,担心疫苗诱发原发病活动是最常见的原因,既往针对中国风湿免疫病患者新冠疫苗接种态度研究发现了相似的结果[9]。在本研究中,20.7%的患者表示在接种疫苗后出现了不同程度的原发病活动。新冠疫苗诱发原发病活动一直是被关注的重点,国外数据显示,13.4%受试者在接受新冠疫苗后出现原发病病情加重[10]。但本研究及前述研究是基于患者自我报告的疾病加重,可能在一定程度高估病情加重的比例。另一项基于医师报告研究显示,5%患者经历了疾病复发,1.2%患者为严重复发[11]。另有2项前瞻性研究显示,接种新冠疫苗后大部分患者的疾病活动度保持稳定[12-13]。这些研究为风湿免疫病人群新冠疫苗接种的安全性提供了更多的证据。
另一方面,本研究发现接种新冠疫苗加强剂在风湿免疫病患者中有助于降低因新冠感染而入院的风险,同时考虑到新冠感染亦可诱发原发病活动,既往文献也证实接种新冠疫苗对风湿免疫病患者可降低新冠感染急性后遗症发生率[14]。上述结果均提示接种新冠疫苗对风湿免疫病患者的新冠感染及预后可能有益,但需警惕接种新冠疫苗可能导致的原发病加重的风险,应由风湿免疫科专科医师充分评估疫苗接种的时机及监测可能出现的原发病病情活动等疫苗相关不良反应。
为了更好的评价原发病疾病特征对新冠感染的影响,从而发现相关危险因素,本研究进行了组间比较。结果发现原发病基础肺、心脏和胃肠道受累与新冠感染住院率增加相关。一项对风湿免疫病患者所在社区进行的队列研究发现,风湿免疫病累及的脏器数量是新冠感染入院的重要预测因素[15]。在与新冠感染相关的原发病器官受累中,肺受累是最常被报道的器官。既往研究亦提示存在肺间质病变会增加新冠感染风险[16]。因此,合并重要脏器受累的风湿免疫病患者感染新冠时,应该密切监测、及时予以干预。
关于原发病的治疗对于新冠的影响,本研究发现利妥昔单抗对新冠感染的风险存在影响。利妥昔单抗是一种抗CD20单克隆抗体,可以清除循环前B细胞和B细胞,从而导致对新冠感染的免疫应答受损[17]。既往研究结果也提示在接受利妥昔单抗治疗的风湿免疫病患者中,感染新冠后病情的严重性及死亡率显著增加[18-19]。因此对于必须使用利妥昔单抗治疗的风湿免疫病患者,应该高度意识到这些患者的新冠感染及不良预后的风险。
本研究尚存在一些不足之处。首先,作为一项在线的问卷调查,这种调查形式可能会使大部分老年患者、比较内向的患者、乡村患者以及综合素质较低患者更难参与本次研究,导致偏倚的存在。遗憾的是,本研究未收集除年龄、性别以外的人口统计学信息,难以进行针对性的混杂因素校正。另外,作为患者报告的问卷调查,参与研究的受试者更倾向于报告存在疾病的活动以及临床症状,可能在一定程度上高估真实的数据。最后,本问卷无法获得更加重要的临床终点,如确切的疾病活动度、新冠感染后出现机械通气与死亡率等。
综上,本研究提供了部分中国风湿免疫病患者新冠感染相关数据,结果显示风湿免疫病患者新冠疫苗接种率较普通群体低。原发病脏器受累、使用利妥昔单抗、新冠疫苗接种与否均可影响新冠感染风险及预后。
