跗骨窦切口与切开复位内固定术治疗SandersⅡ、Ⅲ型跟骨骨折的预后对比
2023-11-21陈宇斐赖建鸿梁杰威廖烨明
陈宇斐,赖建鸿,梁杰威,廖烨明
(南海区第五人民医院骨科,广东佛山 528231)
跟骨骨折是最普遍的跗骨骨折,占所有跗骨骨折的60%,其中75%是关节内骨折[1]。Sanders Ⅱ、Ⅲ型跟骨骨折为关节内粉碎性骨折,手术可更好地恢复跟骨的距下关节和后足形态,从而获得更好的治疗效果,促进患者足踝功能的恢复。目前,通过L形可扩张的外侧入路进行的切开复位内固定术被认为是跟骨移位关节内骨折治疗的金标准,因为它可充分暴露距下关节,提供了清晰的术野,有助于足部正常形态结构和生物力学功能的恢复。然而,既往研究表明[2-3],切开复位内固定术后伤口并发症的发生率很高,如伤口边缘坏死、皮下血肿、积液和深部感染等。近年来,随着微创手术技术的快速发展,经跗骨窦入路的微创手术逐渐应用于临床。有研究指出[4-5],用此手术治疗跟骨骨折能够有效地避免损伤患者的皮肤血供,术后患者皮肤感染、血肿等并发症的发生率较低,但也存在腓肠神经损伤的风险。基于此,本研究旨在对比研究跗骨窦切口与切开复位内固定术治疗SandersⅡ、Ⅲ型跟骨骨折的临床效果及预后情况,为临床应用提供参考。
1 对象与方法
1.1 研究对象
回顾性选取2020年1月到2022年7月南海区第五人民医院的62例SandersⅡ、Ⅲ型跟骨骨折患者的临床资料,按手术方法的不同分为研究组与对照组,每组31例。纳入标准为:①经X线和CT检查确诊为SandersⅡ、Ⅲ型跟骨骨折,存在明显的骨关节面塌陷,择期于我院进行手术。②患者年龄≥18岁;③单侧、闭合、跟骨骨折;④跟骨内侧无明显移位,体部无严重粉碎;④临床资料完整。排除标准为:①SandersⅠ型或Ⅳ型跟骨骨折。②双侧、开放性跟骨骨折、病理性骨折或就诊前2周以上发生的骨折;③皮肤感染;④骨筋膜室综合征者。研究组中男29例,女2例;平均年龄(49.58±3.64)岁;SandersⅡ21 例,SandersⅢ10例;骨折原因:高处坠落27例,摔伤4例。对照组中男29例,女2 例;平均年龄(47.12±3.23)岁;SandersⅡ17 例,SandersⅢ14 例;骨折原因:高处坠落29例,摔伤2例。两组性别、年龄、骨折原因等一般资料比较,差异无统计学意义(P>0.05)。
1.2 手术方法
所有患者患足在住院后均被抬高并冰敷,以避免肿胀和水泡,,入院后予甘露醇脱水消肿。手术在肿胀消退和皮肤出现皱纹征后进行,大约3 至14天内。入院后对患者进行常规CT 和3 维重建扫描,了解跟骨骨折形态及跟距关节面的情况,以便制定术前的复位固定计划。所有患者均接受脊髓或硬膜外麻醉,在皮肤切口前30 min 静脉注射头孢呋辛1.5 g 预防感染。手术开始后,在切皮前予跟骨牵引恢复长度,手法施压跟骨内外侧恢复跟骨的宽度,并将患足置于于C 型臂X 线机下,并使用电动气压止血带(40 kPa)进行止血。
对照组采用切开复位内固定术治疗,患者取侧卧位,从外踝后方、跟骨结节上方做一个扩展的L形外侧切口(切口长度为10~12 cm),牵拉外侧伤口边缘,使骨块充分暴露,在C型臂引导下实现骨折部位的解剖复位后使用克氏针临时固定,检查复位效果,确定满意后,置入合适的钢板,使用螺钉固定。最后留置引流管,并将切口进行冲洗和缝合,应用加压绷带。切口每2~3 d 消毒一次,直到手术后约2周拆线。
研究组采用跗骨窦切口微创手术治疗,患者取侧卧位,从外踝尖下方平行于腓骨长短肌腱上缘处开始做切口,向下切开至第4 跖骨基底部(切口长度为4~6 cm)。逐层切开皮下组织,注意避免腓肠神经的损伤,切开沿趾短伸肌下缘与腓骨长短肌腱的腱鞘,牵开肌腱,向上剥离趾短伸肌。切开跟腓韧带,清理跗骨窦内的软组织,使距下关节面充分显露。撬起塌陷的骨块,并对其进行固定,使关节面恢复平整。对骨缺损部位进行植骨,向跟骨结节下置入斯氏针。对跟骨的外翻畸形及骨内畸形进行撬拔矫正,并调整好跟骨高度。C 型臂X 线机透视下观察跟骨宽度、跟骨高度、Bolher 角及Gissane角是否恢复正常。对跟骨外侧皮肤与骨壁进行分离,置入金属空心螺纹钉进行固定。最后留置引流,并将切口进行冲洗和缝合,应用加压绷带。切口每2~3 d消毒一次,直到手术后约2周拆线。
1.3 观察指标
(1)手术时间、失血量、住院时间、伤口愈合时间。(2)伤口并发症发生率。如浅表感染、血肿和伤口边缘坏死等。(3)随访观察足部功能恢复情况。于术后3 个月进行随访,采用跟骨侧轴位X 线片测量Bohler 角、Gissane 角,具体测量方法参见文献[6]。采用Maryland 足部功能评分评估足部功能恢复情况,Maryland 评分量表[7]包括功能(55 分)、疼痛(45分)、外观(10 分)评分、活动(5 分)四个维度,功能评估包括步态、支撑工具、稳定性、步行距离、跛行、楼梯、鞋子和行走时的地面要求。总分0~100分,分数越高说明足部功能越好。
1.4 统计学方法
使用SPSS23.0进行统计分析。连续数据以表示,使用Mann-WhitneyU检验和非配对t检验比较连续变量与非正态分布或近似正态分布的差异。计数资料以百分率表示,组间比较采用χ2检验。P<0.05表示具有统计显著性。
2 结果
2.1 两组患者围术期指标比较
与对照组相比,研究组的手术时间、住院时间、伤口愈合时间更短,失血量更少,差异均具有统计学意义(P<0.05),见表1。
表1 两组患者围术期恢复情况比较(±s)

表1 两组患者围术期恢复情况比较(±s)
2.2 两组术后伤口并发症发生率比较
对照组浅表感染、血肿等术后伤口并发症发生率为25.81%(8/31),高于研究组3.23%(1/31),差异具有统计学意义(P<0.05),见表2。伤口边缘坏死患者行伤口消毒治疗,浅表感染患者行伤口消毒和口服抗生素治疗后好转。
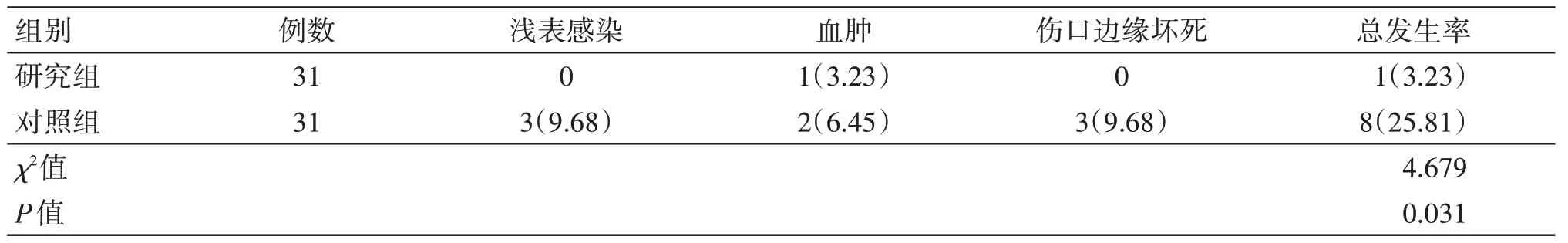
表2 两组术后伤口并发症发生率比较[例(%)]
2.3 两组足部功能恢复情况比较
末次随访时研究组Bohler 角、Gissane 角均大于对照组,Maryland评分高于对照组,差异均具有统计学意义(均P<0.05),见表3。
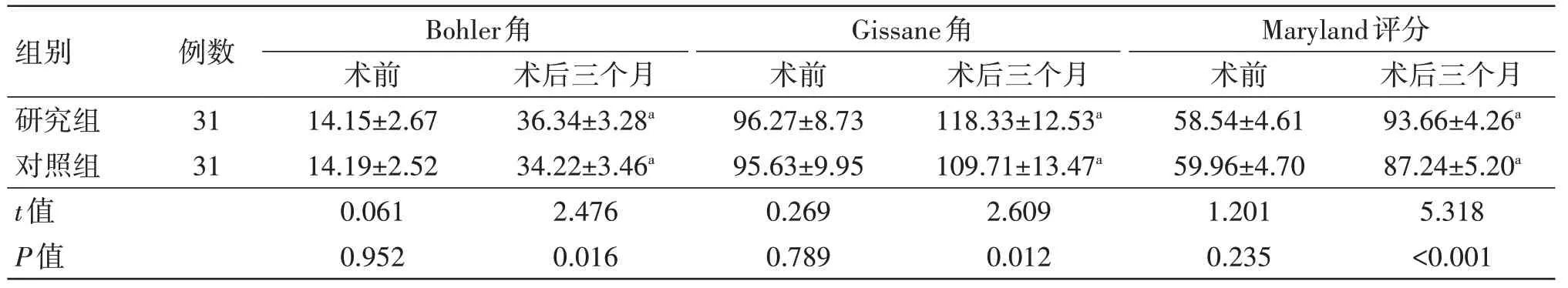
表3 两组足部功能恢复情况比较
3 讨论
关节内跟骨骨折的治疗一直是骨科医生面临的挑战。治疗的主要目标是恢复关节内跟骨解剖结构,包括距下关节、Bohler 角和Gissane 角。邱皓等[8]的一项Meta 分析显示,移位型跟骨关节内骨折患者的手术治疗与非手术治疗对于患者的远期功能和疼痛情况的改善效果相似。尽管关于跟骨关节内骨折的治疗存在很多争议,但最常见的治疗方法是通过外侧L形入路进行手术治疗。与保守治疗相比,L 形入路切开复位内固定术可更好地恢复关节内跟骨骨折患者的跟骨解剖结构。研究证实软组织的外层最容易感染,可能是因为血液仅由跟骨外侧动脉供应到跟骨外侧,易破坏血供,导致切口愈合缓慢或组织感染坏死[9]。此外,跟骨外侧的软组织结构比其他骨骼更薄,这也可能使其更容易发生术后感染。近年来尽管在抗生素治疗和护理管理方面有所改善,但术后伤口并发症仍会出现。徐杨等[10]报道切开复位内固定术虽取得了较好疗效,但术后并发症发生率仍较高(24.2%)。在本研究中,切开复位内固定术治疗虽显著改善了Bohler角、Gissane 角和Maryland 评分,但术后伤口浅表感染、血肿等并发症发生率为25.81%。
为了降低关节内跟骨骨折切开复位内固定术后伤口并发症的发生率,多种微创手术因创口小、切口短、恢复快等优点逐渐受到广大骨科医生的青睐。Jin等[11]报告,微创经皮骨合成术后的总体伤口并发症发生率为3.4%,而切开复位内固定术组中有13 例(37.1%)有伤口愈合问题。Li 等[12]报告,经皮复位术和空心螺钉固定术的伤口并发症比切开复位内固定术少(分别为3.2%和10.8%)。在本研究中,我们通过微创跗骨窦切口方法治疗SandersⅡ、Ⅲ型跟骨骨折,伤口并发症发生率仅为3.23%。说明跗骨窦切口微创手术在减少术后伤口并发症方面率优于切开复位内固定术。此外,研究组的手术时间、住院时间、伤口愈合时间更短,失血量更少。以上结论可能是由于切开复位内固定术后,因跟骨后关节面残余台阶较小,距下关节负荷转移,可能对功能结局造成严重影响[13]。尤其是针对本研究中的跟骨粉碎性骨折患者,切开复位内固定术可能因关节面复位不足而影响患者远期功能恢复。而跗骨窦切口微创手术可充分暴露跟骨及关节面,避免损伤周围神经,有助于加快术后恢复,促进患者Maryland评分的升高;同时最大限度复位跟骨,改善Bohler 角、Gissane 角,软组织剥离范围相对小,对周围组织、血液循环影响较小,有助于降低术后并发症的发生风险,这与袁赞安等[14]的研究结果一致。
综上,对于Sanders Ⅱ、Ⅲ型跟骨骨折,跗骨窦切口微创手术在改善患者的围手术期指标,减少术后伤口并发症方面率优于切开复位内固定术,从而促进患者足踝功能的恢复。
