肾病综合征患儿血清ET-1、SDC-1水平及其与激素治疗反应的相关性研究
2023-11-08刘青朱军唐国英蒋萍影
刘青 朱军 唐国英 蒋萍影
摘要:目的 探討血清内皮素-1(ET-1)、多配体蛋白聚糖-1(SDC-1)水平与肾病综合征(NS)患儿对激素治疗反应性的相关性。方法 选取拟行激素治疗的157例NS患儿和同期67例与NS患儿年龄和性别匹配的健康儿童(对照组)。收集临床资料,检测血清ET-1、SDC-1、24 h尿蛋白、尿素氮(BUN)、血肌酐(Scr)等实验室指标。根据NS患儿对激素治疗的反应性,将其分为激素抵抗型肾病综合征(SRNS)组(31例)和激素敏感型肾病综合征(SSNS)组(126例)。采用Logistic回归分析NS患儿对激素治疗抵抗的影响因素,采用受试者工作特征(ROC)曲线分析ET-1、SDC-1对SRNS和SSNS的鉴别诊断价值。结果 对照组、SSNS组、SRNS组的体质量、BUN、Scr、24 h尿蛋白、ET-1和SDC-1水平依次升高,血白蛋白依次降低(P<0.05)。所有受试儿血清ET-1、SDC-1水平与BUN、Scr、24 h尿蛋白呈正相关,与血白蛋白水平呈负相关(P<0.05)。多因素Logistic回归分析结果显示,ET-1、SDC-1升高是NS患儿对激素治疗抵抗的危险因素(P<0.05)。ROC分析结果显示,联合ET-1、SDC-1鉴别SRNS和SSNS的曲线下面积为0.943,高于ET-1和SDC-1(Z分别为3.959和4.364,P<0.05)。结论 SRNS患儿血清ET-1和SDC-1水平升高,且与肾功能损伤以及对激素治疗抵抗有关,可作为SRNS和SSNS鉴别诊断的潜在指标。
关键词:肾病综合征;激素类;药物耐受性;内皮缩血管肽1;多配体蛋白聚糖1
中图分类号:R692文献标志码:ADOI:10.11958/20221637
Serum levels of ET-1 and SDC-1 in children with nephrotic syndrome and their correlation with hormone therapy response
LIU Qing, ZHU Jun, TANG Guoying, JIANG Pingying
Department of Pediatrics, People's Hospital of Kaizhou District, Chongqing 405400, China
Corresponding Author E-mail: jyp9542150@163.com
Abstract: Objective To investigate the correlation between serum levels of endothelin-1 (ET-1) and polyligand proteoglynan-1 (SDC-1) with the responsiveness to hormone therapy in children with nephrotic syndrome (NS). Methods A total of 157 children with NS who were expected to receive hormone therapy and 67 healthy children matching the age and sex with NS at the same time were selected (the control group). Clinical data were collected and serum levels of ET-1, SDC-1, 24 h urine protein, urea nitrogen (BUN), serum creatinine (Scr) and other laboratory indexes were detected. According to the response to hormone therapy, NS children were divided into the hormone resistant nephrotic syndrome (SRNS) group (31 cases) and the hormone sensitive nephrotic syndrome (SSNS) group (126 cases). Factors influencing the resistance of NS children to hormone therapy were analyzed by Logistic regression, and the differential diagnositic value of ET-1 and SDC-1 to SRNS and SSNS were analyzed by receiver operating characteristic curve (ROC). Results The levels of body weight, BUN, Scr, 24 h urine protein, ET-1 and SDC-1 were increased successively in the control group, the SSNS group and the SRNS group, while the serum albumin was decreased successively (P<0.05). Serum ET-1 and SDC-1 levels of all the subjects were positively correlated with BUN, Scr and 24 h urinary protein, and negatively correlated with serum albumin level (P<0.05). Multivariate Logistic regression analysis showed that the increased ET-1 and SDC-1 were risk factors for the resistance of NS children to hormone therapy (P<0.05). ROC analysis results showed that the area under the curve for the identification of SRNS and SSNS combined with ET-1 and SDC-1 was 0.943, which was higher than ET-1 and SDC-1 (Z=3.959, 4.364, P<0.05). Conclusion Serum ET-1 and SDC-1 levels are significantly increased in children with SRNS, which are related to renal function injury and resistance to steroid therapy, and can be used as potential indicators for the differential diagnosis of SRNS.
Key words: nephrotic syndrome; hormones; drug tolerance; endothelin-1; syndecan-1
肾病综合征(nephrotic syndrome,NS)是儿童常见的原发性肾脏疾病之一,由肾小球毛细血管壁通透性改变引起,临床表现为大量蛋白尿、低蛋白血症、高脂血症和高度水肿[1],大多数NS患儿对激素治疗反应良好,但约10%的患儿对激素治疗产生抵抗性,被称为激素抵抗型肾病综合征(steroid-resistant nephrotic syndrome,SRNS),SRNS患儿可能对免疫抑制剂耐药,在未来5~10年逐步进展致终末期肾病[2]。内皮素-1(endothelin-1,ET-1)是一种有效的血管收缩剂,可调节血管收缩和舒张,ET-1通过诱导肾小动脉血管收缩,肾小管细胞缺血性坏死,降低肾血流量和肾小球滤过率,间接导致蛋白尿增加[3]。多配体蛋白聚糖-1(syndecan-1,SDC-1)是内皮糖萼损伤的指标,具有维持血管屏障功能的作用,在内皮损伤时释放到血液中[4]。現有研究显示,SDC-1水平升高可能增加血液高凝状态以及血栓形成,与NS发病密切相关[5]。ET-1和SDC-1在NS患儿对激素治疗反应中的鉴别价值尚不清楚,本研究拟检测NS患儿血清ET-1和SDC-1水平,分析其与患儿对激素治疗反应的关系以及鉴别价值,以期为临床诊治提供参考。
1 对象与方法
1.1 研究对象 选取2019年6月—2022年6月重庆市开州区人民医院收治的拟行激素治疗的157例NS患儿,纳入标准:(1)初次经肾组织活检诊断为原发性NS,符合《儿童激素敏感、复发/依赖肾病综合征诊治循证指南(2016)》诊断标准[6]。(2)入组前未接受任何形式治疗,肝功能正常。(3)患儿父母或法定监护人知情同意,签署同意书。排除标准:(1)首次发作时年龄<1岁或>18岁。(2)不耐受皮质醇治疗或过敏者。(3)严重感染、血液系统疾病。另选取同期67例儿科保健门诊接诊的与NS患儿年龄和性别匹配的健康儿童作为对照组,均排除原发和继发性肾病、先天遗传疾病等。本研究获得我院伦理委员会批准(批准号:190511)。
1.2 资料收集 收集患儿年龄、性别、体质量、身高、收缩压、舒张压、病理类型、NS病程(从发病到确诊NS的时间)、激素疗程、镜下血尿、双肾增大(超声检查)或弥漫性病变(肾组织活检)。
1.3 实验室检测 NS患儿治疗前(对照组门诊接诊当日)采集静脉血3 mL注入干燥试管后室温下静置,待血液凝固后取上层液离心(1 000 r/min,离心15 min)分离血清,-80 ℃保存待检。夹心酶联免疫吸附检测血清ET-1水平,试剂盒购自上海优科唯生物科技公司;酶联免疫吸附试验试剂盒(上海酶联生物科技有限公司)检测血清SDC-1水平;东芝40型全自动生化分析仪检测三酰甘油(triacylglycerol,TG)、总胆固醇(total cholesterol,TC)、血尿素氮(blood urea nitrogen,BUN)、血肌酐(serum creatinine,Scr)、血钠、血钾、血白蛋白水平;放射免疫法(GC-1 200 γ放射免疫计数器)检测24 h尿白蛋白水平。
1.4 临床治疗和治疗反应评估 所有NS患儿均接受醋酸泼尼松片(规格:5 mg/片,国药准字H12020123,天津力生制药股份有限公司生产)治疗。服用方法:晨起口服,初始剂量2 mg/(kg·d),最大剂量不超过于60 mg/d,每4~8周减量2.5~5.0 mg,减至0.5~1.0 mg/kg后维持此剂量治疗3个月,后每周减量2.5~5.0 mg至停药。SRNS诊断:足量泼尼松治疗超过4周后尿蛋白仍为阳性,且排除感染(乙型肝炎、结核感染等),遗传,深静脉血栓形成等其他因素干扰。足量泼尼松治疗超过4周后尿蛋白转阴为激素敏感型肾病综合征(steroid-sensitive nephrotic syndrome,SSNS)[7]。根据皮质激素治疗反应将患儿分为SRNS组(31例)和SSNS组(126例)。
1.5 统计学方法 采用SPSS 25.0软件进行数据分析,计量资料以x±s表示,组间比较采用单因素方差分析或t检验;计数资料以例(%)表示,组间比较采用χ2检验。采用Pearson法进行相关性分析。Logistic回归分析NS患儿对皮质激素治疗抵抗的影响因素。绘制受试者工作特征(receiver operator characteristics curve,ROC)曲线,确定ET-1、SDC-1对SSNS和SRNS的诊断价值,采用Delong检验曲线下面积(AUC)的差异。双侧检验水准α=0.05。
2 结果
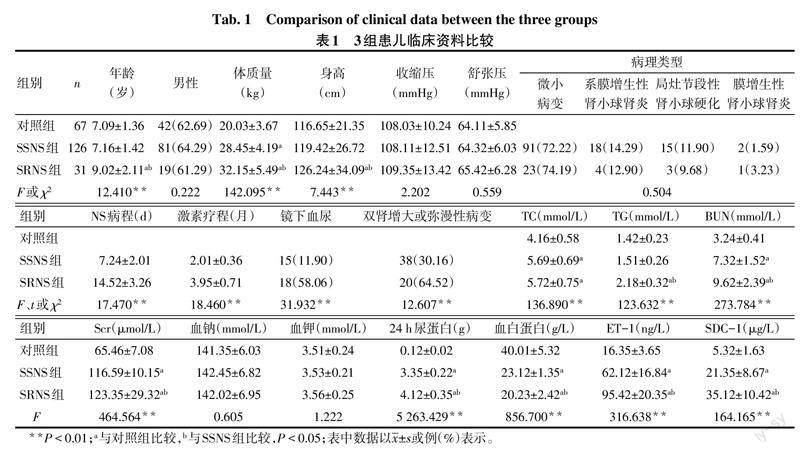
2.1 3组基线资料比较 3组的性别、收缩压、舒张压、血钠和血钾比较差异无统计学意义,SSNS组、SRNS组病理类型比较差异无统计学意义。对照组、SSNS组、SRNS组的体质量、BUN、Scr、24 h尿蛋白、ET-1和SDC-1水平依次升高,血白蛋白依次降低(P<0.05);SRNS组的NS病程、激素疗程长于SSNS组,镜下血尿、双肾增大或弥漫性病变比例高于SSNS组(P<0.05),见表1。
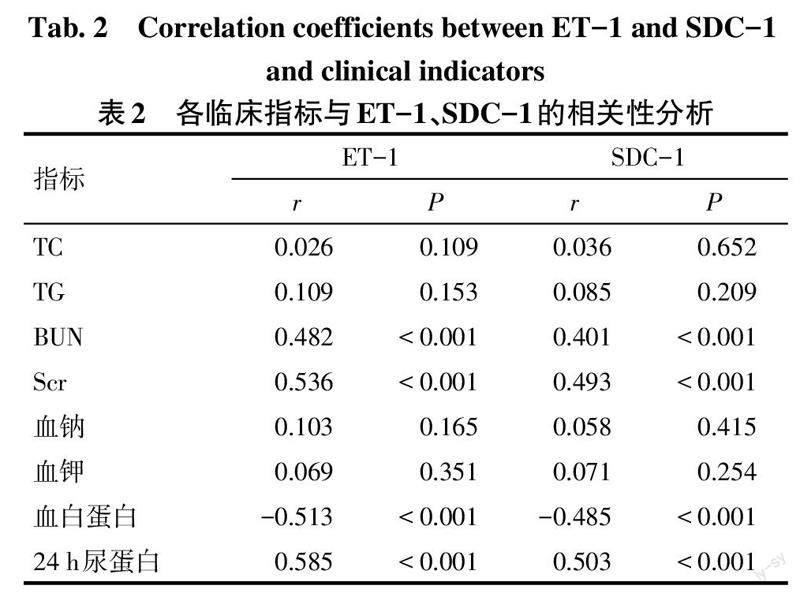
2.2 ET-1、SDC-1与临床指标的相关性 所有受试儿血清ET-1、SDC-1水平与BUN、Scr、24 h尿蛋白呈正相关,与血白蛋白水平呈负相关(P<0.05),与TC、TG、血钠、血钾水平无关,见表2。
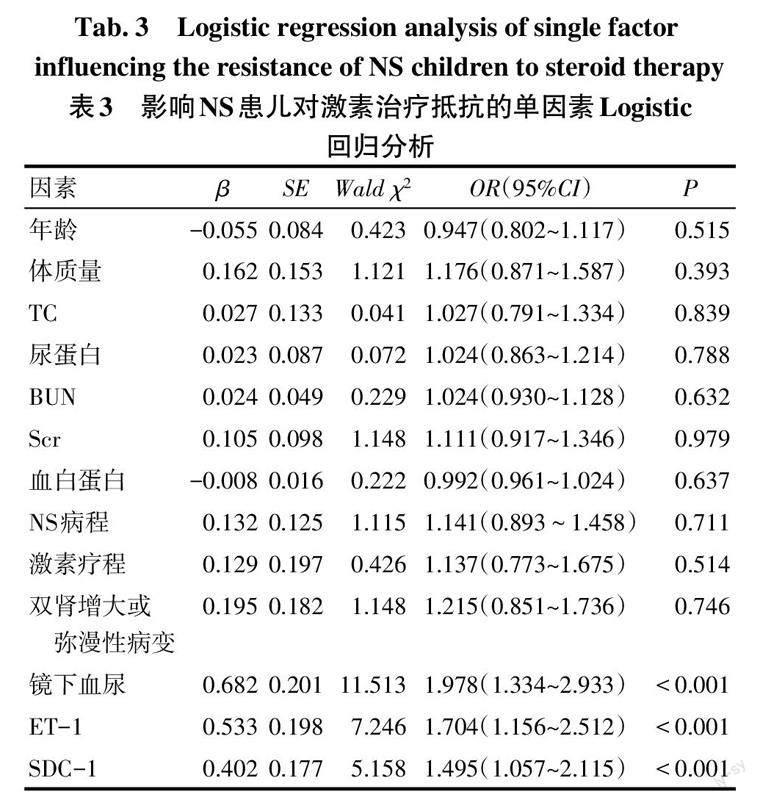
2.3 NS患儿对激素治疗抵抗的影响因素分析 以NS患儿对激素治疗反应为因变量(SSNS=0,SRNS=1),年龄、体质量、TC、24 h尿蛋白、BUN、Scr、血白蛋白、NS病程、激素疗程、镜下血尿(否=0,是=1)、双肾增大或弥漫性病变(否=0,是=1)、ET-1、SDC-1为自变量,单因素Logistic回归分析结果显示镜下血尿、ET-1、SDC-1是NS患儿对激素治疗抵抗的影响因素(P<0.05),见表3。将上述3个变量作为自变量纳入多因素Logistic回归分析(赋值同上),向后逐步法表明ET-1和SDC-1升高是NS患儿对激素治疗抵抗的危险因素(P<0.05),见表4。
2.4 ET-1、SDC-1对患儿SRNS和SSNS的鉴别价值分析 ET-1、SDC-1鉴别SRNS和SSNS的AUC分别为0.791和0.746,ET-1联合SDC-1鉴别SRNS和SSNS的AUC为0.943,高于ET-1和SDC-1(Z分别为3.959和4.364,P<0.05),见表5、图1。
3 讨论
SRNS定义为全剂量激素治疗超过4周后疾病未完全缓解的NS;与SSNS比较,SRNS病情更为严重,进展为慢性肾病的风险显著增加,并有可能迅速发展为肾功能衰竭,严重影响患儿身心健康和生活质量[8]。鉴别SRNS和SSNS对临床进行有效的治疗,改善患者预后至关重要。
肾足细胞是一种高度特化的肾小球上皮细胞,在正常条件下保持完整的滤过屏障,足细胞损伤是NS发生蛋白尿和肾小球硬化的关键因素[9]。足细胞含有内皮素结合位点并表达内皮素,内皮素可促进足细胞肌动蛋白细胞骨架破坏并增加对白蛋白的渗透性,导致蛋白尿和肾小球滤过率增加[10]。ET-1是一种由EDN1基因编码的21个氨基酸组成的生长促进肽,具有促有丝分裂和强大的血管收缩特性,ET-1在肾小球所有细胞中组成型表达,参与肾小球结构和过滤功能的稳态,ET-1过度表达则可引起肾小球炎症、肾小球基底膜肥大和足细胞损伤,从而促进蛋白尿和肾小球硬化,与肾囊肿、肾脏间质纤维化和肾小球硬化等多种病理性肾脏表型相关[11]。CD80在足细胞表面表达并与配体B7-1特异性结合促使T细胞过度活化和增殖,导致足细胞骨架肌动蛋白重排、足突融合及裂孔隔膜蛋白分子重新分布,参与蛋白尿的形成过程[12]。Kino等[12]建立特发性NS大鼠模型,通过注射ET-1 A型受体拮抗剂后发现尿蛋白量明显降低,肾组织足细胞中CD80、核因子-κB表达显著降低,足细胞足突消失量也减少。ET-1与儿童NS关系密切,NS易感儿童ET-1 rs1800997位点携带3A/4A基因型和4A等位基因[13]。ET-1 rs5370基因多态性与NS患病风险以及对皮质激素治疗反应有关[14]。本研究分析血清ET-1水平对NS儿童对皮质激素治疗反应的影响,结果显示較高水平的ET-1与激素治疗抵抗有关,相关性分析结果提示ET-1与尿蛋白、BUN、Scr呈正相关,分析原因为ET-1通过激活其A型受体引起肾小球邻近内皮细胞氧化应激和线粒体功能障碍,导致肾小球毛细血管节段性耗竭和足细胞损伤[15],继而促使NS进展和对皮质激素治疗抵抗,此外,ET-1表达上调可通过激活足细胞释放乙酰肝素酶,引起内皮糖萼损伤,进而导致蛋白尿和肾功能损伤[16]。
SDC-1属于黏附分子整合素跨膜黏结蛋白家族的成员,含有4种乙酰肝素和硫酸软骨素,在上皮细胞、内皮细胞和白细胞上广泛表达,通过与多肽相互作用介导细胞-细胞和细胞-基质间相互作用,参与炎症、感染、2型糖尿病以及恶性肿瘤等多种疾病进展[17]。SDC-1与肾脏疾病存在密切关系,心脏瓣膜术后严重急性肾损伤患者血清SDC-1水平明显增高[18]。血清SDC-1水平受肾脏清除率的影响,肾功能下降可能导致血清SDC-1水平增高[19],且SDC-1水平与内皮功能障碍有关[20]。本研究发现血清SDC-1水平升高与NS患儿肾功能降低和皮质激素治疗抵抗有关。分析原因为:内皮糖萼是一种覆盖内皮细胞腔表面的阴离子生物聚合物网,可保护血管壁免受损伤,内皮糖萼损伤是内皮功能障碍的初始环节和关键。SDC-1作为内皮糖萼损伤的生物标志物,在降解的内皮糖萼中释放并加重肾血管内皮功能障碍,导致NS进展[21]。此外,NS患者液体超负荷和感染可诱导SDC-1自内皮糖萼中脱落,引起内皮细胞暴露和血小板活化,导致促凝血因子释放,继而诱发血液高凝状态和血栓形成,促进NS进展和SRNS发生[5]。本研究通过绘制ROC曲线,发现ET-1、SDC-1在鉴别SRNS和SSNS均具有较高的价值,两指标联合后诊断效能明显增高,提示ET-1和SDC-1可作为SRNS和SSNS的鉴别诊断标志物。
本研究结果显示BUN、Scr、24 h尿蛋白水平在对照组、SSNS组、SRNS组依次升高,血白蛋白依次降低,表明肾功能减退与SRNS也存在一定关系,但回归分析中上述指标均未最终进入回归方程,提示ET-1、SDC-1与SRNS关系更为密切,可更准确反映SRNS潜在风险。
综上,SRNS患儿血清ET-1和SDC-1水平均升高,且与NS患儿的24 h尿蛋白增加、肾功能降低以及对皮质激素治疗抵抗有关,是NS患儿对皮质激素治疗产生抵抗的危险因素。ET-1联合SDC-1在鉴别SRNS和SSNS方面具有较高的效能,可作为鉴别诊断的标志物。
参考文献
[1] 阳海平,池欢,李秋. 儿童激素耐药型肾病综合征治疗进展[J]. 中华实用儿科临床杂志,2021,36(17):1290-1295. YANG H P,CHI H,LI Q. Treatment progress of pediatric steroid-resistant nephrotic syndrome[J]. Chin J Appl Clin Pediatr,2021,36(17):1290-1295. doi:10.3760/cma.j.cn101070-20210716-00834.
[2] KAMEI K,ISHIKURA K,SAKO M,et al. Rituximab therapy for refractory steroid-resistant nephrotic syndrome in children[J]. Pediatr Nephrol,2020,35(1):17-24. doi:10.1007/s00467-018-4166-1.
[3] LI P,SCHMIDT I M,SABBISETTI V,et al. Plasma endothelin-1 and risk of death and hospitalization in patients undergoing maintenance hemodialysis[J]. Clin J Am Soc Nephrol,2020,15(6):784-793. doi:10.2215/CJN.11130919.
[4] KUSUZAWA K,SUZUKI K,OKADA H,et al. Measuring the concentration of serum syndecan-1 to assess vascular endothelial glycocalyx injury during hemodialysis[J]. Front Med(Lausanne),2021,8:791309. doi:10.3389/fmed.2021.791309.
[5] CHEN X,GENG X,JIN S,et al. The association of syndecan-1,hypercoagulable state and thrombosis and in patients with nephrotic syndrome[J]. Clin Appl Thromb Hemost,2021,27:10760296211010256. doi:10.1177/10760296211010256.
[6] 中華医学会儿科学分会肾脏学组. 儿童激素敏感、复发/依赖肾病综合征诊治循证指南(2016)[J]. 中华儿科杂志,2017,55(10):729-734. Nephrology Group,Pediatrics Society of Chinese Medical Association. Evidence-based guidelines for diagnosis and treatment of hormone-sensitive,relapsed/dependent nephrotic syndrome in children(2016)[J]. Chin J Pediatr,2017,55(10):729-734. doi:10.3760/cma.j.issn.0578-1310.2017.10.003.
[7] 中华医学会儿科学分会肾脏学组. 激素耐药型肾病综合征诊治循证指南(2016)[J]. 中华儿科杂志,2017,55(11):805-809. Nephrology Group,Pediatrics Society of Chinese Medical Association. Evidence-based guidelines for the diagnosis and treatment of hormone resistant nephrotic syndrome(2016)[J]. Chin J Pediatr,2017,55(11):805-809. doi:10.3760/cma.j.issn.0578-1310.2017.11.002.
[8] RUSLIE R H,DARMADI D,SIREGAR G A. Vascular endothelial growth factor(VEGF)and neopterin levels in children with steroid-sensitive and steroid-resistant nephrotic syndrome[J]. Med Arch,2021,75(2):133-137. doi:10.5455/medarh.2021.75.133-137.
[9] DAEHN I S,DUFFIELD J S. The glomerular filtration barrier:A structural target for novel kidney therapies[J]. Nat Rev Drug Discov,2021,20(10):770-788. doi:10.1038/s41573-021-00242-0.
[10] VAN DE LEST N A,BAKKER A E,DIJKSTRA K L,et al. Endothelial endothelin receptor a expression is associated with podocyte injury and oxidative stress in patients with focal segmental glomerulosclerosis[J]. Kidney Int Rep,2021,6(7):1939-1948. doi:10.1016/j.ekir.2021.04.013.
[11] JONES N K,STEWART K,CZOPEK A,et al. Endothelin-1 mediates the systemic and renal hemodynamic effects of GPR81 activation[J]. Hypertension,2020,75(5):1213-1222. doi:10.1161/HYPERTENSIONAHA.119.14308.
[12] KINO J,TSUJI S,KITAO T,et al. Antiproteinuric effect of an endothelin-1 receptor antagonist in puromycin aminonucleoside-induced nephrosis in rat[J]. Pediatr Res,2018,83(5):1041-1048. doi:10.1038/pr.2018.11.
[13] YAHIA S,HAMMAD A,EL-GILANY A H,et al. Genetic variant in the 5' untranslated region of endothelin1(EDN1)gene in children with primary nephrotic syndrome[J]. J Biochem Mol Toxicol,2022,36(3):e22963. doi:10.1002/jbt.22963.
[14] RIZK H,HAMMAD A,EL-SAID A,et al. Endothelin-1 RS5370 gene polymorphism in primary nephrotic syndrome:A case-control study[J]. An Pediatr (Engl Ed),2021,95(6):406-412. doi:10.1016/j.anpede.2020.12.001.
[15] DAEHN I,CASALENA G,ZHANG T,et al. Endothelial mitochondrial oxidative stress determines podocyte depletion in segmental glomerulosclerosis[J]. J Clin Invest,2014,124(4):1608-1621. doi:10.1172/JCI71195.
[16] GARSEN M,LENOIR O,ROPS A L,et al. Endothelin-1 induces proteinuria by heparanase-mediated disruption of the glomerular glycocalyx[J]. J Am Soc Nephrol,2016,27(12):3545-3551. doi:10.1681/ASN.2015091070.
[17] RANGARAJAN S,RICHTER J R,RICHTER R P,et al. Heparanase-enhanced shedding of syndecan-1 and its role in driving disease pathogenesis and progression[J]. J Histochem Cytochem,2020,68(12):823-840. doi:10.1369/0022155420937087.
[18] KIM H B,SOH S,KWAK Y L,et al. High preoperative serum syndecan-1,a marker of endothelial glycocalyx degradation,and severe acute kidney injury after valvular heart surgery[J]. J Clin Med,2020,9(6):1803. doi:10.3390/jcm9061803.
[19] HAHN R G,ZDOLSEK M,ZDOLSEK J. Plasma concentrations of syndecan-1 are dependent on kidney function[J]. Acta Anaesthesiol Scand,2021,65(6):809-815. doi:10.1111/aas.13801.
[20] PADBERG J S,WIESINGER A,DI MARCO G S,et al. Damage of the endothelial glycocalyx in chronic kidney disease[J]. Atherosclerosis,2014,234(2):335-343. doi:10.1016/j.atherosclerosis.2014.03.016.
[21] SALMITO F T,DE OLIVEIRA NEVES F M,MENESES G C,et al. Glycocalyx injury in adults with nephrotic syndrome:Association with endothelial function[J]. Clin Chim Acta,2015,447:55-58. doi:10.1016/j.cca.2015.05.013.
(2022-10-10收稿 2022-11-27修回)
(本文編辑 李志芸)
