ICF 在神经源性吞咽障碍病人康复护理中的应用
2023-10-27王雪静谢仙萍吴志萍原燕芳王宏雄
王雪静,谢仙萍,吴志萍,何 芳,原燕芳,王宏雄
1.山西医科大学护理学院,山西 030001;2.山西白求恩医院
神经源性吞咽障碍(neurogenic dysphagia,ND)是由中枢神经系统和周围神经系统、神经肌肉传递或肌肉疾病引起的吞咽困难,不仅影响病人的营养状态,更易导致病人发生吸入性肺炎等并发症,严重影响病人的生活质量[1]。相关数据显示,全世界每年有40 万~80 万人出现神经源性吞咽障碍,脑卒中是引起神经源性吞咽障碍最常见的原因[2]。据估计,约65%的急性脑卒中病人发生吞咽困难;大约50% 的帕金森病(Parkinson's disease,PD)病人发生吞咽受损;13%~57%的痴呆症病人发生吞咽困难和无声吸入[3]。然而,由特定疾病引起的吞咽障碍在其临床表现、各自的治疗选择和预后方面有很大差异。因此,准确评估病人存在吞咽困难后,对其进行针对性的康复护理管理至关重要。国际功能、残疾和健康分类(international classification of functioning,disability,and health,ICF)是一种多层面分类理论框架,采用广泛的类目编码对人体的功能及健康状态进行描述,记录人体在身体结构(body functions)、身体功能(body structure)、活动(activity)与参与(participation)和环境因素(environment factors)等各组成部分中表现出来的问题,包括目标确定、评价、制定康复干预方法及疗效评定,整合了生物-心理-社会-环境因素,是世界卫生组织(WHO)应用于健康与康复领域分类的系统[4-5]。以往神经源性吞咽障碍病人的康复仅关注了功能障碍本身,忽视了人体所处的环境、社会背景及心理因素,无法实施精准康复,而且不利于对病人进行有效的综合康复治疗方案[6]。同时,使临床医生、护士、康复治疗师之间的沟通出现截断,削弱了多学科的协作与交流。因此,本研究基于ICF 构建综合康复护理方案,将功能、残疾作为个人因素和环境因素动态交互作用,以活动为核心,对病人进行早期评定、康复计划安排、实施干预措施及结局评价,以期对其建立多维度、全方位的康复周期,改善病人的吞咽功能,提高日常生活能力,提升病人的生活质量。同时,对康复学科建设和完善康复护理服务也具有积极意义。
1 对象与方法
1.1 研究对象
采用便利抽样法,选择2022 年4 月—10 月在山西省太原市某三级甲等医院康复医学科住院治疗且符合纳入与排除标准的神经源性吞咽障碍病人为研究对象。纳入标准:洼田饮水试验初步筛查异常,联合吞咽造影检查(VFSS)证实[7];吞咽障碍是由神经系统疾病引起,同时符合中华医学会神经病学会的诊治标准[8],且经过颅脑CT 或磁共振成像(MRI)等影像学检查确诊;病人生命体征平稳,处于康复期,能够配合进行康复训练;认知功能正常,简易精神状态评价量表(Mini-Mental State Examination,MMSE)评分>17 分,意识清楚,有一定的沟通能力,能够配合完成试验[9]。排除标准:口腔、咽喉、食管存在占位性病变;治疗依从性差的病人;非神经系统疾病引起的吞咽功能障碍。由第三方非课题组成员利用研究随机化器生成一套1~80的随机数字序列,然后将随机数字按照顺序编码分别置于密封且不透光的信封中,专人严格保管。研究者依据纳入与排除标准筛选研究对象,以邮件的形式询问分组情况。保管员按照顺序拆开信封并告知分组情况。将研究对象分为两组,随机数字1~40 为试验组,41~80 为对照组。两组性别、年龄等一般资料比较,差异均无统计学意义(P>0.05),具有可比性,详见表1。本研究已通过本院伦理委员会审批,研究对象均签署知情同意书。
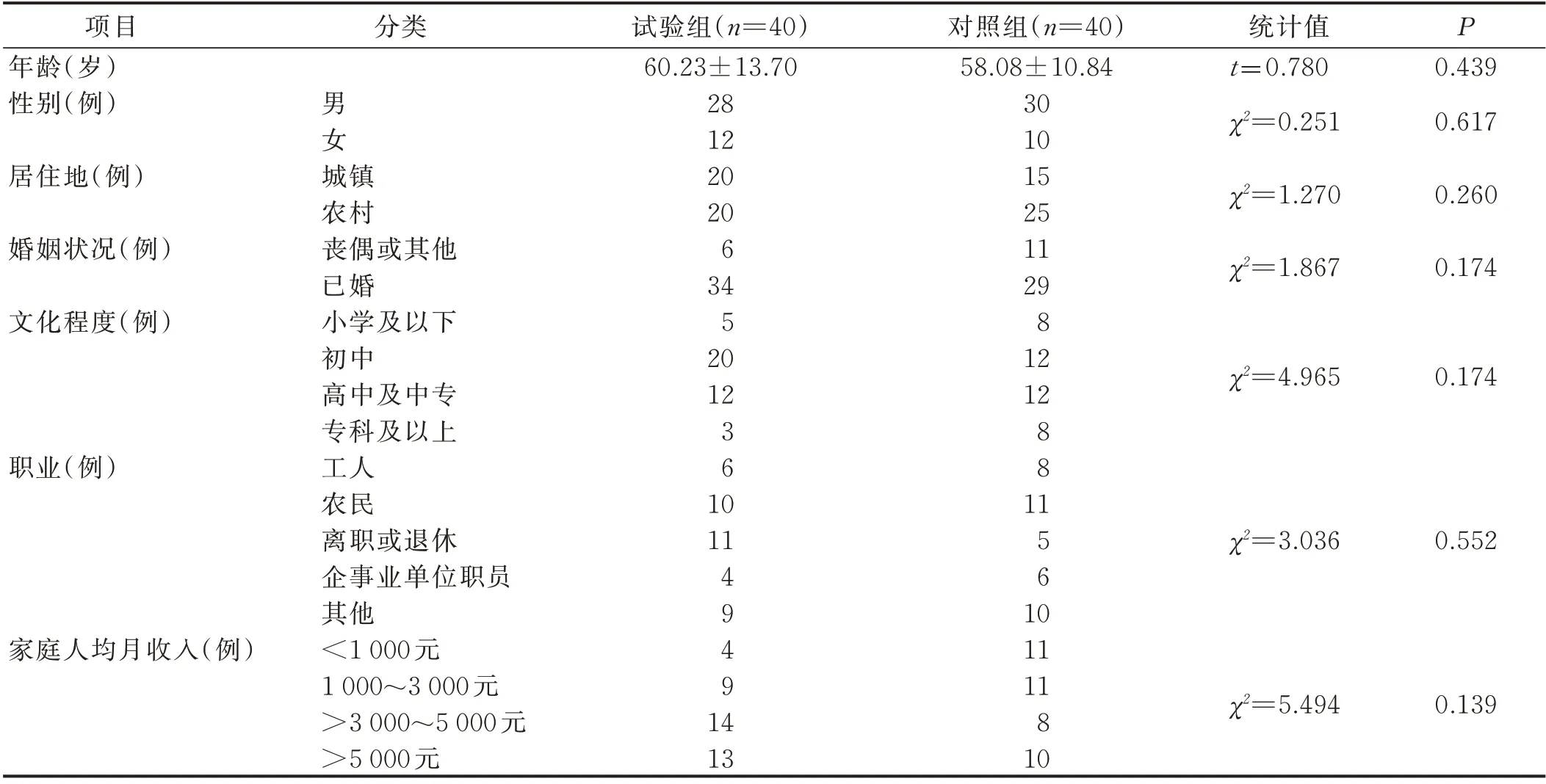
表1 两组一般资料比较
1.2 干预方法
在病人完成入院评估后即可开始康复训练,通常为入院后第2 天开始。
1.2.1 对照组
实施常规康复护理措施。根据病人的吞咽功能评估结果以及病人的耐受性进行康复训练。康复训练的内容主要为基础训练,包括口腔感觉训练技术、吞咽电刺激和磁刺激及呼吸功能训练。病人住院期间,由责任护士给予病人及家属常规健康知识宣教,如告知病人进食的食物以偏凉为宜。干预1 个月后评价。
1.2.2 试验组
在对照组的基础上实施基于ICF 的康复护理措施。
1.2.2.1 组建ICF 康复医学团队
康复医学工作采用“多学科、多专业合作”的方式。小组的领导者为康复医生(rehabilitation physician),成员包括康复护士(rehabilitation nurse,RN)、物理治疗师(physical therapist,PT)、作业治疗师(occupational therapist,OT)、言语治疗师(speech therapist,ST)、心理治疗师(psychologist,Psy)以及社会工作者(social worker,SW)。康复治疗团队分工协作,小组成员根据病人的具体情况进行沟通与交流,共同进行病人的康复治疗工作。
1.2.2.2 实施干预
将ICF 吞咽障碍核心类目量表按照摄食吞咽的5个阶段(认知期、准备期、口腔期、咽期和食管期及社会参与)进行分类管理,根据病人住院期间的康复训练时间将干预安排为上午和下午2 个时间段。干预地点为吞咽障碍训练室,训练室环境宽敞、明亮,温湿度适宜,每次干预时间为30~40 min。研究者利用ICF 评估病人的功能状态作为干预规划的基础,干预前对病人进行评定,将计分为0 分(无损伤)、8 分(未特指)、9 分(不适用)的类目删除,依据存在问题的类目进行ICF 康复计划安排,采用以病人为中心的方法探讨病人的问题、需求和优先事项,并在病人充分参与的情况下确定治疗目标,同时参考病人家属的意见评估病人当前的情况以及生活环境,使用ICF 代码建立分类档案,并为每例病人创建一对一精准的康复训练目标,并建立康复训练日志,对指定代码的治疗进行干预。最后,在干预结束时使用ICF 评估检查病人功能状态的可能变化。主要流程见图1,干预措施的详细内容见表2。
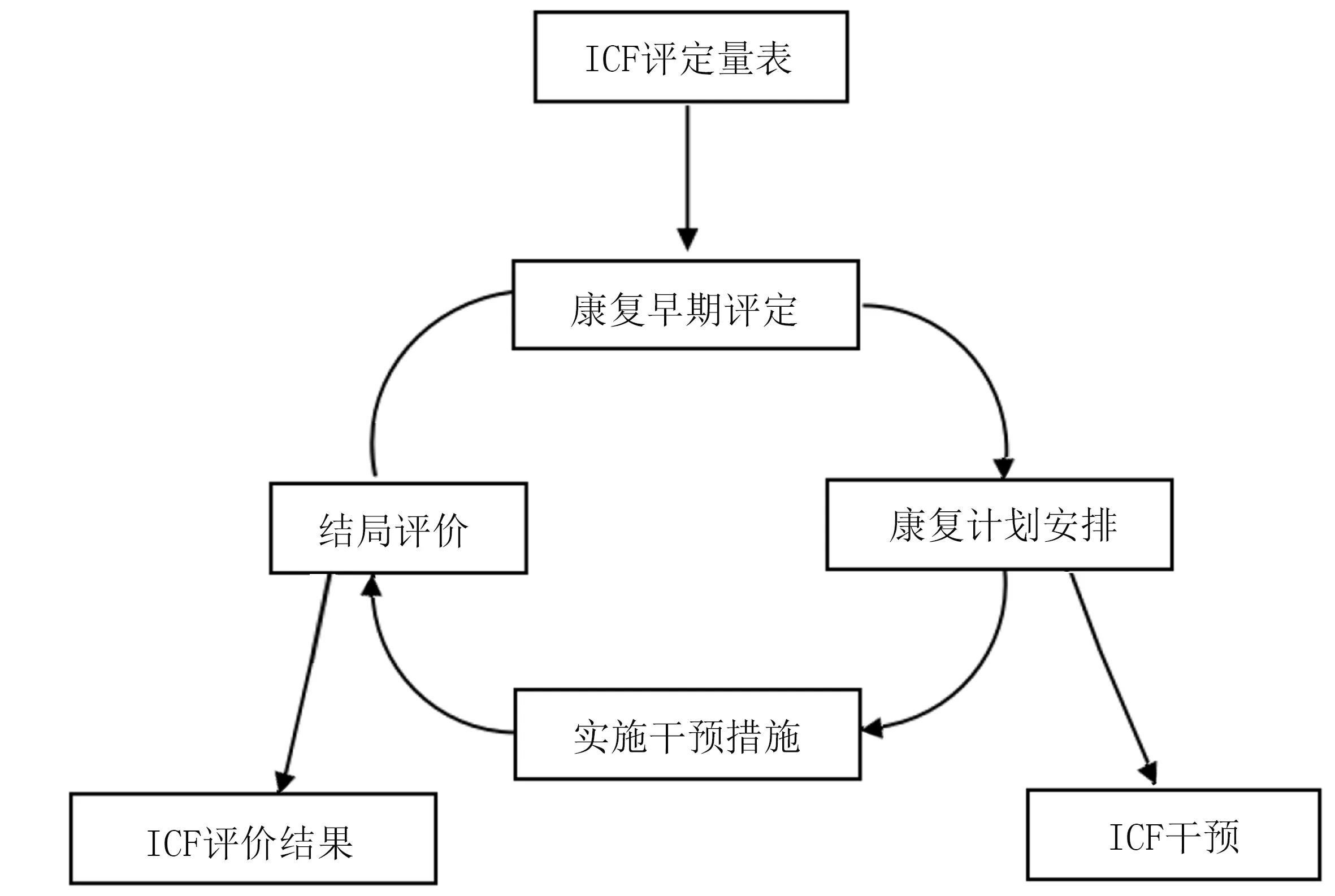
图1 ICF 康复干预流程

表2 具体干预措施
1.3 评价方法
1.3.1 洼田饮水试验(Kubota Water Swallowing Test,WST)
WST 由日本学者洼田俊夫提出。嘱病人像平常一样喝下30 mL 水,观察并记录病人有无呛咳及饮水状况等,将结果分为Ⅰ~Ⅴ级,Ⅰ级、Ⅱ级判定为可疑;Ⅲ~Ⅴ级判定为异常,WST 是目前最经典的吞咽障碍筛查试验[10]。
1.3.2 进食问卷评估工具(Eating Assessment Tool-10,EAT-10)
EAT 由Belafsky 等[11]开发,后在2013 年7 月召开的吞咽障碍高峰论坛上被翻译为中文,该量表主要用于识别吞咽障碍的高危人群,共10 个条目,采用Liekrt 5 级评分法,“没有”计0 分,“严重”计4 分。均分>3 分,提示病人在吞咽的效率和安全方面存在问题[12]。
1.3.3 改良Barthel 评分表(Mordified Barthel Index,MBI)
采用由加拿大学者Shah 等[13]在Barthel 指数基础上进行了改良的日常生活能力评分表,后由Leung等[14]翻译形成中文版。MBI 中10 项日常生活能力评估内容不变,但将等级进行了细分,即完全独立、少量帮助、中等帮助、大量帮助、完全依赖。该量表Cronbach's α 系数为0.93。
1.3.4 吞咽生存质量问卷(Swallowing-Quality of Life,SWAL-QOL)
采用McHorney 等编制的SWAL-QOL[15],该量表由我国学者谭嘉升等[16]翻译,共44 个条目,分为生命质量和吞咽症状2 个维度,采用Liekrt 5 级评分法,总分44~220 分,得分越高说明生存质量越好,该量表各维度的内部一致性均>0.7,Cronbach's α 系数为0.708~0.933。
1.3.5 营养状态指标
收集病人入院前及干预1 个月后的血红蛋白、血清总蛋白、清蛋白、前清蛋白实验室指标。
1.4 资料收集方法
在研究开始前,本课题组评估人员均经过中国康复临床应用培训班以及ICF 相关理论知识的系统培训,要求每名评估者掌握量表的全部内容以及具体的评估方法和评分标准,通过评估考核后,方可进入临床评估。由研究者提供平板等电子设备,将录入问卷星的问卷发放给病人,并说明本研究的目的、意义、问卷的填写方式以及保密原则。于干预前、干预1 个月后收集资料。
1.5 统计学方法
从问卷星官网直接下载数据的原始资料,利用SPSS 26.0 统计学软件进行数据分析。符合正态分布的定量资料以均数±标准差(±s)表示,行t检验;定性资料以例数、百分比(%)进行统计描述,行χ²检验、秩和检验进行组间比较。以P<0.05 为差异有统计学意义。
2 结果
2.1 两组病人干预前后WST 比较
干预前,两组WST 分级比较,差异无统计学意义(P>0.05);干预1 个月后,试验组WST 分级优于对照组,差异有统计学意义(P<0.05),详见表3。

表3 两组病人干预前后WST 试验结果比较单位:例
2.2 两组病人干预前后EAT-10 得分比较
干预前,两组EAT-10 得分比较,差异无统计学意义(P>0.05);干预1 个月后,试验组EAT-10 得分[(14.08±2.83)分]低于对照组[(17.23±4.42)分],差异有统计学意义(P<0.05),详见表4。
表4 两组病人干预前后EAT-10评分比较(±s)单位:分
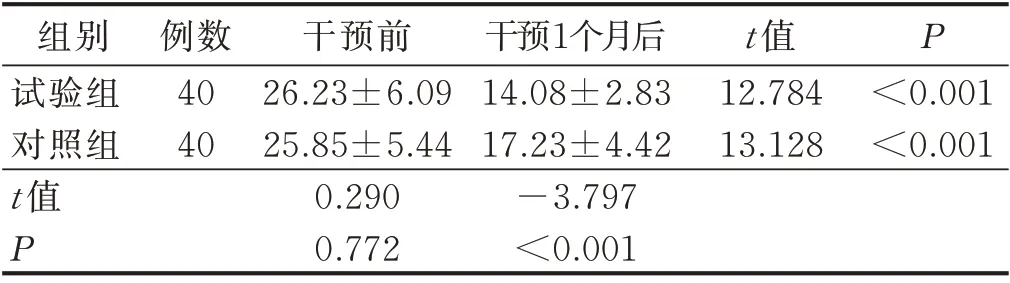
表4 两组病人干预前后EAT-10评分比较(±s)单位:分
组别试验组对照组t 值P例数40 40干预前26.23±6.09 25.85±5.44 0.290 0.772干预1个月后14.08±2.83 17.23±4.42-3.797<0.001 t 值12.784 13.128 P<0.001<0.001
2.3 两组病人干预前后MBI 得分比较
干预前,两组MBI 得分比较,差异无统计学意义(P>0.05);干预1 个月后,试验组MBI 得分[(79.18±8.26)分]高于对照组[(74.80±6.29)分],差异有统计学意义(P<0.05),详见表5。
表5 两组病人干预前后MBI得分比较(±s)单位:分
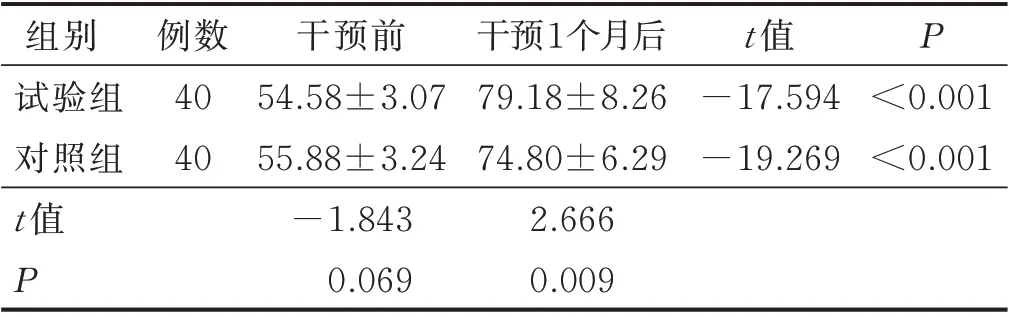
表5 两组病人干预前后MBI得分比较(±s)单位:分
组别试验组对照组t 值P例数40 40干预前54.58±3.07 55.88±3.24-1.843 0.069干预1个月后79.18±8.26 74.80±6.29 2.666 0.009 t 值-17.594-19.269 P<0.001<0.001
2.4 两组病人干预前后SWAL-QOL 评分比较
干预前,两组SWAL-QOL 得分比较,差异无统计学意义(P>0.05);干预1个月后,试验组SWAL-QOL得分[(148.93±14.72)分]高于对照组[(133.05±12.45)分],差异有统计学意义(P<0.05),详见表6。
表6 两组病人干预前后SWAL-QOL 评分比较(±s)单位:分
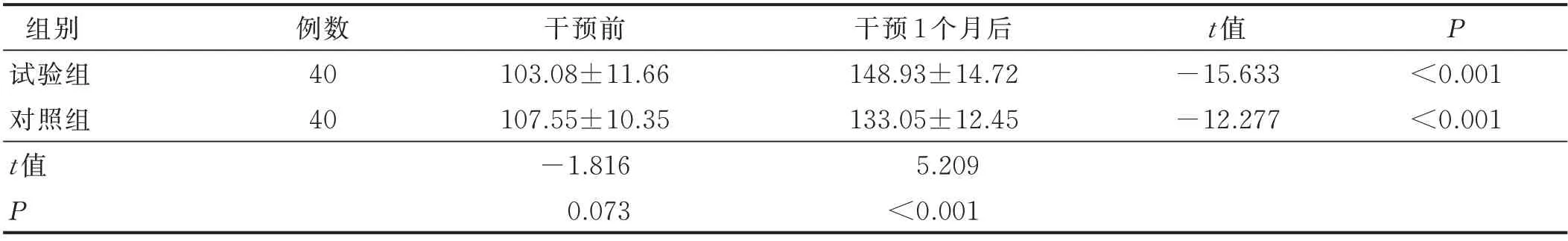
表6 两组病人干预前后SWAL-QOL 评分比较(±s)单位:分
组别试验组对照组t 值P例数40 40干预前103.08±11.66 107.55±10.35-1.816 0.073干预1 个月后148.93±14.72 133.05±12.45 5.209<0.001 t 值-15.633-12.277 P<0.001<0.001
2.5 两组病人干预前后营养状态指标比较
干预前,两组血红蛋白、血清总蛋白、清蛋白、前清蛋白比较,差异无统计学意义(P>0.05);干预1 个月后,血红蛋白[(135.15±15.30)g/L]、血清总蛋白[(69.40±6.73)g/L]、清蛋白[(42.48±5.14)g/L]、前清蛋白[(262.99±43.77)mg/L] 均高于对照组[(121.05±16.50)g/L、(66.11±4.60)g/L、(40.03±4.74)g/L、(208.75±50.40)mg/L],差异均有统计学意义(P<0.05),详见表7。
表7 两组病人干预前后营养状态指标比较(±s)
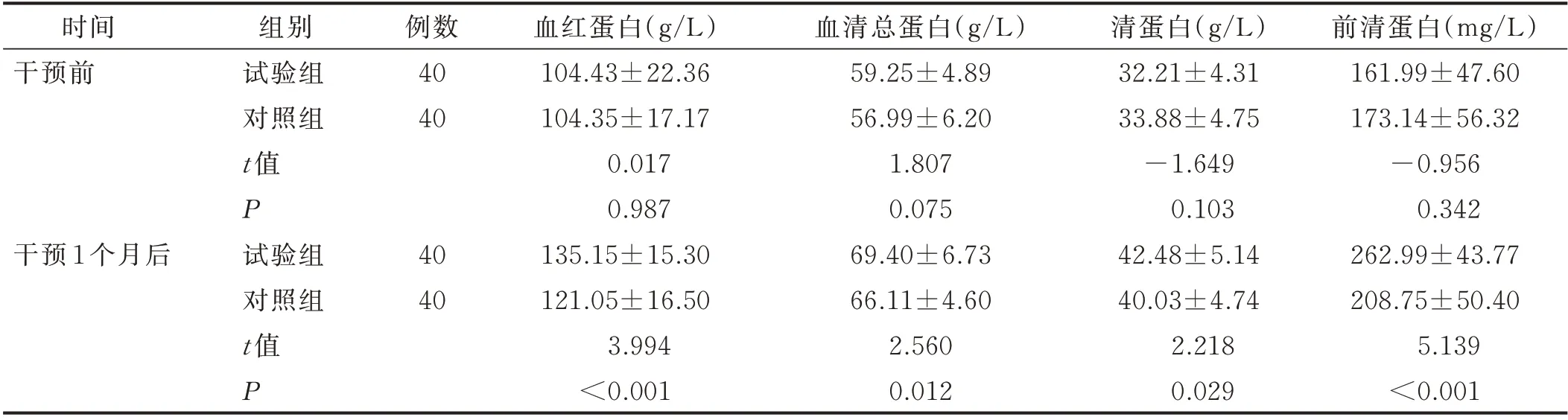
表7 两组病人干预前后营养状态指标比较(±s)
时间干预前例数40 40干预1 个月后组别试验组对照组t 值P试验组对照组t 值P 40 40血红蛋白(g/L)104.43±22.36 104.35±17.17 0.017 0.987 135.15±15.30 121.05±16.50 3.994<0.001血清总蛋白(g/L)59.25±4.89 56.99±6.20 1.807 0.075 69.40±6.73 66.11±4.60 2.560 0.012清蛋白(g/L)32.21±4.31 33.88±4.75-1.649 0.103 42.48±5.14 40.03±4.74 2.218 0.029前清蛋白(mg/L)161.99±47.60 173.14±56.32-0.956 0.342 262.99±43.77 208.75±50.40 5.139<0.001
3 讨论
3.1 基于ICF 的康复护理可以改善神经源性吞咽障碍病人吞咽功能状态
本研究同时采用WST 和EAT-10 对病人吞咽功能状态进行评价。结果显示,干预1 个月后,试验组病人WST 分级Ⅰ~Ⅴ级分别为9、17、8、4 和2 例,对照组为5、11、13、7 和4 例,两组比较,差异有统计学意义(Z=-2.124,P<0.05)。试验组EAT-10 得分高于对照组,差异有统计学意义(t=-3.797,P<0.05),说明基于ICF 的康复护理可以有效提高神经源性吞咽障碍病人的吞咽功能,与李媛媛等[17]的研究结果类似。吞咽行为是一个高度复杂的神经肌肉配合过程,需要超过25 对肌肉精确的双侧协调[18]。依据食物通过的解剖部位,将正常的吞咽过程分为口腔期前期、口腔准备期、口腔推送期、咽期和食管期5 期[19]。口腔期即认知期,通过改善病人的意识、智力、动机、食欲、注意力和洞察力等各方面综合功能,进而提高病人吞咽功能和健康状态[20]。研究显示,临床医护人员往往更注重病人吞咽结构和功能的损伤,忽视了病人的心理状态、社会环境以及日常生活所起到的作用,而ICF 理论恰好是将病人看作一个整体,通过全面、综合地评估和执行治疗干预,同时关注病人的认知、活动与参与及环境因素对吞咽摄食功能康复的影响,考虑影响病人所有方面的性能和健康[21]。研究指出,通过引导病人进行摄食训练管理,如食物的认知、摄食程序等,通过食物形状、质地、口感达到对病人口腔感知觉的刺激,提高其敏感性,增强吞咽反射,激发病人参与吞咽与摄食的潜能[22]。本研究正是通过激发病人内心驱动力,对病人感官进行刺激,提升其味觉、嗅觉等功能,提高病人认知能力和参与执行力,弥补了以往对于吞咽障碍传统的康复训练治疗仅重点关注病人吞咽的生理机能的弊端,改善了神经源性吞咽障碍病人的吞咽功能。
3.2 基于ICF 理论的康复护理可以提高神经源性吞咽障碍病人的日常生活能力
研究表明,神经系统疾病是受损的神经障碍(如运动、感觉、视觉)和神经心理(如记忆、注意力和语言)障碍,导致病人日常生活活动能力下降,影响病人在日常生活中的独立、自我照顾、流动性和工作,最终降低病人参与生活各个领域的能力[23]。本研究结果显示,干预1 个月后,试验组病人MBI 评分[(79.18±8.26)分]高于对照组[(74.80±6.29)分],差异有统计学意义(P<0.05)。说明基于ICF 理论的康复护理可以提高神经源性吞咽障碍病人的日常生活能力,与唐珊等[24]的研究结果类似。究其原因,在摄食程序环节,如d630 准备膳食、e1100 食品,会根据病人能力和喜好鼓励其自行准备膳食,并参与配置的全过程,可以刺激病人对进食的欲望,也有利于病人肢体功能锻炼。在口腔护理环节,如b5104 流涎、s320 口腔的结构(牙齿、牙龈),依据病人的具体情况,选择棉球擦拭法或Bass 刷牙法,病人在护士的协助下自行进行口腔护理,可以提高口腔清洁的效果,并能更好地预防吸入性肺炎的发生,也能进一步提高病人精细动作的康复训练。研究表明,神经源性吞咽障碍病人康复治疗的最终目标不仅是通过基于症状的治疗改善感觉和运动症状,而且是让病人参与有意义和有目的的活动,以提高病人在生活各个领域的参与和独立性[25]。本研究提供以病人为中心的治疗,最大限度地使病人实现独立于日常生活活动和社会参与。此外,训练方案不仅侧重于增强病人的功能活动,还注重病人在社会和专业环境中的功能,使得病人能够尽快重返社会。
3.3 基于ICF 理论的康复护理可以提高神经源性吞咽障碍病人的生存质量
研究指出,病人的身体功能和身体结构以及活动和参与、个人及环境等众多因素都会影响病人的生活质量[26]。本研究结果显示,干预1 个月后,试验组病人SWAL-QOL 得分[(148.93±14.72)分]高于对照组[(133.05±12.45)分],差异有统计学意义(P<0.05)。说明基于ICF 的康复护理可以改善神经源性吞咽障碍病人的生存质量。“吃”不单指吞咽动作,更重要的是吞咽功能和结构、个人及外界环境共同作用的一种生理性、社会性的活动[27]。吞咽障碍病人常因流涎、长期佩戴胃管感到自卑、焦虑,本研究在综合考虑病人身体结构、功能、社会参与及环境等影响因素的情况下,对病人进行针对性的心理疏导,尽可能满足病人的需求。在病人身体机能允许的情况下,保持其原有的娱乐休闲方式。同时,帮助病人以最佳的状态完成礼节性、合乎场合的进食行为。每个个体都是独一无二的,利用ICF 的评估结果不仅给予了病人个性化的干预措施,同时,在医护人员和家属的支持、信任及足够耐心的情况下,帮助病人获得整体的吃、喝行为,极大地鼓励了病人康复的勇气,也切实地改善了病人的生活质量。
3.4 基于ICF 理论的康复护理可以改善神经源性吞咽障碍病人的营养状态
本研究结果显示,干预1 个月后,试验组病人血红蛋白、血清总蛋白、清蛋白、前清蛋白水平均高于对照组,差异有统计学意义(P<0.05)。究其原因,本研究基于不同进食途径,如肠内营养、留置胃管、间歇管饲等,并联合营养师对病人进行专业评估,为其制定个性化的营养食谱,动态监测情况变化,及时调整营养策略,充分保证了病人的营养摄入。其次,提供给病人筋道力不同的食物来锻炼病人b5101 咬、b5102 咀嚼性能。通过这样的方式,达到了康复训练的效果,且无形之中增加了病人的食欲及进食量,提高病人营养水平。同时,也弥补了常规用硅胶棒训练易引起病人枯燥乏味的不足。研究显示,吞咽障碍病人生理功能短期无法改变,且康复训练效果缓慢,可通过优化进食路径来辅助病人吞咽[28]。本研究基于进食姿势训练,减少吸入性肺炎的发生,增强了病人的吞咽功能,最终改善了病人的营养状况。
4 小结
ICF 通过标准化、统一的术语系统,联合多个学科的参与及密切合作,使康复策略更加规范。将病人看作一个整体,关注病人的身体结构、身体功能、活动与参与、环境因素表现出来的问题,帮助病人恢复到最佳的身心状况,更好地挖掘病人的潜力,增强病人的吞咽能力,为病人提供优质护理服务。
