不同方法对胸腔镜自主呼吸麻醉技术时抑制咳嗽反射的临床研究
2023-09-19吕机生邵大清邵秀霞丁洁羽毛程远徐鹏
吕机生 邵大清 邵秀霞 丁洁羽 毛程远 徐鹏
随着加速康复外科(enhanced recoverary after sugery,ERAS)的发展和胸腔镜手术(video-assisted thoracoscopic surgery,VATS)在胸外科越来越普及,我们需要对胸外科传统麻醉方式进行持续改进及优化[1]。近年发展的胸腔镜自主呼吸麻醉技术即非气管插管保留自主呼吸麻醉(non-intubated anesthesia,NIA)可以加快患者早期康复[2]。由于此项麻醉技术未使用肌松药,术中患者会出现咳嗽反射,因此,怎样才能抑制患者的咳嗽反射,使手术视野清晰固定又不影响呼吸功能,是胸腔镜自主呼吸麻醉的关键技术。本课题组通过不同方法对胸腔镜自主呼吸麻醉技术时抑制咳嗽反射进行临床研究,为临床提供理论参考。
1 资料与方法
1.1 一般资料 选取2017年1月至2021年3月行单侧胸腔镜手术且ASA分级为Ⅰ或Ⅱ级的90例患者作为观察对象,采用随机数字表法将患者均分为三组,每组各30例:气管黏膜表面麻醉作为实验1组(A组),胸内迷走神经阻滞作为2组(B组),无干预措施作为对照组(C组)。经医院伦理委员会审核并批准上述麻醉方案,麻醉前访视患者、解释麻醉方式并获得患者同意,同时签署胸腔镜自主呼吸麻醉技术知情同意书。入选标准:估计手术时间在120 min内的肺楔形切除术、肺段切除以及肺叶切除术等患者。排除标准:(1)合并有严重心、肝、肺、肾功能不全者;(2)合并出凝血功能障碍者;(3)合并脊柱畸形者;(4)配合欠佳者。
1.2 方法 各组患者术前常规禁食、禁饮,入手术室后持续监测心率(HR)、血压(BP)、脉搏氧饱和度(SpO2)、呼吸频率(RR)、心电图(ECG)、呼气末二氧化碳分压(PETCO2)、脑电双频谱指数(BIS)以及血气分析指标。各组患者均由外周静脉泵注右美托咪定0.5 μg/kg,15 min内注完,同时留置中心静脉输液以及桡动脉测有创动脉压,胸段硬膜外阻滞,穿刺点为T5~T6或T6~T7,向头端置入硬膜外导管3 cm,平卧位下注入2%的利多卡因3 mL,5 min后观察,若无异常麻醉情况出现,注入0.3%的罗哌卡因3 mL,5 min后再追加3 mL,使麻醉平面达到T2~T10区域。静脉输注瑞芬太尼0.75 μg/kg,10 min内输完、静脉推注丙泊酚1.5~2.0 mg/kg、舒芬太尼5 μg,待患者意识消失,BIS值<60后,置入喉罩并连接麻醉机,保留自主呼吸并吸氧。A组全身麻醉后纤维支气管镜引导下经喉罩进总气管隆突上3~5 cm处,用无菌硬膜外导管喷射2% 利多卡因5~10 mL表面麻醉后再翻身。B组全身麻醉完成后翻身为侧卧位,在进胸后由手术者行迷走神经胸部干阻滞,在胸腔镜直视下,往迷走神经胸部干(右侧位于奇静脉弓上方气管表面;左侧位于肺根上方升主动脉表面纵隔胸膜下)注射2%的利多卡因2~3 mL。C组全身麻醉后翻身,无其他干预措施。各组麻醉维持均为右美托咪定0.2 μg/(kg·h),丙泊酚2.0 mg/(kg·h),瑞芬太尼0.02~0.05 μg/(kg·min),手术时间>60 min硬膜外追加0.3%的罗哌卡因3 mL。术中采用允许性高碳酸血症的通气策略,维持术中二氧化碳分压(PaCO2)<70 mmHg,必要时手控辅助呼吸或辅以SIMV模式予以呼吸支持,维持BIS值40~60。在麻醉期间,若SpO2逐渐下降<90%或者PaCO2≥80 mmHg,辅助通气仍不能改善,则应改为气管内插管麻醉下继续手术。患者苏醒达到拔管指征(意识清楚,呼之有反应;潮气量>8 mL/kg、呼吸频率12~30 bmp、SpO2>95%;咽喉反射、吞咽反射已完全恢复;抬头时间>5 s)后,清除呼吸道分泌物,拔除喉罩送入PACU。达到转出PACU指征(易唤醒,定向力完全恢复,生命体征平稳15~30 min,气道通畅,无明显其它并发症)后转回普通病房。
1.3 观察与效果评估 记录各组患者麻醉前(T0)、麻醉后(T1)、切皮即刻(T2)、胸腔探查时(T3)、苏醒后(T4)的平均动脉压(MAP)、HR、RR、SpO2、PETCO2以及T0、T3、T4时的血气分析。咳嗽反应的评估:1级(优):整个手术操作无咳嗽反应;2级(良):轻度咳嗽反应,不影响操作;3级(一般):中度咳嗽反应,轻微影响操作;4级(差):咳嗽反应剧烈,严重影响操作。胸外科主刀医生参考CAMPOS等[3]的标准来评估各组患者的肺萎陷程度及术野满意度,分级如下:Ⅰ级:术侧肺完全萎陷、术野暴露满意(excellent);Ⅱ级:术侧肺基本萎陷,但仍残余部分气体(fair);Ⅲ级:术侧肺未萎陷或部分萎陷,需术者干预(poor)。术后随访24 h,观察并记录包括声音嘶哑、咽喉疼痛、低氧血症(术后鼻导管吸氧2 L/min时SpO2<92%)、恶心呕吐等全身麻醉并发症。
1.4 统计学方法 采用SPSS19.0统计软件。正态分布的计量资料以()表示,组间比较采用成组t检验,计数资料比较采用χ2检验,P<0.05为差异具有统计学意义。
2 结果
2.1 各组患者一般情况各指标的比较 见表1。
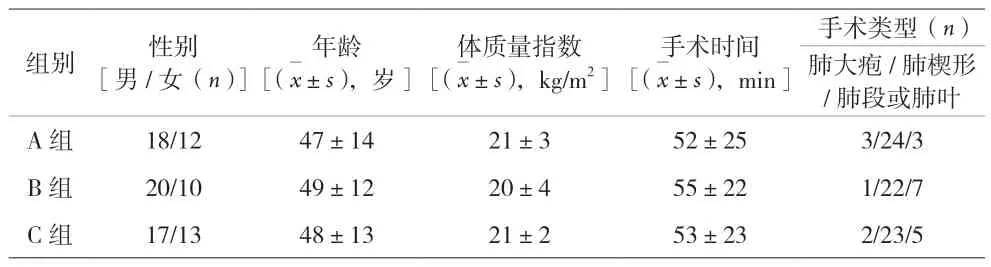
表1 三组患者一般情况各指标的比较(n=30)
2.2 各组患者术中咳嗽反应的比较 见表2。

表2 各组患者术中咳嗽反应的比较(n)
2.3 各组患者不同时间点循环、呼吸及全身麻醉深度的比较 各组患者的MAP、HR、SpO2和RR均稳定在正常范围内波动,未见具有临床意义的事件发生。此外,与T0时比较,各组患者在T1、T4时MAP均下降(P<0.05),T1时下降更明显(P<0.01);T1~T4时HR均下降(P<0.01);T3时SpO2均下降(P<0.01);T1~T3时RR均减慢(P<0.01);T3时PETCO2均升高(P<0.01)。各组间比较差异无统计学意义(P>0.05)。见表3。
表3 各组患者不同时间点循环、呼吸及全身麻醉深度的比较[n=30,()]
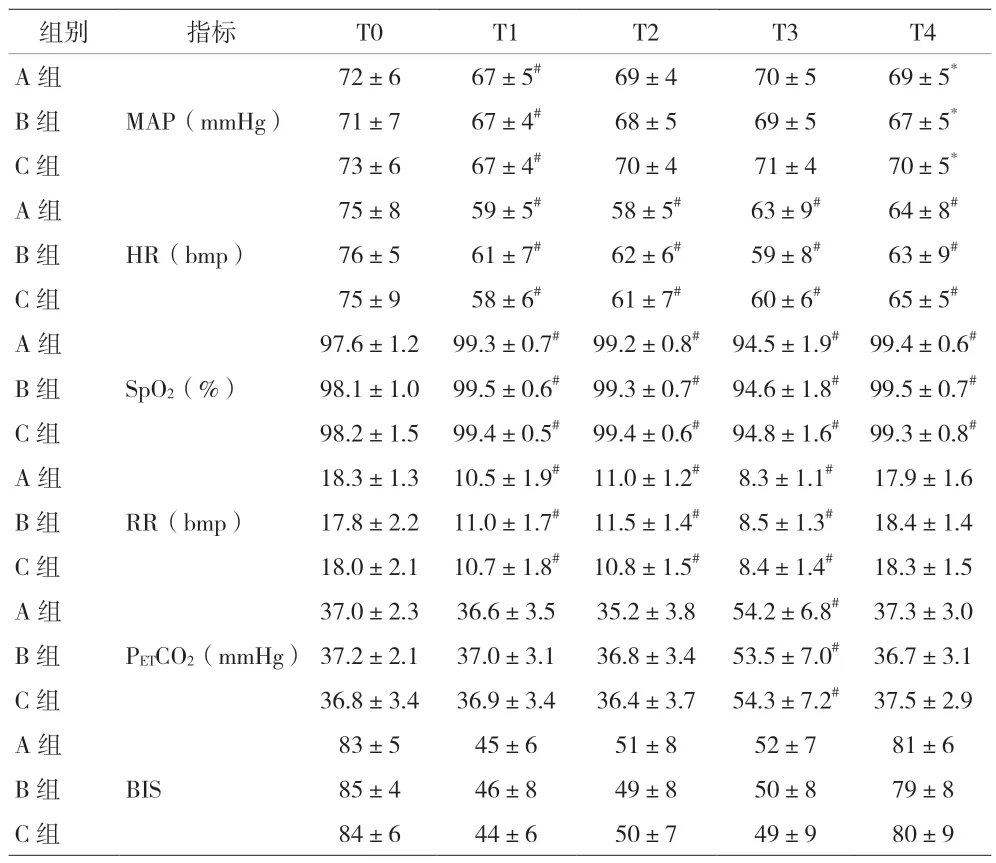
表3 各组患者不同时间点循环、呼吸及全身麻醉深度的比较[n=30,()]
注:与T0比较,*P<0.05,#P<0.01
组别指标T0T1T2T3T4 A组72±667±5#69±470±569±5*B组MAP(mmHg)71±767±4#68±569±567±5*C组73±667±4#70±471±470±5*A组75±859±5#58±5#63±9#64±8#B组HR(bmp)76±561±7#62±6#59±8#63±9#C组75±958±6#61±7#60±6#65±5#A组97.6±1.299.3±0.7#99.2±0.8#94.5±1.9#99.4±0.6#B组SpO2(%)98.1±1.099.5±0.6#99.3±0.7#94.6±1.8#99.5±0.7#C组98.2±1.599.4±0.5#99.4±0.6#94.8±1.6#99.3±0.8#A组18.3±1.310.5±1.9#11.0±1.2#8.3±1.1#17.9±1.6 B组RR(bmp)17.8±2.211.0±1.7#11.5±1.4#8.5±1.3#18.4±1.4 C组18.0±2.110.7±1.8#10.8±1.5#8.4±1.4#18.3±1.5 A组37.0±2.336.6±3.535.2±3.854.2±6.8#37.3±3.0 B组PETCO2(mmHg)37.2±2.137.0±3.136.8±3.453.5±7.0#36.7±3.1 C组36.8±3.436.9±3.436.4±3.754.3±7.2#37.5±2.9 A组83±545±651±852±781±6 B组BIS85±446±849±850±879±8 C组84±644±650±749±980±9
2.4 各组患者T0、T3、T4时血气指标比较 各组血气分析指标与T0时比较,T3时pH值下降(P<0.01),PaCO2升高(P<0.01)。组间比较无明显差异(P>0.05),见表4。各组患者术野暴露程度比较无明显差异(P>0.05),见表5。
表4 各组患者T0、T3、T4时血气指标比较[n=30,()]

表4 各组患者T0、T3、T4时血气指标比较[n=30,()]
注:与T0比较,*P<0.01
组别指标T0T3T4 A组7.40±0.047.30±0.03*7.40±0.03 B组PH7.39±0.047.31±0.02*7.41±0.02 C组7.41±0.037.32±0.03*7.38±0.04 A组92.85±10.10231.40±20.32*95.33±9.73 B组PaO2(mmHg)93.00±9.08235.23±22.05*94.65±8.65 C组92.90±11.01233.45±21.15*95.75±9.76 A组38.85±2.1251.23±11.35*37.74±3.10 B组PaCO2(mmHg)37.99±3.0650.64±12.34*36.89±3.67 C组38.78±2.5451.84±10.68*37.53±4.00

表5 各组患者术野暴露程度的比较(n)
2.5 各组患者术后恢复各指标的比较 见表6。

表6 各组患者术后恢复各指标的比较(n)
3 讨论
传统的胸腔镜手术中,常需要在双腔气管插管机械控制单肺通气下完成[4]。而近年来,越来越多的国内外研究人员发现,胸腔镜自主呼吸麻醉技术(非气管插管保留自主呼吸麻醉)不仅可以加速患者的早期康复,而且可以减少术后肺部的并发症,减轻患者术后的疼痛,缩短住院时间和减少住院费用,并在部分胸外科手术中已被证实是安全可行的[5]。胸腔镜自主呼吸麻醉技术由于麻醉过程中未使用肌肉松弛药,手术进胸探查过程中提拉、牵扯肺门时患者常会出现咳嗽反射,影响胸外科医生的操作,严重时只能改变麻醉方式即插双腔气管导管单肺通气麻醉,才能保证手术顺利完成。因此,如何才能抑制患者的咳嗽反射,使手术视野清晰固定又不影响患者的呼吸功能,是胸腔镜自主呼吸麻醉的关键技术。
新型α2肾上腺素受体激动剂右美托咪啶具有较强的镇静催眠、抗焦虑、镇痛及交感神经抑制作用,现已广泛应用于ICU镇静以及临床麻醉[6]。近期有研究人员发现,右美托咪啶可以有效抑制阿片类药物诱发的咳嗽反射[7],其可能的机制是通过中枢抑制咳嗽反射[8]。
本研究结果表明:(1)A组、B组咳嗽反应评估为优的例数均显著多于C组,A组、B组优良率均大于C组,A、B实验组组间比较无明显差异。由于咳嗽反射的咳嗽中枢位于延髓孤束核并与呼吸神经元有关,感受器位于喉、气管和支气管黏膜,受刺激后产生的冲动经迷走神经传入至延髓,从而触发咳嗽反射[9]。因此,作者认为在行胸腔镜自主呼吸麻醉技术时在右美托咪啶中枢性抑制咳嗽反射的基础上,加用气管支气管黏膜局部麻醉或胸内迷走神经阻滞均能加强镇咳作用,形成多模式镇咳;(2)两实验组与对照组相比,在呼吸、循环、术野暴露程度、术后恢复各指标均无明显差异;(3)在行气管、支气管黏膜局部麻醉时,患者会出现咳嗽反应,少数咳嗽还比较剧烈,因此,麻醉前应使用右美托咪啶以及瑞芬太尼。在操作顺序上,作者推荐先插好喉罩,再进行局部麻醉,这样可以更好地管理呼吸,还可以利用纤维支气管镜对喉罩进行定位;(4)外科医生行胸内迷走神经阻滞时可出现咳嗽反射,造成喉罩移位。所以应准备好纤维支气管镜、吸引器,做好侧卧位调整喉罩位置的准备;(5)必须硬膜外神经阻滞证实有效后再进行全身麻醉。
在实施胸腔镜自主呼吸麻醉技术前要把握好适应证和禁忌证,譬如手术时间不能太长,术式应选较为简单的,全身情况尤其是呼吸功能、凝血功能较好的。操作前准备好全身麻醉所需的全部设备、工具和药品,熟悉并掌握胸腔镜自主呼吸麻醉技术的流程和关键要点,术中应避免患者发生低氧血症和高碳酸血症[10]。
综上所述,在行胸腔镜自主呼吸麻醉技术时,加用气管支气管黏膜局部麻醉或胸内迷走神经阻滞在抑制术中咳嗽反射的效果均比单纯使用右美托咪啶确切,形成了多模式镇咳;并且他们对循环、呼吸、手术视野影响小,所以值得临床推广。
