感染性坏死性巩膜炎的临床特点及相关因素分析△
2023-08-31王颖维何艳茹孙董洁朱燕妮
王颖维 何艳茹 孙董洁 朱燕妮 周 健
感染性巩膜炎在巩膜炎中仅占5%~18%[1-2],但它却是巩膜炎中预后较差的一类,对视功能的影响很大。感染性巩膜炎的眼部表现在发病初期与自身免疫性巩膜炎很相似,常按自身免疫性巩膜炎进行治疗,而在眼局部或全身使用糖皮质激素后,感染性巩膜炎会进一步恶化[2-3],一旦出现巩膜坏死,病情就更复杂,治疗更棘手。因此,在临床上对感染性巩膜炎和自身免疫性巩膜炎进行鉴别,对感染性巩膜炎尽早诊断、正确治疗至关重要。本研究中,我们回顾分析了近5年来在我院诊治的感染性坏死性巩膜炎患者的致病原因、临床特点以及治疗效果,希望对以巩膜坏死为主要表现的感染性巩膜炎的诊治提供参考。
1 资料与方法
1.1 一般资料
选择2017年5月至2022年5月在空军军医大学西京医院眼科诊断并住院治疗的感染性巩膜炎患者32例(32眼),男21例,女11例,年龄23~81(47.32±18.65)岁。对其中伴巩膜坏死的感染性巩膜炎患者7例(7眼)进行研究,其余25例(25眼)为非坏死性感染性巩膜炎,不纳入研究中。
1.2 检查
1.2.1 眼科检查
7例患者就诊、住院治疗及门诊随访时进行视力,眼压,裂隙灯下眼前节,眼底镜下眼后节,眼部A/B超(法国光太)检查,必要时行超声生物显微镜(UBM)(法国光太)、眼前/后节OCT(德国海德堡)、视觉电生理(重庆国特)检查。
1.2.2 全身检查
7例患者就诊、住院治疗时根据病史和眼部检查结果,选择性进行血清免疫系列检查,包括血沉、自身抗体系列、类风湿因子、人类白细胞抗原B27、抗中性粒细胞胞浆抗体、甲状腺功能;全身感染相关的检查,包括乙肝、丙肝、梅毒、HIV、结核、病毒。其他相关检查包括胸部CT、眼眶CT、腹部B超、血常规、血糖。用以明确是否合并全身感染病变,排除自身免疫性疾病。
1.3 感染性坏死性巩膜炎纳入及排除标准
纳入标准:经眼部检查明确有巩膜炎症且伴有巩膜坏死灶,并对巩膜坏死灶进行病变组织涂片、光学显微镜检查以及病原菌培养,有明确的病原菌阳性结果,确诊为感染性坏死性巩膜炎,即可纳入研究。排除标准:(1)有全身感染因素但无巩膜坏死灶形成的巩膜炎;(2)有巩膜坏死表现但无病原微生物明确诊断的巩膜炎;(3)因自身免疫性疾病引起的坏死性巩膜炎。
1.4 治疗
1.4.1 药物治疗原则
对细菌感染患者,在没有药敏试验结果时局部使用抗细菌类药物,如左氧氟沙星滴眼液,每次1滴,每天6次;加替沙星眼用凝胶,每次1滴,每天4次。全身使用抗细菌类药物,如注射用头孢唑啉钠静脉滴注,每次1 g,每天3次,使用3 d。在获得药敏试验结果后,必要时可改用敏感性较高的抗生素。对真菌感染患者,局部使用抗真菌类药物,如氟康唑滴眼液,每次1滴,每天6次;那他霉素眼液,每次1滴,每天6次。全身使用抗真菌类药物,如氟康唑氯化钠注射液静脉滴注,每次100 mL(含氟康唑0.2 g),每天1次,使用3 d后改用伊曲康唑口服,每次0.2 g,每天1次,共3周。当病情好转后,可逐渐减少局部用药的频次,在眼部无充血、病灶愈合并稳定至少2周后可停用药物。一般抗细菌类滴眼液使用2个月,抗真菌类滴眼液使用3个月。
1.4.2 手术治疗原则
对巩膜坏死灶深度小于1/2巩膜厚度、坏死范围不超过2 mm的脓栓状病灶,只做局部清创处理;对巩膜坏死灶范围小于2个象限者,在清创后行巩膜修补或筋膜填塞结膜瓣修补术;对巩膜坏死灶范围超过2个象限者,在清创后行自体筋膜联合唇黏膜修补术。术中将切除的巩膜病灶区组织送培养并做药敏试验。
1.4.3 并发症及治疗原则
根据具体并发症类型选择不同治疗方案,如对眼压升高患者,使用降眼压滴眼液。对眼内炎患者行玻璃体手术联合玻璃体内注药(如真菌感染时,玻璃体内注入1 g·L-1的注射用伏立康唑0.1 mL;细菌感染时,玻璃体内注入10 g·L-1的注射用盐酸万古霉素0.1 mL)。对有角膜炎的患者,行角膜清创及抗细菌或抗真菌等的局部相关药物治疗等。
1.5 随访观察
在门诊随访0.5~1.0年,患者复诊时进行视力、眼压、眼部A/B超、眼前节及眼底检查等。
2 结果
2.1 一般情况
感染性巩膜炎患者32例中,感染性坏死性巩膜炎患者7例(21.88%),其余25例为非坏死性感染性巩膜炎,分别为结核相关巩膜炎12例、病毒相关巩膜炎8例以及梅毒相关巩膜炎5例。
7例感染性坏死性巩膜炎患者均为男性,年龄33~81(55.71±17.77)岁,均为单眼发病,其中右眼5例,左眼2例。患者从发病至确诊的时间为8~92(30.57±29.61)d,真菌感染、细胞感染发病至确诊的时间分别为(60.50±44.55) d、(13.00±6.88) d。这些患者均不伴全身免疫系统疾病及眼部以外的活动性感染,其中2例有高血压病史。在眼病史中,有眼部手术史者5例,有眼外伤史者1例,无特殊病史者1例(表1)。
2.2 眼部临床表现
7例患者巩膜感染的病因分别为真菌2例、细菌4例以及吸吮线虫1例(表2)。
7例患者均为前部巩膜的感染性坏死,6例发生巩膜坏死、溃疡,伴有分泌物,1例为巩膜结节状脓肿。在2例真菌感染性巩膜炎中,1例发生在白内障术后,巩膜坏死溃烂达2个象限(图1A),伴眼内炎;1例发生在眼外伤后,发病早期局部巩膜血管扩张,随病程延长逐渐形成巩膜脓肿结节,UBM显示巩膜结节内部为低密度回声,深层巩膜的连续性中断(图1B和图1C)。在4例细菌感染性巩膜炎中,局部的结膜组织溶解,有1处或多处巩膜坏死溃疡灶,并伴有分泌物(图1D)。在1例吸吮线虫感染性巩膜炎中,结膜囊内可见线状活体成虫(图2A和图2B),前房消失(图2C),结膜和巩膜有多处坏死溃疡灶(图2D和图2E),眼部B超检查发现玻璃体炎性混浊(图2F和图2G)。
7例感染性坏死性巩膜炎患者的眼部并发症是:前房炎症反应7例、高眼压3例、眼内炎2例、角膜溃疡2例、渗出性视网膜脱离1例(表3)。
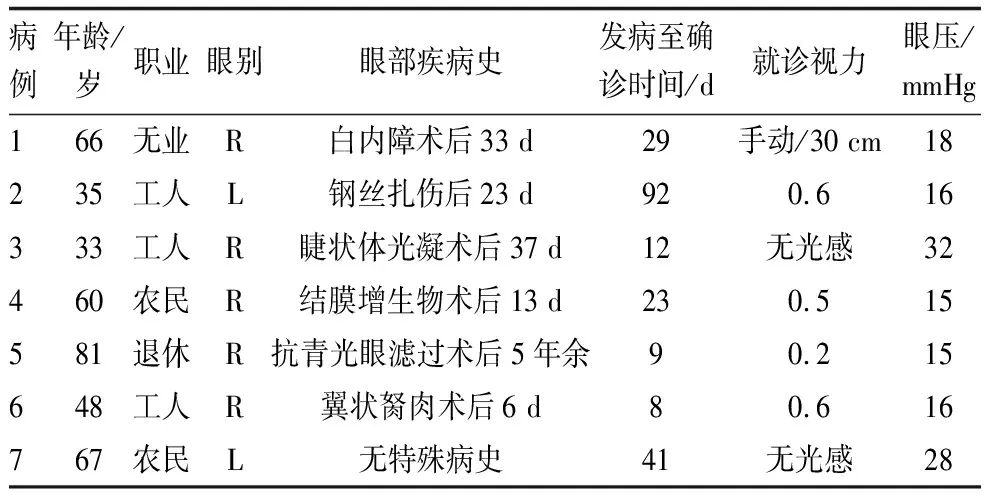
表1 感染性坏死性巩膜炎患者的基本情况
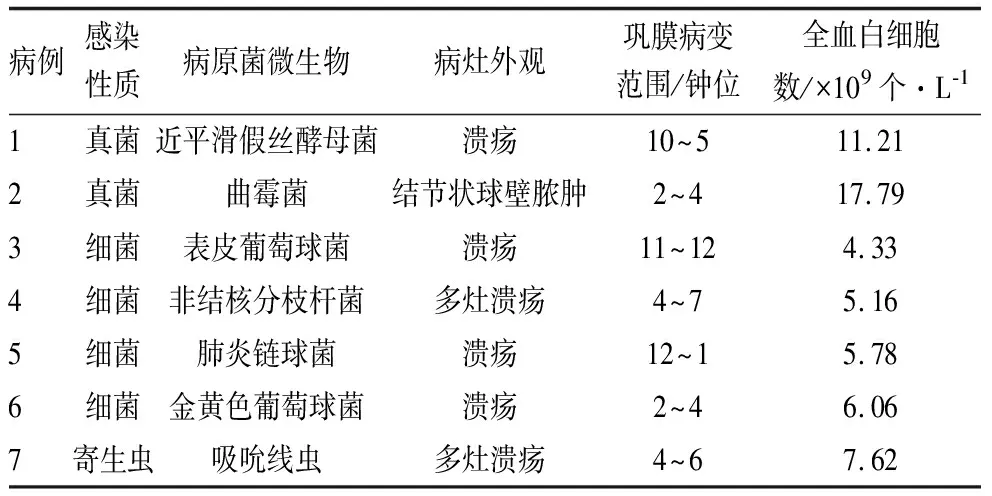
表2 感染性坏死性巩膜炎患者的临床表现
2.3 治疗及预后
7例感染性坏死性巩膜炎患者均有局部或全身糖皮质激素类药物使用史,来我院就诊时,我们根据患者的临床表现,首先停用糖皮质激素。6例患者行巩膜坏死灶清创,其中5例联合巩膜修补术(2例用结膜瓣、2例用异体巩膜以及1例用唇黏膜修补)(表3),最终感染控制,病情稳定;对1例眼部吸吮线虫感染的患者,给予结膜囊吸吮线虫取出,使用1 g·L-1安尔碘皮肤黏膜冲洗消毒液冲洗结膜囊,局部及全身使用抗生素治疗,因其未接受眼部手术治疗,在出院3个月后随访时眼球已萎缩。
7例感染性坏死性巩膜炎患者中,4例视力恢复至发病前视力,1例因原有青光眼视力已丧失,本次治疗后视力没有变化,2例合并眼内炎患者视力丧失。
A:病例1裂隙灯显微镜下右眼上方及鼻侧巩膜真菌感染坏死伴角膜溃疡;B:病例2裂隙灯显微镜下左眼颞侧巩膜隆起脓肿;C:图B巩膜病灶区的UBM检查结果;D:病例6的右眼鼻侧细菌感染巩膜坏死。图1 真菌及细菌感染性坏死性巩膜炎的临床表现
A:裂隙灯显微镜下结膜囊内线状虫体及周边角膜溃疡照片;B:裂隙灯显微镜下结膜表面活体线状成虫照片;C:裂隙灯显微镜下前房深度照片;D:裂隙灯显微镜下结膜表面灰白色化脓灶;E:裂隙灯显微镜下灰白色巩膜坏死灶伴分泌物;F:玻璃体炎性混浊及球壁连续性中断(眼B超);G:脉络膜脱离(眼B超)。图2 病例7吸吮线虫感染性坏死性巩膜炎的临床表现
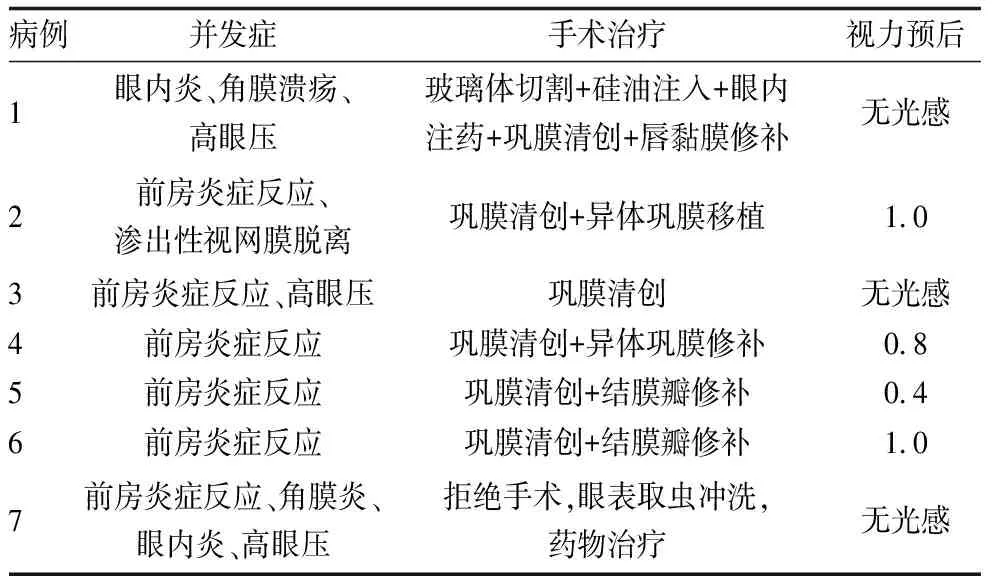
表3 感染性坏死性巩膜炎患者的并发症及治疗、视力预后情况
3 讨论
感染性巩膜炎的病因多为外伤或结膜创面感染扩散至附近组织如结膜、角膜、葡萄膜或眶内组织等所致,或者感染性炎症直接蔓延至巩膜所致。眼外伤时,病原菌可直接被带入巩膜引起感染[4]。眼部手术中或手术后巩膜组织的破坏或暴露是引起感染性巩膜炎的另一个重要原因[5-6]。感染性巩膜炎也可作为继发性疾病出现,由原发性眼部感染如角膜炎和眼内炎通过持续传播所致。长期使用免疫抑制剂的患者也是并发感染性巩膜炎的特殊人群,包括伴发免疫系统疾病患者[7]。细菌和真菌是感染性巩膜炎最常见的致病微生物[8],其次是病毒、阿米巴等病原体。发展中国家的感染性巩膜炎发病率高,而且男性的发病率偏高[9]。
与免疫性巩膜炎多为双眼发病不同,感染性巩膜炎以单眼发病为主。当出现严重的眼局部疼痛、低视力、黄白色单灶或多灶巩膜脓肿、巩膜坏死溃疡形成、黏液脓性分泌物等时应高度怀疑有巩膜感染、坏死[10-11]。感染性巩膜炎潜伏期长短不一,有研究发现眼外伤后的感染性巩膜炎的潜伏期往往较手术后发生的巩膜炎更短,可能是因为在眼部的器质性创伤中,眼表的破坏程度和微生物的负荷更大[12],但潜伏期不能作为感染存在或不存在的可靠指标,应从患者的病史和临床检查中获取一些细节,以确定可能的感染信息。
本研究中32例感染性巩膜炎患者中,7例为感染性坏死性巩膜炎,均为男性,单眼发病,其中6例有明确的眼外伤或眼部手术史,所有患者均排除了全身潜在的诱发感染因素,因此考虑为外源性感染性巩膜炎[12]。患者自发病至病原学确诊的时间为(30.57±29.61)d,其中真菌感染较细菌感染的病程更长,这也与致病微生物的毒力影响疾病的进程相关[5]。感染性巩膜炎病理机制为病原微生物直接引起组织破坏和由此引发的局部免疫反应。这7例患者均表现为前部巩膜感染性坏死,其中6例发生巩膜坏死、溃疡,伴有分泌物,1例为巩膜结节状脓肿。由于感染侵犯深度、累及的组织等不同,眼部的并发症不尽相同。7例患者均有前房炎症反应,存在不同程度视力下降,2例患者伴发严重的眼内炎而丧失视力。由此可见,感染性巩膜炎可导致严重的眼组织结构损伤及视功能受损。确定感染性巩膜炎的感染性质要依靠相关病原学的检查结果。
早期控制感染是避免视功能损害、眼球损毁等严重并发症的关键。在治疗上应首选病原微生物敏感的抗生素,慎用或禁用糖皮质激素。Sahu等[13]报道的17例感染性巩膜炎患者中,有15例局部使用过皮质类固醇,并认为这些患者感染的恶化是由于皮质类固醇抑制了溶酶体酶和免疫力。由于免疫反应参与感染性巩膜炎的炎症过程[1],对于是否禁用糖皮质激素或免疫抑制剂也存在争议[14]。本研究中7例患者在发病早期均有局部或全身糖皮质激素类药物使用史,在使用激素的初期,患者的症状有减轻,但随后病情恶化,这就提示巩膜炎存在感染的因素。另外,因为患者早期使用过糖皮质激素,可能会升高全血中白细胞总数,因此不能用此时的白细胞总数作为判断局部有感染的依据。
药物在巩膜上的穿透性很有限,所以80%的感染性巩膜炎患者单纯使用药物难以控制病情,需要联合清创手术[9]。感染坏死区的组织刮除及刮片检查有助于清除坏死组织和明确诊断,清创后使用药物可改善抗生素的组织穿透性,缩短病程。当彻底切除感染灶后,要根据组织缺损程度,选择联合羊膜、结膜或巩膜移植等方式进行组织修补,这是治疗巩膜感染重要而有效的方法。在7例患者中,6例患者进行了巩膜坏死区的清创以及巩膜修补术,最终巩膜的感染得以控制。4例患者视力恢复良好,但合并眼内炎的2例患者视功能丧失。有研究提示就诊时视力较差与预后不良和预后视力差相关,强调了早期诊治的重要性[5]。1例吸吮线虫感染的巩膜炎患者合并眼内炎,因患者拒绝手术治疗,故不能明确眼内是否存在吸吮线虫以及是否合并其他感染。吸吮线虫多寄生于结膜囊而引起眼表炎症,也有玻璃体及前房存在虫体而引起眼内炎症的报道[15],合并巩膜坏死的病例罕见。
4 结论
感染性坏死性巩膜炎多有明确的诱发感染的眼病史,以巩膜溃疡伴有分泌物为主要的常见体征,如果出现结节状、包裹性球壁的脓肿时应警惕如真菌等感染的可能。对坏死灶清创和巩膜修补是明确诊断和控制感染的有效手段。对感染性巩膜炎病因的早期甄别、正确治疗有助于防止严重的视功能损害。
