高度近视合并白内障患者后巩膜葡萄肿类型对白内障术后屈光误差的影响△
2023-07-14蒋紫园
刘 灿 蒋紫园 徐 方 向 菁 刘 芳
高度近视由于眼轴延长,巩膜变薄,在眼压的作用下极易发生后巩膜葡萄肿(PS)[1]。PS的患病率与年龄的增长和眼轴长度(AL)的延长有关[2-4]。1977年,Curtin[5]首次根据眼底镜检查的形态学特征将PS分成10种类型,至今临床上仍有使用。2014年,Ohno-Matsui[6]使用超广角眼底照相技术详细描述了眼部的形态特征,使大范围的PS可以直观、全面的成像,并且在传统的分类基础上,将PS重新分成6种类型。
白内障是高度近视患者的常见并发症[7]。高度近视合并白内障患者眼底局部解剖结构的变化以及PS位置的不确定性,影响了白内障术前生物学参数的测量和人工晶状体(IOL)度数计算公式的选择,已经成为近年来白内障手术医师共同关注的焦点。随着仪器的不断更新,眼球的生物学测量误差越来越小[8-9],在高度近视合并白内障患者中,目前使用最多的IOL计算公式包括性能最好的第三代公式(Holladay 1和SRK/T)、增加了额外预测变量的Holladay 2和Haigis等第四代公式,以及考虑了不同屈光度IOL之间不同的主平面的新一代Barrett Universal Ⅱ公式。大多数关于高度近视与屈光误差的研究考虑了AL差异所造成的屈光误差不同[8,10],然而,PS类型差异引起屈光误差的研究鲜见报道。曾有研究表明,在高度近视白内障患者中,合并宽黄斑型PS可能是导致术后屈光误差大的一个重要因素[7]。本研究拟利用超广角眼底照相技术对PS分型进行改良,并探讨不同类型PS对高度近视合并白内障患者行白内障术后屈光误差的影响。
1 资料与方法
1.1 一般资料
选取2019年12月至2021年12月同济大学附属第十人民医院行白内障摘除联合IOL植入手术的高度近视患者97例(97眼)纳入研究。患者纳入标准:(1)AL≥ 26.0 mm且合并PS;(2)能够积极完成白内障术前检查及手术;(3)无术中及术后并发症;(4)完成3个月随访。排除标准:(1)术前无法进行PS分型的致密性白内障患者;(2)伴随不规则角膜散光、青光眼、葡萄膜炎、视网膜脱离、全层黄斑裂孔及其他严重眼底病变者;(3)可能影响眼部形态的眼外伤或既往眼部手术史。所有入选患者均知晓本研究目的,并签署知情同意书。本研究严格遵循《赫尔辛基宣言》原则,并通过同济大学附属上海市第十人民医院伦理委员会审核(编号:ChiCTR2000036875)。
1.2 分组方法
本研究在Ohno-Matsui[6]建立的PS分型标准上加以改良,将PS分成以下3型:宽黄斑型PS、窄黄斑型PS和其他类型PS,分别纳入本研究的A组、B组和C组。窄黄斑型PS被定义为黄斑部PS的鼻缘不超过视盘鼻缘;当黄斑部PS的鼻缘位于视盘鼻缘之外时,该眼则被认为是宽黄斑型PS;其他类型PS包括下部PS、视盘周围PS、鼻部PS和其他未指定的PS类型。所有患者均使用超广角激光扫描检眼镜(Daytona,英国欧堡公司)记录图像。所有患者图像资料均由两位经验丰富的医师独立阅片分析,两位医师意见不一致时由第三位资深眼科医师裁定。
1.3 术前检查
术前均进行眼科常规检查,包括视力、眼压、裂隙灯、眼部B超、黄斑部OCT及超广角激光扫描检眼镜检查。由同一技师使用IOLMaster700(德国ZEISS公司)测量患者的AL、角膜曲率、前房深度。
1.4 手术方法
所有患者均行常规超声乳化白内障吸除及一期IOL植入术,所有手术均由同一位经验丰富的主任医师完成,术中行3 mm角膜小切口、前囊撕囊,均植入可折叠后房型IOL于囊袋中。
1.5 术后检查
术后随访3个月,对患者分别行裂隙灯、最佳矫正视力(BCVA)和眼压检查,并由同一检查者对患者进行综合验光,获得患者术后实际屈光度,进一步与IOLMaster 700中自带的5种公式(Haigis、Holladay1、SRK/T、Holladay2、Barrett Universal Ⅱ)预测的理论屈光度进行比较,计算平均绝对屈光误差(MAE),MAE为术后实际屈光度与预测理论屈光度差值的绝对值。
1.6 统计学方法
使用 SPSS 25.0软件进行统计分析。正态分布的计量资料采用均数±标准差描述,计数资料采用百分比进行描述。通过 Shapiro-Wilk 检验进行数据的正态性检验,不同类型PS组间MAE的比较用单因素方差分析,同一类型的PS组内不同公式的MAE比较采用重复测量方差分析,两两对比采用LSD检验。AL与各公式MAE的关系用Pearson相关性分析。使用 Bland-Altman 法分析高度近视合并白内障患者中各公式的理论屈光度和术后3个月实际屈光度的一致性。检验水准:α=0.05。
2 结果
2.1 三组患者的临床资料
本研究纳入患者97例97眼,其中A组38 眼,B组30眼,C组29眼。三组患者间年龄、角膜曲率、前房深度相比差异均无统计学意义(均为P>0.05),而AL和术后3个月的BCVA(logMAR)三组患者间相比差异均具有统计学意义(均为P<0.05)(表1)。
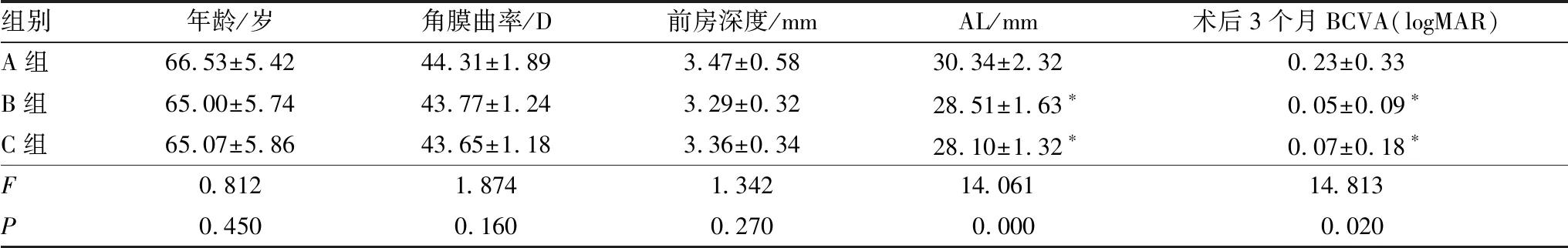
表1 三组患者的临床资料
2.2 三组患者不同屈光度计算公式的MAE比较
分别对三组患者依据Haigis、Holladay1、SRK/T、Holladay2和Barrett Universal Ⅱ公式计算的术后3个月MAE进行单因素方差分析。结果显示,依据Barrett Universal Ⅱ公式计算的术后3个月MAE三组患者间相比差异无统计学意义(P=0.533),而依据Haigis、Holladay1、SRK/T、Holladay2公式计算的术后3个月MAE三组患者间相比差异均有统计学意义(均为P<0.05),其中,依据Haigis、Holladay1、SRK/T 、Holladay2公式计算的术后3个月MAE相比,A组与B组、C组患者间差异均有统计学意义(均为P<0.05)(表2)。
在A组患者中,依据5种公式计算的术后3个月MAE相比差异有统计学意义(P=0.000)。两两比较结果显示,除依据SRK/T与Haigis公式计算的术后3个月MAE间差异无统计学意义(P>0.05)外,依据其余公式计算的术后3个月MAE两两比较差异均有统计学意义(均为P<0.05);其中,依据Barrett Universal Ⅱ公式计算的术后3个月MAE最小,其次是依据Haigis及SRK/T公式,依据Holladay1公式计算的术后3个月MAE最大。在B组患者中,依据Barrett Universal Ⅱ与Holladay1、Haigis与Holladay1、SRK/T与Holladay1、Holladay2与Holladay1公式计算的术后3个月MAE间差异均有统计学意义(均为P<0.05),依据其余公式计算的术后3个月MAE两两比较差异均无统计学意义(均为P>0.05);其中,依据Barrett Universal Ⅱ、Haigis、SRK/T和Holladay2公式计算的术后3个月MAE均小于依据Holladay1公式计算的术后3个月MAE。在C组患者中,依据Barrett Universal Ⅱ与Holladay1、Haigis与Holladay1、SRK/T与Holladay1、Holladay2与Holladay1公式计算的术后3个月MAE相比差异均有统计学意义(均为P<0.05),依据其余公式计算的术后3个月MAE两两比较差异均无统计学意义(均为P>0.05);其中,依据Barrett Universal Ⅱ、Haigis、SRK/T和Holladay2公式计算的术后3个月MAE均小于依据Holladay1公式计算的术后3个月MAE。
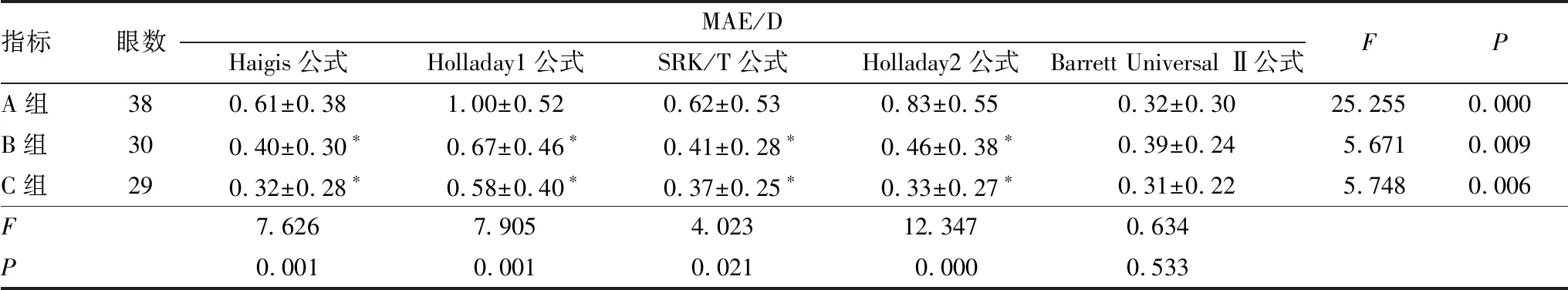
表2 三组患者依据5种公式计算的术后3个月MAE
2.3 不同公式术后MAE与AL的相关性分析
Pearson相关性分析结果显示,依据Haigis、Holladay1、SRK/T、Holladay2公式计算的术后3个月MAE与AL均呈正相关(r=0.33、0.58、0.26、0.58,均为P<0.05),而依据Barrett Universal Ⅱ公式计算的术后3个月MAE与AL无相关性(r=-0.04,P>0.05)。
2.4 术后实际屈光度与预测理论屈光度的一致性比较Bland-Altman分析结果显示,Barrett Universal Ⅱ公式对应的预测理论屈光度与术后3个月实际屈光度最为接近(图1)。
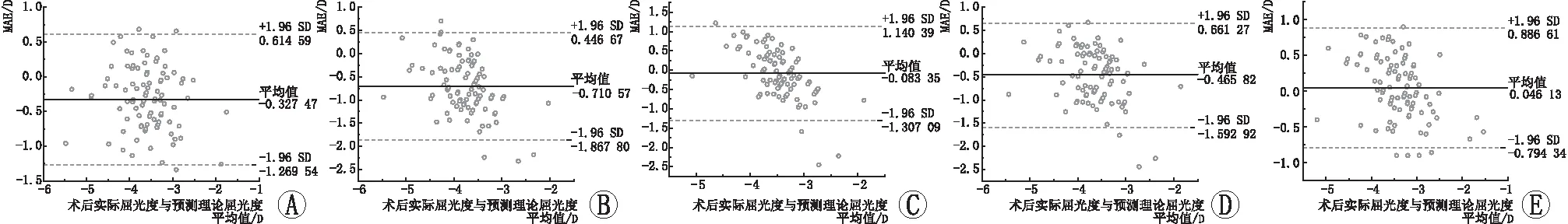
A:Haigis 公式;B:Holladay1公式;C:SRK/T 公式;D:Holladay2公式;E:Barrett Universal Ⅱ公式。图1 高度近视合并白内障患者依据5种公式预测理论屈光度与实际屈光度的一致性分析
3 讨论
本研究分析了高度近视合并白内障患者不同类型PS对术后MAE的影响,并探讨了不同IOL计算公式在不同类型PS的高度近视合并白内障患者屈光误差计算中的准确性。结果发现,依据Haigis、Holladay1、Holladay2、SRK/T等4种常用IOL计算公式在宽黄斑型PS患者中较其他两种类型PS患者中的预测误差较大,而依据 Barrett Universal Ⅱ公式在不同类型的PS患者中都保持最小的术后MAE,尤其在宽黄斑PS患者中优势最为显著。
在亚洲,高度近视的发病率相对较高。高度近视由于AL增长,极易发生PS[1],当AL从28.0 mm增加到32.0 mm时,PS的发生率从5%增加到50%[3]。Ohno-Matsui[6]根据其位置和分布将PS分为6种类型:宽黄斑型(最常见)、窄黄斑型、视盘周围型、鼻侧型、下方型和未指定的类型。据我们的临床观察和Mimura等[4]的研究,宽黄斑型PS和窄黄斑型PS是最常见的PS类型,而其余类型非常少见。因此,在本研究中我们改良了Ohno-Matsui[6]对PS的分型,把后4种类型合并称为其他类型PS。将PS分成以下3型:宽黄斑型PS、窄黄斑型PS和其他类型PS。有文献报道,PS的类型可能是未来预测高度近视眼术后屈光误差的生物学标志,宽黄斑型PS患者术后屈光误差可能更大[7],本研究结果也证实了这个结论。本研究中,宽黄斑型PS较窄黄斑型PS和其他类型PS会产生更大的MAE,因此,临床实践中应考虑PS分型,特别注意宽黄斑型PS的高度近视合并白内障患者。广域成像技术的进步使视网膜区域的 200° 可视化成为可能,从而提供比以前可用的更详细和准确的 PS 评估[4,6]。与传统的 50° 眼底照相相比,宽视野成像可以检测到 PS 的整个范围,这对于识别宽黄斑型PS的边界尤为重要。因此,本研究使用超广角激光扫描检眼镜检查来检测不同类型的 PS,探讨不同类型PS对术后MAE影响。
本研究结果显示,高度近视合并白内障患者术后MAE与PS类型有显著相关性,宽黄斑型PS患者较窄黄斑型PS和其他类型PS患者会产生更大的MAE。造成这种结果的原因一方面可能与不同类型PS的AL差异有关。宽黄斑型PS患者较另外两种类型PS患者的AL更长[11]。竺向佳等[12]对Haigis、Holladay 1及SRK/T公式进行比较后发现,高度近视合并白内障者随AL增长,术后远视漂移现象增加。另一方面,宽黄斑型PS患者往往比窄黄斑型PS或其他类型PS患者具有更严重的近视性视网膜病变,这可能会导致中心凹固视稳定性下降[6-7]。An等[13]也发现,宽黄斑型PS患者的BCVA较差。而注视不佳会导致IOL Master测量误差增大。Zhu等[14]研究显示,高度近视患者白内障术后固视稳定性与屈光误差呈正相关。因而,宽黄斑型PS患者较窄黄斑型PS和其他类型PS患者有更大的MAE。此外本研究发现,依据Haigis、SRK/T、Holladay1、 Holladay2这4种公式进行IOL屈光度计算,宽黄斑型PS较窄黄斑型PS和其他类型PS患者术后MAE明显增加,而依据Barrett Universal Ⅱ公式计算,患者术后MAE明显减小;Barrett Universal Ⅱ公式较其他4种公式在不同类型PS患者中的IOL测算更准确,尤以在宽黄斑型PS患者中最为显著,提示该公式适用于所有类型PS患者IOL的计算。
不同类型PS患者使用Barrett Universal Ⅱ公式计算的患者术后3个月MAE明显低于使用其余4种公式,且在合并PS的高度近视白内障患者中其术后预测理论屈光度与实际屈光度的一致性最好。在Barrett Universal Ⅱ 计算公式中,AL、角膜曲率、前房深度等和IOL相关的诸多因素决定了有效IOL位置,同时关注到了IOL的物理位置及主平面的定位,因此其对术后屈光度的预测更加准确[8,15]。在与Haigis、Holladay2、SRK/T、Holladay1 和 Holladay2公式相比的几项研究中,Barrett Universal Ⅱ公式均被证明具有较高的预测精准度[16-19]。Zhou等[18]研究发现,Barrett Universal Ⅱ公式能在不同的AL和前房深度患者IOL计算中保持其精准性。当AL为24.5~30.0 mm时,依据Barrett Universal Ⅱ和Holladay2公式计算的MAE比依据Haigis、Holladay 1 和Hoffer Q公式计算的MAE小;而当AL大于30.0 mm时,依据Barrett Universal Ⅱ 和Haigis公式计算的MAE较小。杜昕芮等[20]研究发现,依据Haigis、SRK/T、Hoffer Q、Holladay2、Holladay1及SRKⅡ公式计算的MAE均与AL呈正相关,即AL越长则依据公式计算的MAE越大,准确性越低,而依据Barrett Universal Ⅱ公式计算的MAE与AL无相关性。本研究结果发现,依据Haigis、Holladay1、SRK/T、Holladay2等4种公式计算的术后3个月MAE与AL均呈显著正相关,而依据Barrett Universal Ⅱ 公式计算的术后3个月MAE与AL无相关性。这也就解释了Barrett Universal Ⅱ公式相对于其他4种公式在宽黄斑型PS患者中的IOL测算更准确。然而,上述对不同公式屈光度预测精准性的对比研究大多基于AL作为出发点。本研究结果发现,Barrett Universal Ⅱ公式在不同类型PS的高度近视合并白内障患者IOL计算中精准性均较高,提示Barrett Universal Ⅱ公式同样适用于各种类型PS的高度近视合并白内障患者术后屈光度的预测。
本研究的不足之处,其一,样本量尚显不足;其二,使用IOL种类未进行分类,可能会存在不同类型IOL对MAE的影响。需要继续扩大样本量,对IOL类型及PS的类型进一步分类后做更深入的研究。此外,与既往研究不同,本研究的屈光误差采用绝对值计算方法,不会导致计算过程中正负数误差值的相互抵消,能更能精确地反映屈光误差[21]。
4 结论
综上所述,在窄黄斑型PS以及其他型PS患者中,术后MAE相对较小,但使用Holladay1公式计算IOL度数会产生相对较大的误差,故建议慎用;在宽黄斑型PS患者中,术后MAE相对较大,推荐使用Barrett Universal Ⅱ公式计算IOL度数,以增加术后屈光预测的准确性。
