超声引导下双侧腹横肌平面阻滞复合全身麻醉在宫颈癌手术中的应用效果
2023-07-04杨红军
李 静,杨红军
(焦作市妇幼保健院麻醉与围术期医学科,河南 焦作 454000)
尽管腹腔镜下宫颈癌(uterine cervical carcinoma,UCC)切除术具有创伤小、术中出血量少等优势,但该手术有数个穿刺孔,患者术后仍伴有强烈的伤口疼痛,一般采用阿片类药物进行镇痛,但阿片类药物会引起恶心、呕吐等不良反应,延长患者出院时间[1]。另外,患者一般需进行淋巴结清扫,组织损伤较大,可加重机体应激反应,导致血流动力学不稳,激活交感神经,并加强肾上腺激素的兴奋性,导致血液中儿茶酚胺浓度升高,促使患者氧气供需失衡,易发生心脑血管意外事件[2]。另有研究发现,手术创伤、术后疼痛等可抑制癌症患者术后免疫功能,而免疫功能抑制可能是肿瘤复发、转移的关键因素[3]。因此,行腹腔镜下UCC切除术需尽量维持患者术中血流动力学稳定,降低应激反应,并尽量缓解患者术后疼痛。由于人体的神经支配特性,神经阻滞通常只需要将麻醉药物注射入一处相应神经所支配的区域就可获得较大的麻醉区域。有研究发现,与全身麻醉相比,全身麻醉复合神经阻滞可减少阿片类药物的使用,缩短患者术后康复时间[3]。腹横肌平面(transversus abdominis plane,TAP)位于腹内斜肌和腹横肌之间,第6胸椎至第1腰椎神经走行于其间,可支配腹部前壁和侧壁感觉神经,阻滞该平面可达到良好的腹壁镇痛效果[4]。利用超声引导可精确定位穿刺部位,提高穿刺成功率。因此,超声引导下双侧TAP阻滞在腹腔镜外科手术中扮演着重要的角色。尽管如此,并非所有的临床实践和研究均显示双侧TAP阻滞具有良好的效果,且有研究认为,TAP的临床应用价值有限[5]。基于此,本研究观察了超声引导下双侧TAP阻滞复合全身麻醉在UCC手术患者中的应用效果,现将结果报道如下。
1 资料与方法
1.1 一般资料
选择2020年2月至2022年2月于焦作市妇幼保健院行UCC手术的132例患者为研究对象。病例纳入标准:(1)符合《妇产科学》[6]中UCC的诊断标准,患者主要表现为阴道流血、阴道排液等症状,且经阴道镜、子宫颈活检等检查确诊;(2)行腹腔镜广泛性子宫全切术治疗,伴或不伴淋巴结清扫术;(3)术前临床分期[7]为Ⅰa2~Ⅱa1期;(4)美国麻醉医师协会(American Society of Anesthesiologists,ASA)[8]分级Ⅰ~Ⅱ级。排除标准:(1)合并严重性内外科基础疾病;(2)具有生育要求;(3)术前具有放化疗史;(4)存在凝血功能障碍;(5)长期使用阿片类药物;(6)存在穿刺部位皮肤感染或破损;(7)有慢性疼痛史;(8)严重过敏体质。采用随机数字表法将患者分为观察组(n=66)和对照组(n=66)。对照组:年龄51~63(56.33±3.04)岁;临床分期:Ⅰa2期12例、Ⅰb1期19例、Ⅰb2期17例、Ⅱ al期18例;病理类型:鳞状细胞癌58例,腺癌8例;分化程度:高分化43例,中分化23例;生育情况:阴道分娩史41例,剖宫产史20例,未育5例。观察组:年龄49~63(56.38±3.12)岁;临床分期:Ⅰa2 15例、Ⅰb1 14例、Ⅰb2 22例、Ⅱal期15例;病理类型:鳞状细胞癌55例,腺癌11例;分化程度:高分化40例,中分化26例;生育情况:阴道分娩史36例,剖宫产史22例,未育8例。2组患者的一般临床资料比较差异无统计学意义(P>0.05),具有可比性。入选者均签署书面同意书。本研究已在医学伦理委员会备案(2019年096号)。
1.2 麻醉方法
1.2.1 麻醉前准备
所有患者术前禁食8 h、禁饮4 h,术前均不使用药物,入室后开放一侧上肢静脉,常规监测心率(heart rate,HR)、平均动脉压(mean arterial pressure,MAP)、心电图等,同时需维持手术室温度为22~25 ℃;开放外周静脉通路后,输注醋酸钠林格注射液(湖南科伦制药有限公司,国药准字H20173311), 以4~6 mL·kg-1·h-1的速度进行滴注。
1.2.2 对照组麻醉方法
对照组患者给予全身麻醉。麻醉诱导:静脉依次输注1.0 μg·kg-1右美托咪定(扬子江药业集团有限公司,国药准字H20183219)、1.5 mg·kg-1丙泊酚(西安力邦制药有限公司,国药准字H20163040)、0.4 μg·kg-1舒芬太尼(宜昌人福药业有限责任公司,国药准字H20054256)、0.2 mg·kg-1苯磺顺阿曲库铵[上药东英(江苏)药业有限公司,国药准字H20123332]。麻醉诱导结束后插入气管导管连接麻醉机(无锡华纳医疗科技有限公司)行机械通气,呼吸参数设置为:潮气量8~10 mL·kg-1,呼吸比:1:2,吸入氧体积分数60%,氧流量1.0~1.5 L·min-1。麻醉维持:持续性静脉泵注 6 mg·kg-1·h-1丙泊酚、0.012 mL·kg-1·min-1瑞芬太尼(宜昌人福药业有限责任公司,国药准字H20030197),并调节丙泊酚和瑞芬太尼的泵注速率,维持术中脑电双频谱指数(bispectral index,BIS)为40~60,MAP维持在基础值±30%,根据肌肉松弛情况追加0.04 mg·kg-1苯磺顺阿曲库铵。手术结束后,采用静脉自控镇痛,配方为:1 μg·kg-1舒芬太尼、0.4 mg·kg-1昂丹司琼(辽宁天龙药业有限公司,国药准字H20056409)、生理盐水,共100 mL。背景输注剂量为2 mL·h-1,若患者感受疼痛难忍可单次追加2 mL,锁定时间 20 min。 待患者自主呼吸良好后拔除气管导管,若生命体征稳定可送至病房。
1.2.3 观察组麻醉方法
观察组患者给予超声引导下双侧TAP阻滞复合全身麻醉。患者麻醉诱导、气管插管机械通气后(麻醉诱导、机械通气与对照组相同)在超声引导下行双侧TAP阻滞,具体方法:患者取仰卧位,常规消毒铺巾,选择髂嵴与肋缘连线中点为穿刺点,采用S2N型超声诊断仪,将高频探头(13~16 MHz)涂抹耦合剂并一次性无菌保护套装好,放置于患者髂嵴与肋弓下缘之间区域,垂直腋中线缓慢移动探头,逐层显示肌肉结构,在超声图像下明确穿刺路径。于超声引导下将穿刺针刺入腹内斜肌与腹横肌之间的平面,注入生理盐水1~2 mL,若观察到两层腱膜之间呈一梭行隆起,则穿刺部位正确,回抽无气无血后注入 20 mL 3.75 g·L-1罗哌卡因(澳大利亚Aspen Pharmacare Australia Pty Ltd公司,进口药品注册证号H20140764),然后在对侧重复相同的操作。超声显示药液在腹横肌平面呈梭形扩散则表示局部阻滞成功;术中麻醉维持、术后镇痛等处理与对照组相同。
1.3 观察指标
(1)血流动力学:监测2组患者入室时(T1)、实施麻醉时(T2)、切皮时(T3)、术毕(T4)的MAP和HR。(2)血清中皮质醇(cortisol,Cor)和白细胞介素-6(interleukin-6,IL-6)水平:分别于T1~T4时抽取2组患者外周静脉血3 mL,注入促凝管内,3 000 r·min-1离心10 min,取血清,采用化学发光免疫分析法(试剂盒购自长沙楚翔生物科技有限公司)测血清中Cor、IL-6水平,严格按照试剂盒说明书进行操作。(3)镇痛效果:分别于术后6、24、48 h时采用视觉模拟评分法(visual analog scale,VAS)[9]评估2组患者的疼痛情况,该量表0~10分(0分表示无疼痛,10分表示疼痛难以忍受),分值越高表示疼痛越严重。(4)术后恢复情况:记录2组患者术后肛门排气时间、首次下床活动时间。(5)并发症发生情况:记录2组患者术后48 h恶心呕吐、呼吸抑制等并发症发生情况。
1.4 统计学处理

2 结果
2.1 2组患者血流动力学比较
2组患者T2、T3、T4时的MAP、HR均低于T1时,差异有统计学意义(P<0.05);2组患者T2、T3、T4时的MAP两两比较差异均无统计学意义(P>0.05)。 2组患者T3时HR均低于T2时,差异有统计学意义(P<0.05);2组患者T4时HR均高于T3时,差异有统计学意义(P<0.05)。2组患者T2与T4时HR比较差异无统计学意义(P>0.05)。
T1、T4时,2组患者的MAP、HR比较差异无统计学意义(P>0.05);T2、T3时,观察组患者的MAP显著高于对照组,差异有统计学意义(P<0.05);T2,观察组患者的HR显著高于对照组,差异有统计学意义(P<0.05);T3时,2组患者的HR比较差异无统计学意义(P>0.05)。结果见表1。
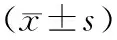
表1 2组患者各时间点血流动力学比较Tab.1 Comparison of hemodynamics of patients between the two groups at each time point
2.2 2组患者血清Cor、IL-6水平比较
2组患者T2、T3、T4时血清Cor、IL-6水平均显著高于T1时,差异有统计学意义(P<0.05)。对照组患者T2、T3、T4时血清Cor水平比较差异均无统计学意义(P>0.05);对照组患者T3、T4时血清IL-6水平显著高于T2时,T4时血清IL-6水平显著低于T3时,差异有统计学意义(P<0.05)。观察组患者T3、T4时血清Cor水平与T2时比较差异无统计学意义(P>0.05);T4时血清Cor水平显著低于T3时,差异有统计学意义(P<0.05)。观察组患者T3时血清IL-6水平显著高于T2时,T4时血清IL-6水平显著低于T3时,差异有统计学意义(P<0.05);观察组患者T2、T4时血清IL-6水平比较差异无统计学意义(P>0.05)。T1时,2组患者血清Cor、IL-6水平比较差异无统计学意义(P>0.05);T2、T3、T4时,观察组患者血清Cor、IL-6水平显著低于对照组,差异有统计学意义(P<0.05)。结果见表2。
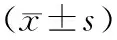
表2 2组患者各时间点血清Cor、IL-6水平比较Tab.2 Comparison of serum Cor and IL-6 levels of patients between the two groups at each time point
2.3 2组患者术后疼痛情况比较
2组患者术后24、48 h的VAS评分显著低于术后6 h,术后48 h的VAS评分显著低于术后24 h,差异有统计学意义(P<0.05)。术后6、24 h,观察组患者的VAS评分显著低于对照组,差异有统计学意义(P<0.05);2组患者术后 48 h VAS评分比较差异无统计学意义(P>0.05)。结果见表3。
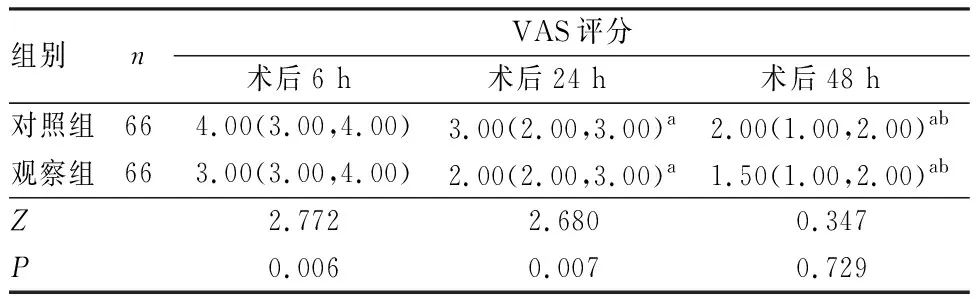
表3 2组患者不同时间点VAS评分比较Tab.3 Comparison of VAS score of patients between the two groups at different time points [M(P25,P75)]
2.4 2组患者术后恢复情况
观察组患者术后肛门排气时间、首次下床活动时间均显著短于对照组,差异有统计学意义(P<0.05),见表4。

表4 2组患者术后肛门排气时间、首次下床活动时间比较Tab.4 Comparison of the time of anal exhaust and the time of out of bed for the first time of patients between the two groups
2.5 2组患者术后48 h并发症发生率比较
观察组患者术后发生恶心呕吐4例、头晕1例,并发症发生率为7.58%(5/66);对照组患者术后发生恶心呕吐8例、呼吸抑制1例、头晕5例,并发症发生率为21.21%(14/66);观察组患者术后并发症发生率显著低于对照组,差异有统计学意义(χ2=4.980,P<0.05)。
3 讨论
腹腔镜手术中通常行全身麻醉,但全身麻醉后,患者可存在一定的应激反应,导致内环境失衡,引起神经内分泌紊乱,还可引起较强的免疫反应与炎症反应,进一步加重机体代谢紊乱,影响手术效果[10]。因此,腹腔镜手术中多采用联合麻醉方案,以降低手术应激反应,促进患者术后快速康复。局部麻醉药物的区域神经阻滞可降低术中阿片类药物使用量,减轻手术创伤造成的应激反应,加强术后镇痛效果,且有利于保护患者的免疫功能,故在腹部外科手术中被广泛应用。TAP阻滞麻醉是腹壁区域神经阻滞中的一种阻滞技术,在超声监视下将局部麻醉药物注入腹内斜肌与腹横肌之间的筋膜层,通过药物的不断扩散来阻断此平面的前腹壁皮肤、肌肉和壁层腹膜神经感觉,以此达到良好的镇痛效果[11]。且超声引导下TAP穿刺可实时显示穿刺部位解剖学的变异情况,较单纯解剖学定位更为精确,可提高阻滞的安全性。因此,超声引导下双侧TAP阻滞复合全身麻醉应用于UCC手术中可能使患者受益。
机体的应激反应是对内外刺激做出的常规防御反应,适当的应激可加强免疫能力,但过度的刺激可导致内环境损伤,降低机体承受力。且麻醉过程中气管插管可导致患者出现强烈的应激反应,造成交感神经兴奋和内源性儿茶酚胺、阿片肽等释放,进而引起血流动力学紊乱,并可发生一系列不良反应症状,如血管兴奋、HR增快,MAP升高[12]。同时应激反应可导致下丘脑-垂体-肾上腺轴兴奋性增加,促使Cor含量升高,且过度的应激反应可引起机体释放大量的炎症因子(如IL-6),可增加全身炎症反应综合征的风险[13]。因此,UCC手术过程中需要维持患者血流动力学稳定,降低机体应激反应。本研究结果显示,观察组患者的HR、MAP及血清Cor、IL-6水平变化幅度小于对照组,该结果提示了超声引导下双侧TAP阻滞复合全身麻醉可维持UCC手术患者血流动力学稳定,减少应激反应,降低血清中IL-6水平。其原因可能是,TAP阻滞是将局部麻醉药物注射于腹内斜肌和腹横肌之间,可有效阻断第7胸椎至第12胸椎肋间神经、髂腹下和髂腹股沟神经、第1腰椎至第3腰椎背侧支分支所支配的神经疼痛信号传导,达到阻滞效果,可进一步加强全身麻醉的镇痛效果,降低创伤性刺激的传导,有效减少外周与中枢神经痛觉敏化的形成,降低应激反应,并降低炎症介质的释放,更好地维持患者术中血流动力学的稳定,减少HR、MAP的波动[14]。且双侧TAP阻滞中使用的麻醉药物罗哌卡因是一种长效酰胺类局部麻醉药,起效时间为10 min,作用维持时间为4~5 h,可对感觉神经纤维产生明显的阻滞,与其他静脉麻醉药物发挥协同作用,增强镇静、镇痛效果,并可有效减少阿片类药物的使用剂量,抑制应激反应,可有效减少患者术中血流动力学的波动[15]。
腹腔镜手术过程中因二氧化碳吸收,气腹对患者呼吸及循环功能均产生一定的影响,可产生腹腔内腹膜刺激疼痛和腹壁痛,而术后疼痛可诱发全身应激反应。因此,降低UCC手术患者疼痛可有效调节应激反应,对提高手术效果具有积极的意义。本研究结果显示,与全身麻醉相比,超声引导下双侧TAP阻滞复合全身麻醉在降低患者术后疼痛效果更优。主要原因为,腹部皮肤、肌肉与腹膜的感觉主要受第6胸椎至第1腰椎神经前支支配,这些神经经过腹壁外侧,通过腹内斜肌和腹横肌之间的筋膜平面到达腹壁前侧,因此将局部麻醉药物注入腹内斜肌和腹横肌之间的筋膜平面,可有效阻断第6胸椎至第1腰椎侧腹壁神经痛觉的传入,避免中枢的疼痛敏化或超敏化形成,从而达到良好的镇痛效果[16-17]。炎症介质可促使伤害性信息传入敏感化,促使外周和中枢神经系统痛觉信号传导,而双侧TAP阻滞可有效降低应激反应,减少炎症介质的释放,进而缓解术后疼痛。此外,在加速康复外科理念的指导下,患者早期机体恢复情况受到了广泛的关注。本研究中,超声引导下双侧TAP阻滞复合全身麻醉可有效缩短UCC手术患者术后肛门排气及首次下床活动时间,且术后48 h并发症较少。其原因可能是,超声引导下双侧TAP阻滞可进一步降低患者应激反应和术后疼痛,有利于机体功能的恢复,促使患者尽快恢复正常活动能力;同时TAP阻滞可减少阿片类药物得使用剂量,降低阿片类药物引起的恶心、呕吐等不良反应,同时超声技术辅助穿刺,在可视化操作下,可减少机体创伤性损伤,降低术后并发症发生率。
4 结论
超声引导下双侧TAP阻滞复合全身麻醉可维持UCC手术患者血流动力学稳定,降低应激反应,调控IL-6水平,加速患者术后康复,且术后并发症较少。本研究虽已经过严谨的设计及反复确认,但仍存在一些不足,如仅观察术后48 h内的情况,对于患者术后是否出现慢性疼痛尚不可知,且未监测局部麻醉药物的血药浓度,双侧TAP阻滞复合全身麻醉的安全性仍需深入分析。
