偶发18F-FDG PET/CT 结直肠局灶性摄取增高对结直肠早期腺癌及高风险腺瘤的预测价值
2023-07-04李文婵刘甫庚姚稚明王宇芃刘秀芹张竹
李文婵 刘甫庚 姚稚明 王宇芃 刘秀芹 张竹
1 北京医院核医学科 国家老年医学中心 中国医学科学院老年医学研究院,北京 100730;2 北京医院消化内科 国家老年医学中心 中国医学科学院老年医学研究院,北京 100730
结直肠息肉包括腺瘤性息肉和非腺瘤性息肉,其中腺瘤性息肉是公认的结直肠癌的癌前病变,大约85%的结直肠癌都是由腺瘤发展而来的。结直肠腺瘤发展成浸润性腺癌的年转化率约为0.25%,但高风险腺瘤发展为浸润性腺癌的年转化率高达2.6%~5.7%[1],值得临床高度重视。早期发现结直肠腺癌或腺瘤(尤其是高风险腺瘤)对于结直肠癌的预防及治疗意义重大。据文献报道,18F-FDG PET/CT应用于肿瘤诊疗时,有1%~3%的患者会出现偶发胃肠道局灶性摄取增高灶[2],结直肠局灶性摄取增高对诊断结直肠癌及癌前病变有较高的灵敏度[3]。目前的相关研究大多按腺瘤的组织形态分类(管状腺瘤或绒毛管状腺瘤等)来进行对照研究[4],本研究综合纳入腺瘤的组织形态、大小及分级信息,初步探讨偶发18F-FDG PET/CT 结直肠局灶性摄取增高对结直肠早期腺癌及高风险腺瘤的预测价值。
1 资料与方法
1.1 病例资料
回顾性收集2016 年1 月至2020 年6 月在北京医院PET/CT 中心因非结直肠病变行全身18F-FDG PET/CT 显像并偶然发现结直肠局灶性摄取增高的56 例患者[男性31 例、女性25 例,年龄(66±11)岁,范围38~84 岁]的临床资料,包括一般资料、肠道病灶PET 显像资料(包括病灶位置、SUVmax)、PET/CT 检查后3 个月内的结肠镜及组织病理学检查结果。结直肠局灶性摄取增高的诊断标准是通过视觉分析判断:高于正常肝脏的结节状局灶性摄取[5];若行延迟显像,则延迟显像需仍为位置固定的结节状局灶性摄取增高。纳入标准:(1)因非结直肠病变行全身18F-FDG PET/CT 显像;(2)18F-FDG PET/CT 显像中偶然发现结直肠局灶性摄取增高;(3)18F-FDG PET/CT 检查后3 个月内获得明确的结肠镜及组织病理学检查结果。排除标准:18F-FDG PET/CT 检查前有明确的结直肠癌病史。本研究符合《赫尔辛基宣言》的原则。因本研究为回顾性临床研究,豁免签署患者知情同意书。
1.2 18F-FDG PET/CT 显像
显像仪器为德国Siemens 公司Biograph mCT PET/CT 仪。显像前所有患者均至少禁食6 h 以上,血糖控制在<11.1 mmol/L,静脉注射18F-FDG(北京原子高科股份有限公司,放射化学纯度>95%)5.18 MBq/kg。患者于注射18F-FDG 前、注射18F-FDG后30 min 和上检查床前分别口服0.6%碘海醇(通用电气药业上海有限公司)250、250 和500 ml,注射18F-FDG 后约60 min 开始采集体部图像。先行CT 平扫,范围为颅底部至股骨上段,扫描参数:电压120 kV,采用自动毫安秒技术,矩阵512×512,层厚3 mm。随后行PET 扫描,患者体位保持不变,采用三维模式,矩阵128×128,体部采集5~7 个床位,范围为颅底部至股骨上段,2 min/床位。其中30 例患者于注射18F-FDG 后120 min左右行局部延迟显像(3 min/床位)。PET 图像重建采用有序子集最大期望值法。采用Siemens TrueD工作站自带的软件在偶发结直肠局灶性摄取增高处勾画ROI,获得SUVmax。
1.3 18F-FDG PET/CT 与结肠镜结果对照分析
收集患者在18F-FDG PET/CT 检查后3 个月内的结肠镜及组织病理学检查结果作为最终诊断标准,统计偶发结直肠局灶性摄取增高灶的病理类型。结直肠早期腺癌定义为浸润深度局限于黏膜及黏膜下层的任意大小的结直肠上皮性肿瘤,无论是否存在淋巴结转移[3]。高风险腺瘤定义为具备长径≥10 mm、有25%以上的绒毛成分、有高级别异型增生中的任一条的腺瘤[6]。分析18F-FDG PET/CT偶发结直肠局灶性摄取增高对结直肠早期腺癌及高风险腺瘤的诊断价值,并与非高风险腺瘤及非腺瘤性息肉进行比较。
1.4 统计学分析
采用IBM SPSS 24.0 软件进行统计学分析。符合正态分布的计量资料以±s表示,偏态分布的计量资料以M(Q1,Q3)表示,计数资料以例数(百分比)表示。正态分布的计量资料的两组间比较采用独立样本t检验(方差齐),多组间比较采用方差分析;偏态分布的计量资料的两组间比较采用Mann-Whitney 检验,多组间比较采用Kruskal-Wallis 检验。计数资料的比较采用卡方检验。勾画ROC 曲线,分析SUVmax对结直肠早期腺癌及高风险腺瘤的诊断效能及最佳诊断临界值。P<0.05 为差异有统计学意义。
2 结果
2.1 一般情况
56 例患者中,18F-FDG PET/CT 共发现74 处结直肠局灶性摄取增高灶,结肠镜共发现140 处阳性病灶。18F-FDG PET/CT 显像前的临床诊断结果:恶性肿瘤37 例(其中实体肿瘤31 例、血液系统肿瘤6 例)、疑诊肿瘤10 例、癌胚抗原水平增高4 例、健康查体5 例。
2.2 18F-FDG PET/CT 与结肠镜结果对照
18F-FDG PET/CT 发现的74 处结直肠局灶性摄取增高灶(PET/CT 阳性病灶)中,45 处行延迟显像且仍表现为位置固定的结节状局灶性摄取增高;23 处在同机CT 平扫图像上表现为局部肠壁增厚或结节状软组织密度灶,其余51 处在CT 图像上均未见形态改变。74 处结直肠局灶性摄取增高灶中,结肠镜阳性59 处、阴性15 处,结肠镜阳性病灶中,左半结肠44 处、右半结肠15 处;结肠镜结果显示,59 处阳性病灶中,早期腺癌7 处(11.9%,图1)、高风险腺瘤34 处(57.6%,图2;其中绒毛管状腺瘤28 处、长径≥10 mm 30 处、伴高级别异型增生15 处)、非高风险腺瘤5 处(8.5%,图3)、非腺瘤性息肉8 处(13.6%,其中错构瘤性息肉5 处、幼年性息肉2 处、增生性息肉1 处)、转移灶3 处(5.1%)、神经内分泌癌1 处(1.7%)、憩室1 处(1.7%)。结肠镜阳性者SUVmax显著高于阴性者,且差异有统计学意义[12.0(8.5,19.9)对7.8(5.3,10.7),Z=−2.65,P=0.008]。

图1 胃MALT 淋巴瘤患者(女性,67 岁)治疗前18F-FDG PET/CT 显像图 A 为CT 横断面图像;B 为PET/CT 横断面融合图像;C 为PET 最大密度投影矢状面图像。A~C 中红色箭头示直肠局灶性摄取增高灶,SUVmax 为31.3,结肠镜结果显示为早期腺癌。MALT 为黏膜相关淋巴组织;FDG 为氟脱氧葡萄糖;PET 为正电子发射断层显像术;CT 为计算机体层摄影术;SUVmax 为最大标准化摄取值Figure 1 Pre-treatment 18F-FDG PET/CT images of a gastric MALT lymphoma patient (female, 67 years old)

图2 腹部不适、腹泻数年患者(男性,53 岁)的18F-FDG PET/CT 显像图 A 为CT 横断面图像;B 为PET 横断面图像;C 为PET/CT 横断面融合图像;D 为PET 最大密度投影冠状面图像。A~D 中红色箭头示乙状结肠局灶性摄取增高灶,SUVmax 为24.8,结肠镜结果显示为高级别绒毛管状腺瘤(高风险腺瘤)。FDG 为氟脱氧葡萄糖;PET 为正电子发射断层显像术;CT 为计算机体层摄影术;SUVmax 为最大标准化摄取值Figure 2 18F-FDG PET/CT images of a patient (male, 53 years old) with several years of abdominal discomfort and diarrhea
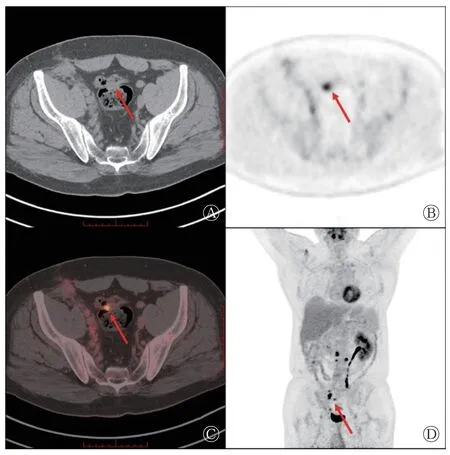
图3 输尿管恶性肿瘤术后复发患者(男性,51 岁)的18F-FDG PET/CT 显像图 A 为CT 横断面图像;B 为PET 横断面图像;C 为PET/CT 横断面融合图像;D 为PET 最大密度投影冠状面图像。A~D 中红色箭头示乙状结肠局灶性摄取增高灶,SUVmax 为7.1,结肠镜结果显示为低级别管状腺瘤(非高风险腺瘤)。FDG 为氟脱氧葡萄糖;PET 为正电子发射断层显像术;CT 为计算机体层摄影术;SUVmax 为最大标准化摄取值Figure 3 18F-FDG PET/CT images of a patient (male, 51 years old) with recurrence after surgery for ureteral malignancy
18F-FDG PET/CT 漏诊的81 处病灶(PET/CT 阴性病灶)中,左半结肠47 处、右半结肠34 处,结肠镜结果显示,高风险腺瘤13 处(16.0%,其中绒毛管状腺瘤6 处、长径≥10 mm 7 处、伴高级别异型增生2 处)、非高风险腺瘤45 处(55.6%)、非腺瘤性息肉22 处(27.2%,其中增生性息肉15 处、炎性息肉7 处)、转移灶1 处。结肠镜显示,PET/CT阳性病灶与阴性病灶的长径分别为1.50(1.00,2.00)cm 和0.40(0.30,0.60)cm,且差异有统计学意义(Z=−8.37,P<0.001)。
18F-FDG PET/CT 结直肠局灶性摄取增高对结直肠早期腺癌和高风险腺瘤的阳性预测值为55.4%(41/74)、灵敏度为75.9%(41/54)。
2.3 不同病理类型结直肠病灶的SUVmax 及18F-FDG PET/CT 诊断灵敏度比较
由表1 可知,早期腺癌、高风险腺瘤、非高风险腺瘤和非腺瘤性息肉的SUVmax的差异无统计学意义(F=0.78,P=0.511),18F-FDG PET/CT 诊断灵敏度的差异有统计学意义(χ2=35.09,P<0.001),其中,18F-FDG PET/CT 诊断高风险腺瘤的灵敏度明显高于非高风险腺瘤,且差异有统计学意义(χ2=39.20,P<0.001)。另外,腺瘤中绒毛管状腺瘤和管状腺瘤的SUVmax分别为17.1±10.4 和12.3±8.3,二者的差异无统计学意义(t=−1.30,P=0.216),但18F-FDG PET/CT 诊断绒毛管状腺瘤的灵敏度明显高于管状腺瘤,且差异有统计学意义[82.4%(28/34)对14.8%(9/61),χ2=41.96,P<0.001]。

表1 不同病理类型的结直肠病灶的SUVmax 及18F-FDG PET/CT 诊断灵敏度比较Table 1 Comparison of maximum standardized uptake value and sensitivity of 18F-FDG PET/CT among different pathologic types of colorectal lesions
ROC 曲线分析结果(图4)显示,SUVmax诊断结直肠早期腺癌和高风险腺瘤的AUC 为0.705(95%CI为0.551~0.858,P=0.027),最佳临界值为11.6,灵敏度为66.0%,特异度为76.0%。

图4 SUVmax 诊断结直肠早期腺癌和高风险腺瘤的受试者工作特征曲线 SUVmax 为最大标准化摄取值Figure 4 Receiver operating characteristic curve of maximum standardized uptake value in diagnosing early colorectal adenocarcinoma and advanced adenomas
2.4 不同大小病灶的SUVmax 及18F-FDG PET/CT诊断灵敏度比较
长径≥10 mm 的病灶与<10 mm 病灶的SUVmax分别为16.3±9.1 和9.6±7.5,二者的差异有统计学意义(t=2.246,P=0.029)。18F-FDG PET/CT 诊断长径≥10 mm 的病灶的灵敏度明显高于<10 mm 的病灶,且差异有统计学意义(84.6%对13.3%,χ2=67.40,P<0.001)。
3 讨论
在一项对5 850 例18F-FDG PET/CT 受检者的回顾性研究中,145 例受检者(含180 处病灶)意外发现了结直肠局灶性摄取增高灶,并于3 个月内行结肠镜检查,结果显示18F-FDG PET/CT 对高风险肿瘤性病灶的阳性预测值为47.8%[7]。另一项对1 911例18F-FDG PET/CT 肿瘤受检者的回顾性研究结果显示,5.2%的受检者中偶然发现了结直肠局灶性摄取增高灶,最终的结肠镜结果显示37.8%的摄取增高灶为腺癌和高风险腺瘤,且后续行结肠镜的受检者的总生存期高于未行结肠镜的受检者(38 个月对14 个月)[8]。本研究结果显示,偶发18F-FDG PET/CT 结直肠局灶性摄取增高诊断结直肠早期腺癌和高风险腺瘤的阳性预测值为55.4%(41/74),与上述研究结果相似。关于18F-FDG PET/CT 对结直肠早期腺癌和癌前病变的检出效能,不同研究报道的结果不尽相同,这可能与病灶的大小及类别有关。Hwang 等[9]对614 例18F-FDG PET/CT 受检者的回顾性研究结果显示,18F-FDG PET/CT 对25 例受检者的27 处肠道局灶性摄取增高灶总的诊断灵敏度和特异度分别为5.6%和96.8%,但是对于≥1 cm的病灶,其诊断灵敏度为25.8%。本研究结果亦显示,18F-FDG PET/CT 对长径≥10 mm 的病灶的诊断灵敏度明显高于长径<10 mm 的病灶(84.6%对13.3%,P<0.001),对高风险腺瘤的诊断灵敏度明显高于非高风险腺瘤(72.3%对10.0%,P<0.001)。Xu 等[10]的研究结果显示,病灶大小可能是导致18F-FDG PET/CT 漏诊结直肠高风险腺瘤的唯一因素。本研究结果显示,与结肠镜相比,虽然18F-FDG PET/CT 有较高的漏诊率(57.9%,81/140),但其中大部分为非高风险腺瘤(45 处,55.6%)及非腺瘤性息肉(22 处,27.2%),说明18F-FDG PET/CT 在检出高风险腺瘤上具有较高的价值,提示对于偶发18F-FDG PET/CT 结直肠局灶性摄取增高灶,临床上需要给予更多的关注。
关于SUVmax对偶发结直肠局灶性摄取增高灶不同组织病理学类型间的鉴别诊断价值以及其对结直肠腺癌和高风险腺瘤诊断的最佳临界值,研究者们报道的结果不一。Alongi 等[11]发现,结直肠癌前病变和腺癌的SUVmean显著高于炎症病灶和结肠镜阴性的病灶。Gilhotra 等[12]认为,局灶性且摄取显著增高的结直肠病灶通常与高风险息肉和恶性病灶相关。Chung 等[13]认为,SUVmax>8 是高风险腺瘤的独立危险因素。Purandare 等[14]认为SUVmax>12.9 是诊断结直肠腺癌的最佳临界值。一项较大样本量(7 318 例患者,在其中 359 例患者中意外发现了404 处结直肠局灶性摄取增高灶,最终242 处病灶经结肠镜随诊结果证实,其中25 例为腺癌、90 例为腺瘤、127 例为良性病灶)的回顾性研究结果显示,腺癌的SUVmax明显高于其他类型的病灶,但SUVmax不能区分腺瘤与良性病灶,该研究结果提示SUVmax≥11.4 时需要及时进行结肠镜检查[15]。本研究结果显示,早期腺癌、高风险腺瘤、非高风险腺瘤和非腺瘤性息肉的SUVmax的差异均无统计学意义,这可能与PET/CT 阳性病灶中早期腺癌(7 处)、非高风险腺瘤(5 处)和非腺瘤性息肉(8 处)的样本量较少有关。进一步的ROC曲线分析结果显示,SUVmax>11.6 为诊断结直肠早期腺癌和高风险腺瘤的最佳临界值,灵敏度为66.0%,特异度为76.0%。鉴于目前大部分研究结果显示SUVmax并不能鉴别腺瘤与良性病灶,因此,不少学者认为对于每个结直肠局灶性摄取增高灶,后续均需行结肠镜检查[16]。
本研究的不足之处:本研究为回顾性分析研究,部分组织病理学类型的样本量较小,如早期腺癌,可能对于早期腺癌、腺瘤及非腺瘤性息肉的SUVmax之间的比较有一定影响,未来仍需更大样本量的研究来进一步探讨。
综上,本研究结果显示,偶发18F-FDG PET/CT结直肠局灶性摄取增高灶中有55.4%为结直肠早期腺癌和高风险腺瘤,且其在高风险腺瘤和早期腺癌中的诊断灵敏度明显增高。考虑到18F-FDG PET/CT在结直肠早期腺癌和高风险腺瘤的诊断中具有较高的阳性预测值和灵敏度,对于偶发18F-FDG PET/CT结直肠局灶性摄取增高灶,后续的结肠镜检查是非常有必要的,特别是对于高SUVmax的病灶。
利益冲突所有作者声明无利益冲突
作者贡献声明李文婵负责研究的设计、数据的收集与统计分析、论文的撰写;刘甫庚、姚稚明负责论文的审阅与修改;王宇芃负责数据的统计分析;刘秀芹负责数据的收集与分析;张竹负责论文撰写的指导
