前房型虹膜夹人工晶状体植入术治疗无足够囊膜支撑的无晶状体眼的疗效和安全性△
2023-05-18刘彩娟陈志敏
刘彩娟 陈志敏
无晶状体眼是指晶状体不在瞳孔区原来位置,无法实施其原先功能的状态。导致患者呈无晶状体眼的原因很多,如先天性晶状体缺如或脱位、白内障手术、眼外伤、伴有晶状体脱位的遗传性眼病等。无晶状体眼大多属于医源性,主要由于白内障手术所引起。目前,对于无足够囊膜支撑的白内障患者,白内障摘出术后无法选择常规的后房型人工晶状体植入眼内,而需要选择特殊类型的人工晶状体固定于眼内。根据固定位置的不同人工晶状体可分为房角固定型、虹膜固定型、睫状沟固定型和悬吊型人工晶状体。不同类型人工晶状体和手术方式各有其优缺点和适应证。前房型虹膜夹人工晶状体(Verisyse/Artisan 人工晶状体)属于虹膜固定型人工晶状体,它在临床中最常用。这种人工晶状体由Worst等[1]率先植入眼内用于矫正有晶状体眼的屈光不正,后经长期的临床实践与应用,人们发现它对无晶状体眼的矫正也有较好的疗效和安全性[2-3]。前房型虹膜夹人工晶状体植入术操作相对简单,对眼内组织的创伤也小,我院从2013年已开展该手术。本研究探讨前房型虹膜夹人工晶状体植入术治疗无足够囊膜支撑的无晶状体眼的疗效和安全性,现将结果报告如下。
1 资料与方法
1.1 一般资料选择河北省眼科医院白内障科2013年1月至2020年12月行晶状体摘出一期或二期植入前房型虹膜夹人工晶状体的患者53例62眼作为研究对象,其中男40例47眼(单眼33例,双眼7例),女13例15眼(单眼11例,双眼2例),年龄21~78(52.1±16.4)岁。62眼患者均为无足够囊膜支撑的无晶状体眼,其中家族遗传性单纯性晶状体不全脱位15例23眼,外伤性晶状体不全脱位31例32眼,人工晶状体脱位4例4眼,假性囊膜剥脱综合征晶状体不全脱位1例1眼,术中后囊破裂未植入人工晶状体1例1眼,视网膜脱离玻璃体切割术后二期植入前房型虹膜夹人工晶状体1例1眼。术前裸眼视力(UCVA,logMAR)1.55±0.56,最佳矫正视力(BCVA,logMAR)0.88±0.73,角膜内皮细胞密度(ECD) 1590~3400(2826.3±489.8)个·mm-2,眼压10.7~18.3(14.20±2.20) mmHg(1 kPa=7.5 mmHg),眼轴长度21.8~26.5(23.27±1.08)mm。眼部B超检查所有患眼均无视网膜及脉络膜脱离,无睫状体或脉络膜上腔渗出。本研究已经获得我院伦理委员会批准,并遵循《赫尔辛基宣言》所要求的伦理学原则,患者均知情并签署知情同意书。
1.2 纳入和排除标准纳入标准:(1)晶状体脱位范围大于2个象限;(2)晶状体囊膜缺损的无晶状体眼患者;(3)虹膜无明显萎缩及功能异常;(4)眼底无明显异常;(5)前房深度>2.8 mm;(6)ECD>1500个·mm-2。排除标准:(1)虹膜缺损或者萎缩;(2)瞳孔严重变形影响人工晶状体固定;(3)合并眼底病变,预测术后视力提高不理想。
1.3 手术方法手术切口选择上方巩膜隧道切口,切口宽度约5.5 mm(如果选择一期植入,首先摘出脱位晶状体或人工晶状体),使用卡巴胆碱注射液缩瞳,前房注入黏弹剂,选择23 G玻璃体切割头做虹膜周边切除并切除脱入前房的玻璃体,检查瞳孔区无玻璃体条索残留,前房再次注入黏弹剂,植入前房型虹膜夹人工晶状体,调整人工晶状体为水平位,两侧夹取适量中周部虹膜组织,吸出前房黏弹剂,巩膜隧道切口用10-0尼龙线缝合一针,恢复结膜组织,包扎术眼,术毕。
1.4 各项指标和临床信息收集术后随访3~9(5.68±1.29)年,收集患者手术前和末次随访UCVA(logMAR)、等效球镜度、眼压、前房深度、人工晶状体眼内固定位置及稳定性、ECD、眼内并发症等指标和临床信息。
1.5 统计学分析应用SPSS 16.0统计学软件进行统计分析。计量资料以均数±标准差表示,计数资料用率(%)描述,手术前后指标的比较采用配对资料t检验,将小数视力转换成logMAR值进行统计分析。检验水准:α=0.05。
2 结果
2.1 UCVA和等效球镜度术前62眼UCVA(logMAR)为1.55±0.56,术后为0.23±0.15, 术后UCVA较术前显著提高(t=18.64,P=0.00)。术后和末次随访UCVA(logMAR)(0.22±0.14)比较,差异无统计学意义(t=1.43,P=0.16),患者术后视力保持稳定。术后末次随访1眼等效球镜度为-1.25 D(为根据另一眼预留),等效球镜度-1.00~<-0.50 D者10眼,-0.50~+0.50 D者51眼。
2.2 人工晶状体眼内位置所有患眼人工晶状体均为横位放置,一侧位于200-300钟位,另一侧位于800-900钟位。术后3眼发生一侧襻脱位,在末次随访前已经通过再复位手术进行治疗;5眼患者术中由于夹取虹膜组织较少,存在手术风险,从第6眼开始改进手术措施,在术中两侧虹膜夹夹取虹膜组织均大于1.5 mm,末次随访发现双侧对称放置,夹取虹膜组织充分。
2.3 眼压术前62眼眼压为(14.20±2.20)mmHg,其中12眼于术后第 1天开始出现眼压升高,达28.0~40.3 mmHg(主要原因是黏弹剂眼内残留并继发青光眼,经过降眼压处理后,眼压于3 d内恢复至正常范围);末次随访眼压为(13.92±2.10)mmHg,术前与末次随访眼压差异无统计学意义(t=0.25,P=0.90)。
2.4 ECD术前62眼ECD为 (2826.3±489.8)个·mm-2,末次随访为(2474.3±397.6)个·mm-2,术前和末次随访ECD差异有统计学意义(t=6.82,P=0.00)。一期脱位晶状体或人工晶状体摘出联合前房型虹膜夹人工晶状体植入术后41眼ECD平均下降11.25%,二期前房型虹膜夹人工晶状体植入术后21眼ECD平均下降5.23%。ECD减少超过15.00%共5眼(ECD平均减少20.01%),均为开展手术早期的前5例患者。
2.5 前房深度末次随访62眼前房深度为(2.40±0.32)mm,裂隙灯眼前节照相系统动态检查及眼前节OCT静态检查人工晶状体周边部和角膜内皮之间均无接触。
2.6 术后并发症术后ECD减少超过15%的5眼中,3眼发生人工晶状体一侧襻脱位(图1),原因为夹取虹膜组织少,通过虹膜夹人工晶状体再固定术进行治疗,固定的同时将另一侧襻也进行了再固定;2眼因虹膜夹夹取的虹膜组织较少进行了再固定手术(图2)。再固定手术后人工晶状体在眼内位置稳定,末次随访所有患者虹膜夹均充分夹取虹膜组织(图3),再固定后的患者未再发生脱位。
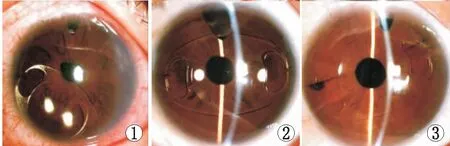
图1 人工晶状体植入术后人工晶状体一侧襻脱位 图2 人工晶状体植入术后虹膜夹夹取的虹膜组织较少 图3 再固定手术后虹膜夹充分夹取虹膜组织
3 讨论
晶状体是最主要的眼屈光介质,正常人在无调节状态下人眼晶状体相当于20 D的凸透镜。晶状体摘出后,部分患者因为悬韧带或囊袋的异常,不能常规植入后房型人工晶状体,可以通过配戴框架眼镜或者角膜接触镜来矫正术后视力,但此方法存在双眼屈光参差的缺点,会导致术后复视、视疲劳等并发症,并且角膜接触镜还可能导致干眼[4]。眼内植入人工晶状体位置接近人眼正常晶状体的屈光节点,可以有效弥补屈光参差、像差等缺点,因此晶状体摘出后多数患者选择植入人工晶状体。当前,无囊膜支撑无晶状体眼的人工晶状体植入手术包括:人工晶状体巩膜缝线固定术、前房型虹膜夹人工晶状体植入术、人工晶状体巩膜层间固定术、虹膜缝线固定术等,在临床上各有其适应证和优缺点。其中,前房型虹膜夹人工晶状体以虹膜为依托,晶状体光学面不会发生旋转偏位,也不会发生前后位移, 因此术后预留屈光的准确性较好[5]。Farrahi 等[6]研究肯定了前房型虹膜夹人工晶状体植入术后患者的视觉质量。本研究结果也基本验证了上述观点,证实虹膜夹人工晶状体植入术后患者屈光可预测性好,等效球镜度在-0.50~+0.50 D的患者数超过80%,术后UCVA均有明显改善,且长期保持稳定。此外,前房型虹膜夹人工晶状体植入全过程均可在直视下进行,手术中无缝线对眼球的穿通性损伤,眼内操作空间较大,对眼内组织损伤也较小。
虹膜夹人工晶状体植入术后人工晶状体位于前房,术后应主要关注手术是否造成角膜内皮细胞损伤。为避免造成角膜内皮细胞损伤,术前ECD检查对手术患者的筛选极为重要。有晶状体眼前房型虹膜夹人工晶状体植入术要求ECD>2000个·mm-2,前房深度>3.0 mm,对于无晶状体眼前房空间较大,ECD可适当放宽,既往文献显示ECD>1000个·mm-2者均可实施手术治疗[7-8]。我院目前采取ECD>1500个·mm-2的标准作为手术适应证。Güell等[9]研究报道,虹膜夹人工晶状体植入术后36个月的平均ECD减少11%,且在第1年减少最明显,并指出这可能和手术本身有一定关系。Odenthal等[8]研究指出,外伤性白内障术后虹膜夹人工晶状体植入术引起的ECD减少可能和外伤有关,而与人工晶状体关系不大。Sminia等[10]研究发现,外伤性白内障术后虹膜夹人工晶状体植入术后11年患眼ECD平均减少40%;而Riazi等[7]报道17眼玻璃体切割术后ECD平均减少8.1%。本研究中,通过3~9年的临床观察和随访发现,一期脱位晶状体或人工晶状体摘出联合前房型虹膜夹人工晶状体植入术后41眼ECD平均下降11.25%,二期前房型虹膜夹人工晶状体植入术后21眼ECD平均下降5.23%。一期人工晶状体植入术后患者角膜内皮细胞减少大于二期,进一步证明角膜内皮细胞数减少和手术本身关系较大。角膜内皮细胞数量下降严重如果不及时处理甚至会导致角膜内皮细胞失代偿。本研究中二期植入患者ECD平均下降低于以往文献报道,其主要原因首先是二期植入前房型虹膜夹人工晶状体手术更为简单,术中损伤小,其次是手术夹取的虹膜组织足够充分,限制了人工晶状体的眼内运动,对角膜内皮损伤明显减少。我们开展手术早期患者的角膜内皮细胞损失较多,可能与开展手术早期术者手术技术不熟练、手术中夹取虹膜组织较少、虹膜夹人工晶状体眼内活动度较大等相关。经观察和及时改进术式,后期手术中两侧夹取较多的虹膜组织,人工晶状体和虹膜贴合较紧,眼内惯性活动受到一定限制,人工晶状体稳定性更佳。本次随访患者ECD明显减少共5眼,3眼患者一侧襻发生了人工晶状体脱位再固定,同时将另一侧襻充分夹取虹膜组织,2眼患者因夹取虹膜组织不充分进行了再固定手术。末次随访所有患者虹膜夹夹取的虹膜组织充分,再固定后的患者未再发生脱位。无晶状体眼人工晶状体植入术后人工晶状体脱位是白内障外科医师最常关注的焦点[11-13]。虹膜夹人工晶状体植入术后,随着时间的延长,夹取部位的虹膜组织可发生萎缩,或者由于虹膜组织眼内自然的收缩改变,夹取的虹膜组织可能会相对减少,尤其在夹取虹膜组织不充分时,在外力的作用下可能会造成人工晶状体襻脱位[14-15]。前房型虹膜夹人工晶状体植入术后人工晶状体偏位或者脱位经过随访大多可被及时发现。施行人工晶状体复位时,仅需在前房内完成虹膜再固定即可,无须取出人工晶状体,操作相对简单。如果术中夹取的虹膜组织足够充分,发生脱位的风险会大大降低。
综上所述,前房型虹膜夹人工晶状体植入术可有效改善无足够囊膜支撑的无晶状体眼患者中远期术后视功能,稳定眼压;术中虹膜夹人工晶状体襻必须充分夹取虹膜组织,才能维持其远期稳定性;术后需长期关注人工晶状体位置及角膜内皮变化,一旦出现人工晶状体襻夹取虹膜组织有脱位的倾向需及时再固定处理,防止角膜内皮细胞减少。
