胃切除术后Petersen疝九例
2023-05-08刘光帅李忠民裴论清舒振波
刘光帅 李忠民 裴论清 舒振波
Petersen疝是胃大部切除术或全部切除术后,小肠疝入上提的肠袢与横结肠之间的间隙所致,属于胃术后的较为罕见的严重并发症。该病起病较急,病情进展较快,又缺乏典型的临床症状和特异性的影像学征象,若不及时诊治,极易出现肠缺血、肠坏死和肠穿孔,严重者可致脓毒血症而死亡。我们对9例胃切除术后Petersen疝的病人临床特征进行分析。
临床资料
1.一般资料:回顾性分析自2018年12月~2021年12月吉林大学中日联谊医院胃肠结直肠肛门外科收治的9例胃切除术后Petersen疝病人的临床资料。9例病人均为男性,发病年龄43~75岁,中位年龄66岁,其中有6例病人初次手术前明确诊断为胃癌,行胃癌根治术,吻合方式有2例行Roux-en-Y吻合,4例行毕-Ⅱ式吻合。3例初次术前诊断为胃穿孔,行胃大部切除术、毕-Ⅱ式吻合术。所有病人初次手术均为开腹,初次手术是否已关闭Petersen间隙未知。
2.临床表现:发生Petersen疝的时间距原手术时间长短不一,最短者3个月,最长可达30年,中位时间为3年。发病时间1~7天,中位时间2天,9例均以突发上腹部疼痛为首要表现,其中,5例伴有不同程度的恶心、呕吐,伴有排气、排便减少者2例。
3.辅助检查:6例病人术前白细胞>10.0×109/L,3例病人术前白细胞正常,病人有不同程度的中性粒细胞百分比升高,84.0%~94.9%不等,2例并发血淀粉酶升高,分别为3 167 u/L和415 u/L,考虑吻合口输入段梗阻所致的急性胰腺炎。术前腹部CT检查,所有病人均提示小肠梗阻,其中吻合口壁增厚、近端小肠梗阻征象4例,小肠扭转征象2例,1例肠系膜表现为典型的“旋涡征”(图1)。1例疝颈处的嵌顿肠管受压变细呈“鸟嘴征”(图2),未见特殊征象仅有小肠梗阻者3例,病人术前均未明确诊断为Petersen疝。

图1 CT平扫提示旋涡征
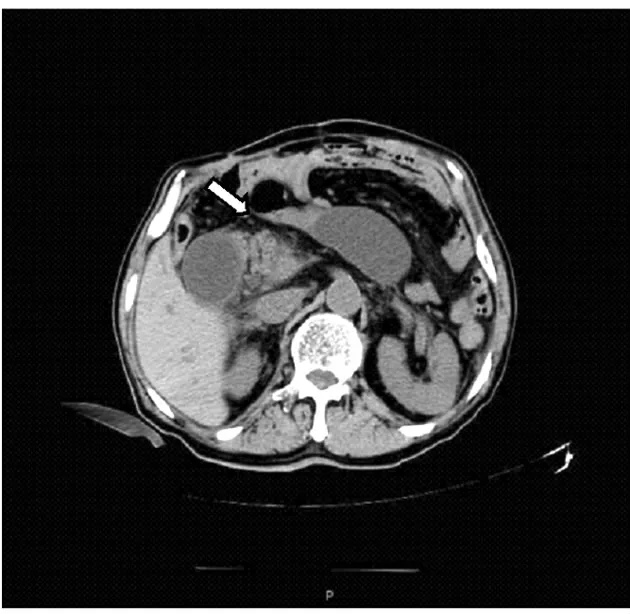
图2 CT平扫提示鸟嘴征
4.治疗措施:入院后均行急诊手术治疗,术中见输出段小肠疝入Petersen间隙者8例,其中小肠发生扭转并疝入Petersen间隙者5例,未发生扭转疝入Petersen间隙者3例,输入段小肠发生扭转并疝入Petersen间隙者1例。所有病人均行腹内疝还纳术,Petersen间隙关闭术,5例术中判断肠管出现血运障碍,其中4例因小肠坏死行肠切除、肠吻合术,1例将疝入小肠复位后,温生理盐水浸泡约30分钟后,小肠颜色较前缓解,可见肠蠕动,未行肠切除治疗。
5结果:术后1例出现胸腹腔积液,其余病人术后均未出现明显的并发症。所有病人恢复良好,均痊愈出院。
讨论
Petersen疝属于一种比较少见的腹内疝,该腹内疝发生于胃切除术后上提的小肠系膜与横结肠之间的系膜间隙,此间隙因此称为Petersen间隙。因胃穿孔或胃恶性肿瘤行远端胃或者全胃切除术的病人,常为Roux-en-Y吻合或毕-Ⅱ式吻合,毕-Ι式吻合由于术后并发症较多,而Roux-en-Y吻合和毕-Ⅱ式吻合能够大大减少术后反流性食管炎的发生,现已基本取代传统的毕-Ι式吻合[1]。近年来,随着腹腔镜微创技术治疗胃穿孔、胃癌和腹腔镜减重手术治疗肥胖的迅速发展,Petersen疝的发生率也在逐步增多。
Petersen疝的病因尚无明确定论,主要的潜在危险因素包括性别、术后体重减轻、手术方式、消化道重建方式、是否关闭系膜间隙等。有研究表明,胃切除术后发生Petersen疝的病人,90%发生于男性[2],本研究的9例均为男性,这可能与男女之前的体脂分布差异有关。男性体脂主要分布于腹腔,女性则主要集中于体表[3],胃切除术后病人伴有不同程度的体重下降[4],肠系膜脂肪含量减少,Petersen间隙相对增大,男性则更加显著,使得Petersen疝的发生几率增加[5]。腔镜手术对组织损伤小,术后肠粘连程度较轻,小肠活动度较开腹大,这使得腔镜术后腹内疝的发生率较开腹手术高[6]。毕-Ι式吻合因术后反流问题逐步被Roux-en-Y吻合所取代,但这也增加了三个人为的系膜间隙,从而增加了胃切除术后腹内疝的发生率[4]。有研究证实,与未关闭系膜间隙相比,关闭系膜间隙能够显著降低因小肠内疝所导致的肠梗阻而再次手术的发生率[7-8]。分析该病发生的危险因素,可以总结出以下几点预防措施:(1)规范术中操作,明确胃的切除范围和输入袢、输出袢的长度,Roux-en-Y吻合时更适宜采用结肠前吻合[9];(2)术中应常规关闭Petersen间隙,可使用3-0可吸收倒刺线连续缝合该间隙[10];(3)术后应注意加强营养支持,防止因营养不良而导致的体重下降。
Petersen疝病人的临床表现不典型,以腹痛为主,与曹键等[11]报道的症状一致。本研究9例病人中多数出现腹胀、恶心呕吐等肠梗阻症状,应警惕是否合并有肠梗阻的发生。CT是术前协助诊断Petersen疝的主要方法,但缺乏特异性征象,当术前CT提示有小肠梗阻同时伴有旋涡征、鸟嘴征等征象时,结合病人的胃切除病史,应警惕是否有该病的发生,这有助于与其他类型的急腹症相鉴别[12]。本研究中有2例术前CT分别发现了典型的漩涡征和鸟嘴征,为手术探查和诊断该病提供了有力的证据。若术前明确诊断相对困难、高度怀疑腹内疝的病人,可以考虑行腹腔镜探查术[13]。若术中Petersen疝复位后肠管未发生缺血坏死,可行系膜缺损关闭术,若肠管已坏死,则要行肠切除肠吻合术。
胃切除术后Petersen疝是一种较为少见的严重并发症。病人的发病时间距原手术时间长短不一,常见于男性,主要为腹痛、腹胀伴恶心、呕吐的肠梗阻表现。术前应完善CT检查,CT常表现为旋涡征、鸟嘴征等,但缺乏特异性,病人常伴有不同程度的白细胞升高,应完善术前血淀粉酶检查,警惕输入段小肠梗阻所致的急性胰腺炎的发生。对该病的认知和及时的手术干预,是治疗成功与否的关键,若术前高度怀疑此病,应及早行手术治疗。
