超声造影参数联合术前NLR值对胃癌患者淋巴结转移的临床诊断价值
2023-03-02耿芳径杜海波
王 婷,耿芳径,杜海波
(1博兴县中医医院超声科 山东 滨州 256500)
(2博兴县吕艺中心卫生院影像科 山东 滨州 256500)
胃癌是目前是我国多发且严重的一种癌症类型,威胁着患者身体健康[1]。胃癌早期患者症状并不明显,然后会逐渐出现上腹部隐痛、嗳气等,随着病情进展,患者出现强烈的上腹部灼热疼痛感并且体重急剧减轻,并在淋巴检查中可发现癌细胞转移[2]。临床上胃癌患者的淋巴结转移可说明疾病的临床分期,以此可以根据患者是否存在淋巴结转移确定相应的治疗方案[3]。近年来,医学影像技术在我国得到迅速了发展,其中超声造影具有安全等优势,其相关参数在肿瘤诊断领域中获得较多的应用,并在评估肿瘤控制转移方面,也同样发挥了其重要的作用。NLR值即中性粒细胞计数与淋巴细胞计数的比值,是机体免疫状态最重要的检测指标,可反映出体内由免疫炎性细胞和炎性因子等组成的肿瘤微环境情况,因此可以全面显示体内肿瘤状态特征[4-5]。
1 资料与方法
1.1 一般资料
选取2020年1月—2021年12月在博兴县中医医院就医的80例胃癌患者为观察对象,对这80例患者的临床资料进行前瞻性分析,同时进行病理检验,根据其病理结果将其分为未转移组和转移组,每组40例;未转移组:男22例,女18例;年龄为27岁~62岁,平均年龄为(44.57±6.43)岁;转移组:男23例,女17例;年龄为29岁~64岁,平均年龄为(46.58±7.51)岁;两组一般资料对比,差异无统计学意义(P>0.05),可比。
纳入标准:①诊断均符合《胃癌诊治难点中国专家共识(2020版)(完整版)》[6]中对胃癌的诊断标准,同时均经过各项检查确诊;②预计生存期均>6个月;③研究对象及家属知情并签署相关知情同意书。
排除标准:①认知功能极差无法配合研究者;②存在严重传染性疾病者;③合并全身多器官衰竭者;④试验前进行过放、化疗者;⑤对超声造影不耐受者。
1.2 方法
对两组患者均实施超声造影参数联合术前NLR值方式诊断。
1.2.1 超声造影参数
采用飞利浦彩色多普勒超声诊断仪,将探头频率设定为(3.0~5.0)MHz,患者呈平卧位。分别将超声探头放置在胃癌病灶及正常胃壁组织处进行对比检查并记录结果。将超声造影软件打开,设定机械指数为0.04~0.08,然后将超声造影剂加入5 mL 0.9%氯化钠溶液稀释后,通过患者肘部静脉向其注射2.5 mL,并注入5 mL的0.9%氯化钠溶液。超声造影可分为三个期,第一期是动脉期,为注射完造影剂后的0~30 s;第二期是门脉期,为注射完造影剂后31~120 s;第三期为延迟期,为注射完造影剂后的121~360 s。根据声学定量软件生成的TIC,记录达峰时间(TTP)、增强时间(ET)、曲线上升支斜率(WIR)。
1.2.2 术前NLR值方式诊断
均在80例患者术前抽取静脉血进行检查,使用XE210全自动血液分析仪对中性粒细胞计数与淋巴细胞数量进行检测并记录。
1.3 观察指标
1.3.1 超声检查结果
统计两组患者的超声参数结果,包括TTP、ET、WIR,并将之进行对比。
1.3.2 超声造影参数的诊断效能
以病理检查为“金标准”,存在淋巴结转移为阳性,无转移为阴性,计算超声造影参数的灵敏度、特异度及阳性预测值。
1.3.3 术前NLR值
统计数据对比两组患者的术前NLR值,NLR值=中性粒细胞计数/淋巴细胞计数×100%。
1.3.4 联合诊断的ROC曲线
绘制TTP、ET、WIR、术前NLR值对胃癌淋巴转移诊断的ROC曲线,以及联合诊断的ROC曲线,对两组患者的各项诊断方法的ROC曲线进行分析比较。
1.4 统计学方法
采用SPSS 19.0软件对数据进行分析,符合正态分布的计量资料以(± s)表示,采用t检验;计数资料以[n(%)]表示,采用χ2检验,以P<0.05为差异有统计学意义。以ROC曲线分析联合诊断的价值。
2 结果
2.1 两组超声参数结果比较
淋巴结转移组TTP值、ET值低于未转移组,WIR值高于未转移组(P<0.05)。见表1。
表1 两组超声参数结果比较(± s)
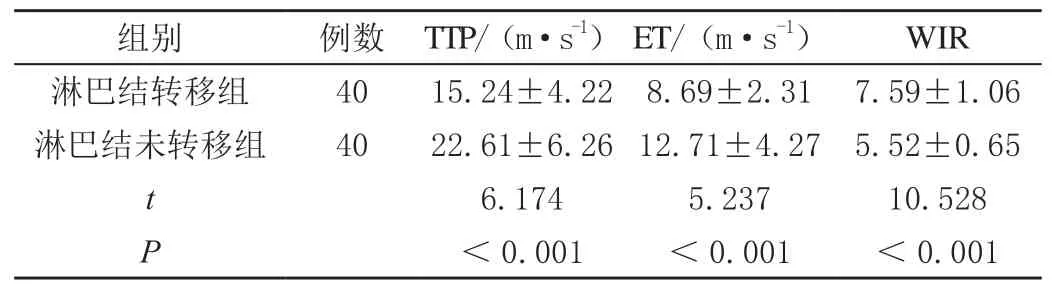
表1 两组超声参数结果比较(± s)
?
2.2 以病理检查作为“金标准”计算超声造影参数的诊断效能
“金标准”结果显示40例患者存在淋巴结转移情况,其余40例无转移;超声造影参数中33例为转移,47例未转移;超声造影参数对诊断患者淋巴结是否存在转移的灵敏度为75.00%(30/40),特异度为92.50%(37/40),阳性预测值为90.91%(30/33),见表2。

表2 超声造影参数诊断结果 单位:例
2.3 术前NLR值
术前淋巴结转移组患者NLR值明显高于淋巴未转移组(P<0.05),见表3。
表3 两组患者的术前NLR值比较(± s)

表3 两组患者的术前NLR值比较(± s)
?
2.4 超声造影参数与术前NLR值诊断的ROC曲线
超声造影参数与术前NLR值联合诊断ROC曲线下面积为0.941,灵敏度为89.70%,特异度为85.70%,其区域面积、灵敏度及特异度均大于TTP、ET、WIR及术前NLR值的单项指标诊断的ROC曲线的相应值,见表4、图1。
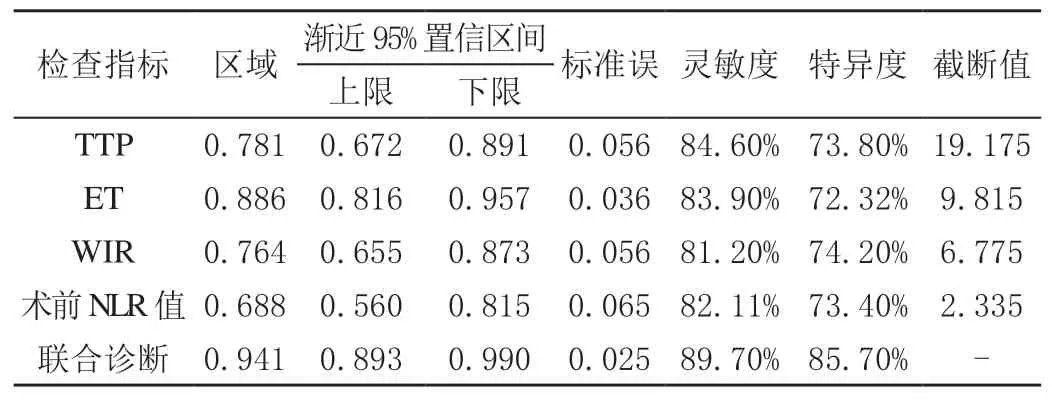
表4 超声造影参数与术前NLR值诊断淋巴转移的ROC曲线

图1 超声造影参数与术前NLR值诊断的ROC曲线
3 讨论
胃癌是否存在淋巴结转移,可以为患者选择合理有效的治疗方式提供有力的根据。因此,判定胃癌患者是否存在淋巴结转移是非常重要的[7-8]。目前,临床上常用的评估淋巴结转移的方式是超声造影相关的参数,超声造影参数可用于判定淋巴结是否存在转移、淋巴结大小及其特征,然而较小的淋巴结也会发生转移情况,而超声无法准确判断其是否转移,故单一的超声参数结果易造成误诊[9-11]。有研究结果指出体内中性粒细胞浓度的增加与胃癌患者生存的时间呈高度负相关[12-13]。由于肿瘤机体中性粒细胞数量受癌细胞生长节律性变化的调控,肿瘤患者的淋巴细胞数目会增加,且中性粒细胞数量的波动可能与肿瘤淋巴细胞数变化一致[14]。外周血中性粒细胞和淋巴细胞绝对值的比值(NLR),可以相对较为准确地反映出机体当前的自身免疫防御系统是否正常,还可能推测恶性肿瘤疾病程度以及肿瘤预后[15]。因此,采取超声造影参数与术前NLR值的方法联合可用于评估胃癌患者淋巴结转移情况。
本次研究结果显示,淋巴结转移组TTP值、ET值低于未转移组,WIR值高于未转移组(P<0.05);超声造影参数对诊断患者淋巴结是否存在转移的灵敏度为75.00%,特异度为92.50%,阳性预测值为90.91%,说明淋巴结转移组患者的超声造影参数与未转移组的参数差异较大,超声造影参数具有较高的特异度和阳性预测值。一般患者癌组织器官中淋巴结血液供应较少,但当患者出现急性淋巴结血管转移时,淋巴组织的血液供应会变得丰富[16]。因此,利用超声造影相关参数可判定该患者是否出现颈淋巴结转移。术前淋巴结转移组患者NLR值明显高于淋巴未转移组(P<0.05),说明淋巴结转移组患者的术前NLR值与未转移组的参数差异较大,NLR值可用以预测胃癌患者是否存在淋巴结转移。经分析超声造影参数与术前NLR值联合诊断ROC曲线下面积为0.941,灵敏度为89.70%,特异度为85.70%,其区域面积、灵敏度及特异度均大于TTP、ET、WIR及术前NLR值ROC曲线的相应值,说明联合检查对于胃癌是否存在淋巴结转移具有较好的诊断价值。超声造影通过利用其中的微血管气泡在肿瘤血液微循环中产生超声信号,能够连续动态定量观察到病灶淋巴结管内微血管密度状况及周边肿瘤血流灌注与分布情况,在快速定量观察早期恶性肿瘤淋巴结上皮内浸润转移中有独特的明显优势,但由于胃肠道肿瘤超声造影参数可能会受到肿瘤空间分辨率、胃肠道气体等的多重因素的影响,使其诊断灵敏度下降。在癌症患者中,NLR值的动态平衡被打破,使得淋巴结转移患者的术前NLR值升高,NLR值可以客观反映胃炎症与免疫反应间的关系,且其数据准确,弥补了超声造影参数难度较大、诊断灵敏度较低的缺陷,因此联合诊断效果更好。
综上所述,超声造影参数联合术前NLR值对胃癌患者淋巴结转移具有较高的诊断价值,可作为术前淋巴结的转移预测诊断指标。
