超声和乳腺X射线摄影在乳腺微小癌的诊断价值及准确率分析
2023-03-02刘友友聂存伟通信作者
王 冠,刘友友,聂存伟,董 凯,孙 伟(通信作者)
(滕州市中心人民医院影像中心 山东 滕州 277500)
乳腺微小癌是指直径<1.0 cm的浸润癌或原位癌,此类型癌症病灶较为隐匿,通常与乳腺纤维瘤、乳腺增生结节等良性肿物共存,且良恶性病灶间有声像图重叠现象存在,造成术前有较低的诊断率,极易引发误诊[1]。针对此类病症,临床中较为常用的诊断方式有超声、钼靶、磁共振等,虽均具有较为广泛的应用,但其对应诊断效果各有优势[2-3]。乳腺超声诊断方式所得分辨率结果较佳,具有较强的穿透力,常用于鉴别患者的乳腺及其周围组织。而乳腺X射线摄影可对患者的病灶类型、边缘及大小等进行全面观察,能够更好地显示患者的乳腺特征[4]。在对乳腺微小癌进行诊断时,通常需要借助影像学技术展开,乳腺超声和乳腺X射线摄影是临床中较为常见的诊断方式,均具有较为广泛的应用,但是对应诊断效果存在一定差异。基于此,为进一步探究两者的临床诊断准确率及应用价值,本文选取2019年3月—2022 年9月滕州市中心人民医院收治的疑似病发乳腺微小癌患者90 例为研究对象,报道如下。
1 资料与方法
1.1 一般资料
选取2019年3月—2022年9月滕州市中心人民医院收治的疑似病发乳腺微小癌患者90例。年龄25~62 岁,平均年龄(48.50±3.20)岁。病程1个月~2年,平均病程(1.10±0.10)年。生育情况:未生育39例,已生育51例(初产20例,经产31例)。病理类型为腺癌25例、浸润性导管癌35例和乳头状导管癌28例。病灶位置:左侧49例、右侧41例。纳入标准:①临床资料完整;②患者及家属均知情并签署知情同意书;③未同时合并其他癌症;④符合乳腺超声和乳腺X射线摄影诊断条件。排除标准:①合并有精神疾病者,无法进行正常沟通交流;②伴有重要脏器功能病变者;③正处于怀孕期或哺乳期的患者;④先天心脏疾病患者。
1.2 方法
入选患者分别接受乳腺超声和乳腺X射线摄影诊断,相关操作如下:
乳腺超声诊断:所用仪器为Toshiba SSA-790A超声诊断仪,为12-5线阵探头,仪器探头频率指标设置为(7.5~12)MHz。嘱咐患者保持仰卧位,上举双臂,暴露乳腺,以其乳头为中心,探测头用耦合剂涂抹,就此展开对4个象限的放射状、多切面序贯扫查。再对患者进行二维超声检查,密切观察患者病灶大小、形态及内部回声等。并通过彩色多普勒超声仪器对患者的内部血流情况进行观察。
乳腺X射线摄影诊断:HAWK-2MSDR型数学高频乳腺医用诊断X射线机为诊断所用仪器,协助患者站立、调整和检查仪器后,检查乳腺部位,对可疑处加压,指导以头尾位与内外斜位方式状态进行检查,必要的时候通过局部加压的方式进行摄影放大。对患者的乳腺病灶大小、类型及皮肤乳头乳晕的改变情况、钙化情况等进行观察分析。
联合诊断:完成乳腺超声诊断后立即对患者进行乳腺X射线摄影诊断,对两者的结果综合分析,判定病灶情况并记录。
上述诊断均完成后,由我院具有较高资历的3名专业影像医师对所得结果进行检查核对,若对所得结果存在意见分歧,则应进一步协商探讨,直至最终所得结果一致,以确保检查结果的准确性。
病理诊断:经穿刺和活检展开。穿刺:平卧,双手上举,完全暴露乳腺与包块处,精准定位包块。在定位时,先于工作站显示屏对标准斜位和头尾位读片,对要定位切除的病变确定。患者站立,促使病变侧乳房在正常摄片处。将常规压迫板调整为二维定位刻度压迫板,将病变部位尽量置于二维定位刻度压迫板开窗口中央处,行侧位投照,曝光后不抬压迫板。将数据向工作站转输,确定显示器上病变在前后、左右轴的交叉位置。经二维定位刻度压迫板十字定位器,确定皮肤上病灶位置,标记进针点。消毒皮肤,局麻下,将注射器在肿块垂直刺入,于负压状态下,抽出具代表性的细胞组织。病理活检为切除乳房淋巴结,标志物,石蜡包埋,HE染色,掌握病理状况。
1.3 观察指标
①观察不同诊断方式检测结果;②诊断效能:以病理检查结果为金标准,分析乳腺超声和乳腺X射线摄影诊断效能,指标包括诊断准确度、灵敏度、特异度、阳性预测值及阴性预测值。
1.4 统计学方法
采用SPSS 26.0统计软件分析数据。符合正态分布的计量资料以均数±标准差(± s)表示,采用t检验;计数资料以率[n(%)]表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 不同诊断方式检测结果
90例疑似患者手术病理检查显示共计有88例患者确诊为乳腺微小癌,乳腺增生2例。经乳腺超声诊断85 例乳腺微小癌(真阳85,假阳0),乳腺X射线摄影诊断80例乳腺微小癌(真阳79,假阳1);联合诊断87例乳腺微小癌(真阳87,假阳0)。见表1~表3。
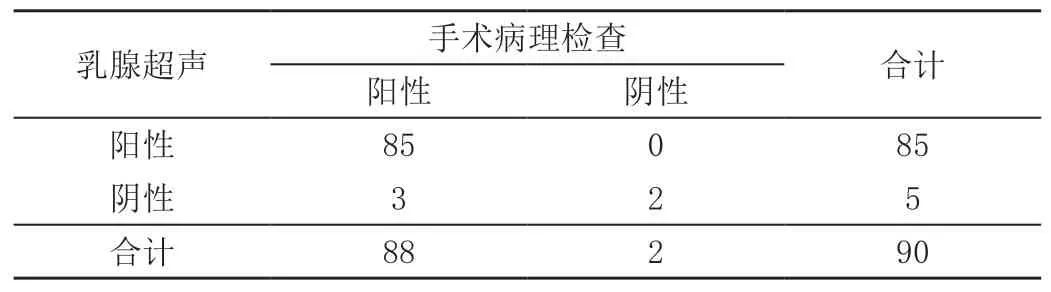
表1 乳腺超声诊断结果 单位:例

表2 乳腺X射线摄影诊断结果 单位:例

表3 联合诊断 单位:例
2.2 乳腺超声和乳腺X射线摄影以及联合诊断效能对比
乳腺超声及乳腺X射线摄影联合诊断的准确度98.89%、灵敏度98.86%明显高于单一乳腺超声的96.67%、96.59%及乳腺X射线摄影的88.89%、89.77%,差异有统计学意义(P<0.05),三者特异度、阳性预测值、阴性预测值差异不显著(P>0.05)。见表4。

表4 乳腺超声和乳腺X射线摄影以及两者联合诊断效能对比[n/m(%)]
3 讨论
乳腺癌属于女性中较为常见的恶性肿瘤,具有较高的发病率和病死率,近年来,其发病率还呈现出不断上升趋势[5]。而乳腺微小癌属于一种比较特殊的乳腺癌病理类型,即浸润性乳腺癌,其病灶较为细小,直径小于1 cm。从临床治疗情况来看,乳腺微小癌经有效干预后能够获得较好的治疗效果,若浸润癌直径小于1 cm,淋巴结未出现转移情况,对其实施改良根治术后,大多数肿瘤都可消除,由此可以看到在临床上对乳腺微小癌进行早期诊断的重要意义。但由于此类癌症的病灶较为微小,病发初期基本不会有较明显的相关症状,加上该疾病的病灶较为隐匿,部分人员发病时可能伴有乳腺纤维瘤或乳腺增生结节等肿物,导致肿物与乳腺微小癌具有重叠范围,不易被及时察觉,且增大了临床诊断难度。临床诊断过程中容易出现漏诊或误诊情况,及早对患者进行精准高效的诊断及治疗干预尤为重要。目前,针对乳腺微小癌的临床诊断,乳腺超声和乳腺X射线摄影属于比较常见的诊断方式,均具有一定的诊断价值,但也存在一定的差异性。利用乳腺超声进行检查时,可发现乳腺微小癌患者主要以低回声为主,呈现多种形态,病灶纵横比大多在1以下,出现均匀的情况,某些病例可能出现钙化情况;在乳腺X射线摄影检查结果中,大部分可出现高密度,存在不光整的边缘,钙化较为常见[6]。
乳腺超声属于一种无创检查方式,操作简单且不具有创伤性,其主要是通过不同组织声阻抗的差异进行成像处理。而乳腺X射线摄影主要是依据不同密度组织对X线具有不同程度的吸收衰竭原理进行成像处理。两者具有不同成像原理,因此,对应的影像学特征表现也有着较大差异[7-8]。乳腺微小癌的密度可出现差异,导致高密度肿块缺乏均匀性,所以利用乳腺X射线摄影检查时,最为直接的一个征象为不规则状的肿块影以及钙化。在临床实际应用的过程中,关于钙化的作用以及特点还未明确,一般来说,经乳腺X射线摄影检查时,在1 cm2中存在5枚钙化点时可将其认定为成簇,若在该范围内出现20枚钙化点,且缺乏均匀性,该情况对乳腺癌的诊断具有较高价值。在乳腺癌的诊断中利用钼靶X线方法时,最终所获得的结果可具有较高的整体摄影感,但无法显示致密腺体组织所掩盖的病灶,导致实际结果的漏诊情况较多。乳腺超声与乳腺X射线摄影进行联合使用,两者之间能够相互弥补,对病灶处实施多方位扫查。本文结果显示:两者联合诊断所得诊断准确率、灵敏度显著高于单一检测,究其原因可能在于乳腺超声在进行微细钙化灶成像的时候基本只能表现出点状的强回声,而较难对具有较高密度的管壁及小钙化病灶进行准确鉴定,因此存在一定的误诊情况。而乳腺X射线摄影诊断方式则可以有效实现对患者病灶边缘、形态、大小及类型等情况的整体性观察,可将诊断过程中的漏诊情况降至最低,并且能够较好地显示患者的乳腺癌具体特征[9]。但是,此方式存在一个较大的缺点,即对病灶内部结构特点的显示结果并不十分理想,并且在检查过程中,还可能出现部分病灶被周围组织掩盖的情况,尤其是乳腺相对较密的患者,更易出现漏诊情况。因此,在临床中,将两种诊断方式进行联合使用,能够综合两种检查的优势,具有较高的互补作用,在致密腺体内微钙化的情况下,钼靶能够对其进行检测,加上超声的应用,能够检测到肿块的具体情况,一定程度上可以有效提高临床诊断准确率[10]。
综上所述,针对乳腺微小癌,乳腺超声和乳腺X射线摄影均具有一定的诊断价值,将二者联合使用能够更好地提高临床诊断准确率,对后续相关诊疗具有重要参考价值。
