口腔矫治器治疗阻塞性睡眠呼吸暂停与失眠共病的疗效
2023-02-17钟榕槟饶明聪黄敏方
钟榕槟 饶明聪 黄敏方
1广西壮族自治区人民医院口腔正畸科,广西医学科学院(南宁 530000);2右江民族医学院(广西百色 533000)
阻塞性睡眠呼吸暂停(obstructive sleep apnea,OSA)与失眠是人群中发病率较高的两种疾病[1],当两者在同一患者中出现,会演变成一种新的临床综合征——阻塞性睡眠呼吸暂停与失眠共病[2](comorbid insomnia and sleep apnea,COMISA)。一般认为[3],COMISA 具有自身发病特点,伴有失眠症状(常呈唤醒及重新入睡困难状态)、日间功能障碍,反复睡眠打鼾、睡眠憋醒、晨起头痛或心血管系统病史等特点,可能不具有OSA 患者的补偿性多睡甚至嗜睡,当患者具有主诉,多导睡眠图(polysomnography,PSG)检查入睡潜伏期>30 min,整夜觉醒次数≥2次,总睡眠时间通常少于6.5 h,呼吸暂停指数> 5 次/h,夜间最低血氧饱和度< 90%时,常可以确诊。
COMISA 在人群中普遍存在,约30%~50%的OSA 患者具有失眠症状,约30%~40%失眠患者同时患有OSA[4-5]。如何有效治疗COMISA,提高患者的睡眠质量,成为当今研究的热点,目前治疗COMISA的疗效偏重于呼吸暂停或失眠其中一种,很少研究报道有疗法均在两者中取得较好的疗效[6-8]。
口腔矫治器(oral appliance,OA)作为单纯鼾症,轻、中度或不愿意、不耐受持续气道正压通气(CPAP)治疗的重度OSA 患者的有效治疗方式[9],其治疗机制是戴入OA 后增大及稳定口、腭咽区的上气道,使呼吸顺畅[10]。已有病例报道[11]上气道扩大后可同时治疗轻度OSA 及慢性失眠,也有研究[12]提及个别COMISA 患者经OA 治疗后睡眠获得改善,故推测戴用能使上气道打开或稳定的OA疗法可能能有效治疗COMISA。
本研究拟加大样本量探讨COMISA 患者经OA治疗后PSG 检查睡眠、呼吸参数的变化,并与治疗前主诉睡眠好的、文献报道[13-14]与正常人睡眠结构相似的单纯鼾症患者进行比较,了解OA 治疗COMISA 患者的疗效。
1 资料与方法
1.1 一般资料 选取2013年4月至2019年8月到广西壮族自治区人民医院口腔正畸科就诊的14 例COMISA 患者为共病组,17 例单纯鼾症患者为对照组,两组的一般情况见表1。本研究获得医院伦理委员会批准。
表1 两组一般资料比较Tab.1 Comparison of general data between two groups ±s
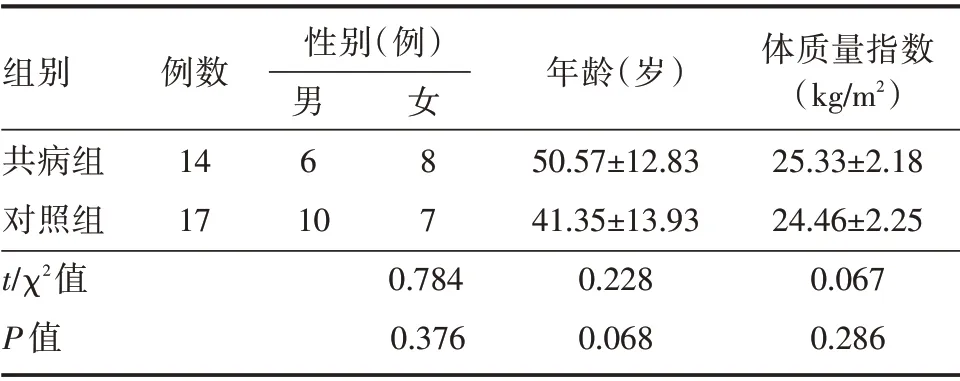
表1 两组一般资料比较Tab.1 Comparison of general data between two groups ±s
组别共病组对照组t/χ2值P 值例数14 17性别(例)男 6 10女 8 7 0.784 0.376年龄(岁)50.57±12.83 41.35±13.93 0.228 0.068体质量指数(kg/m2)25.33±2.18 24.46±2.25 0.067 0.286
1.2 纳入及排除标准
1.2.1 共病组纳入标准 (1)18 岁或18 岁以上成年人;(2)具有反复睡眠打鼾、憋醒、脾气性格改变等一种或多种症状,但不具有OSA 患者补偿性多睡或嗜睡;(3)主诉入睡困难、睡眠维持困难,夜间觉醒次数多、早醒、睡眠质量下降和总睡眠时间减少,伴日间功能障碍;(4)治疗前行PSG 检查呼吸暂停低通气指数(AHI)≥5 次/h,最低血氧饱和度(LSpO2)<90%,睡眠潜伏期(SL)>30 min,整夜觉醒次数≥2 次,总睡眠时间(TST)通常少于6.5 h;(5)均未接受过其他治疗方式,未使用失眠药物或使用失眠药物无效后停用6 个月以上,适合并愿意选择OA 治疗;(6)每周坚持使用OA 至少5 晚,每晚戴用时间> 5 h;(7)戴用OA 正常入睡1 个月后,能按时复诊并戴用OA 行夜间睡眠PSG 复查。
1.2.2 对照组纳入标准 (1)18 岁以上的成年人,能遵守医嘱,身体健康,未患有急、慢性影响睡眠的疾病;(2)诉PSG 检查时睡眠好,无睡眠片段化,AHI < 5 次/h;(3)未患有严重的全身性系统性疾病,如高血压、糖尿病、心脏病等。
1.2.3 两组的排除标准 (1)不遵从医嘱者;(2)严重牙周炎,牙槽骨吸收超过根长的2/3 者,或余牙少于9 颗者;(3)严重的颞下颌关节(temporomandibular joint,TMJ)功能紊乱,如开闭口疼痛、TMJ 易脱位或半脱位,X 线或CBCT 影像有明显低密度影等。
1.3 治疗方法 COMISA 患者于口腔正畸科行常规口腔检查、全颌曲面断层片、头颅定位侧位片、双侧TMJ 薛氏位X 片检查未发现明显异常后取双颌模型及重建合蜡,戴蜡摄头颅定位侧位片及双侧TMJ 薛氏位X 片,显示上气道较未戴前扩大或顺畅,双侧TMJ 髁状突前移距离一致,且前移后位于关节结节下后方或下方后,选用该蜡制作单一体软硬塑或硬塑的下颌前移口腔矫治器(图1)。嘱患者睡眠时戴用。共病组患者正常戴用OA 1 个月后复诊,询问其主诉改变情况,检查咬合变化,常规戴用OA 行夜间PSG 复查,复查环境及机型与治疗前相同。
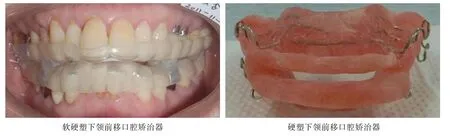
图1 不同种类的下颌前移口腔矫治器Fig.1 Different type of mandibular advancement oral appliance
1.4 PSG 观察指标 选用冰岛的邦德安百公司生产的、型号为Embla S 7000 的多导睡眠分析仪,或澳大利亚的Compumedics 有限公司生产的E系列多导睡眠脑电记录仪进行夜间PSG 检查。监测指标:(1)9 项睡眠参数:睡眠潜伏期(sleep latency,SL)、快速眼球运动(rapid eye movement,REM)睡眠潜伏期(REM lantency,RL)、总睡眠时间(total sleep time,TST)、睡眠效率(sleep efficiency,SE)、睡眠时觉醒指数(arousal index,ArI)、睡眠分期中的REM、N1、N2、N3 占有效睡眠的百分比(REM、N1、N2、N3);(2)6 项呼吸参数:呼吸暂停指数(apnea index,AI)、低通气指数(hypopnea index,HI)、呼吸暂停低通气指数(AHI)、平均血氧饱和度(average arterial oxygen saturation,ASpO2)、最低血氧饱和度(LSpO2)、最长呼吸暂停时间。
1.5 统计学方法 应用SPSS 17.0 统计学软件分析数据。采用Kolmogorov-Smimov 检验对数据进行正态分布检验,计量资料用()表示,组内治疗前后采用配对样本t检验,组间采用两独立样本t检验,计数资料采用χ2检验,P <0.05 为差异有统计学意义。
2 结果
2.1 主诉变化 14 例COMISA 患者自述均能坚持戴用OA 治疗,戴用OA 治疗后,鼾声变小甚至消失,夜间睡眠憋醒次数明显减少,睡眠变好,总睡眠时间延长,白天疲劳、情绪低落或易激惹,记忆力减退等症状缓解,精神状态好。
2.2 COMISA 患者OA 治疗前、后睡眠、呼吸参数的变化 治疗后患者睡眠参数中的SL、ArI 减少(P< 0.05),TST、SE、N3 显著增加(P< 0.05),呼吸参数中的AI、AHI、最长呼吸暂停时间均明显降低(P< 0.05),LSpO2增加(P< 0.05),HI、ASpO2、RL、睡眠分期中REM、N1、N2 百分比差异无统计学意义(P>0.05)。见表2。

表2 COMISA 治疗前、后及分别与单纯鼾症患者治疗前睡眠、呼吸参数比较Tab.2 Comparison of sleep and respiratory parameters between COMISA and primary snoring group before and after treatment x±s
2.3 COMISA 患者治疗前、后与单纯鼾症患者治疗前睡眠、呼吸参数比较 COMISA 患者治疗前的SL、ArI、N1、AI、HI、AHI、最长呼吸暂停指数较对照组大,TST、SE、N2、LSpO2较对照组小(P< 0.05)。RL、REM、N3差异无统计学意义(P >0.05)。COMISA患者治疗后的RL、ArI、HI、AHI 较对照组大,TST、SE 较对照组小(P< 0.05)。最长呼吸暂停时间、SL、LSpO2及REM、N1、N2、N3 百分比差异无统计学意义(P>0.05)。提示OA 治疗后有些呼吸睡眠参数仍未达正常范围,但睡眠潜伏期及各睡眠分期占比与单纯鼾症组无差异,说明睡眠结构趋于正常了。见表2。
3 讨论
目前COMISA 的常用治疗方法有CPAP、失眠认知行为疗法(cognitive behavioral therapy for insomnia,CBT-I)、药物及理疗等,疗效各有优点与不足。CPAP 治疗COMISA 可有效改善失眠及OSA 症状,提高患者的生存质量[8]。但COMISA 患者会因失眠的存在降低对CPAP 的依从性,若合并焦虑、恐惧、抑郁等精神障碍,依从性更低[15]。临床上使用CPAP 时,可能出现的面部压力过大、口腔干燥、鼻塞、噪音的因素会被认为是OSA 患者中失眠患病率增加的潜在因素。CBT-I 是一种有效治疗失眠且持久的非药物疗法[16],COMISA 患者在治疗期间及治疗后,失眠症状明显好转,日间功能明显改善[17]。抑郁、焦虑、压力症状的严重程度也不会影响CBT-I 的治疗效果,反而经过治疗后,这些症状获得明显改善[18]。CPAP 联合CBT-I 治疗,疗效优于CBT-I 或CPAP 单独治疗,但不能改善患者对CPAP 的依从性[19-20],与此同时,CBT-I 是否可改善OSA 的睡眠呼吸暂停及夜间低氧血症仍需进一步研究。药物、理疗治疗失眠也有效果,但因药物治疗失眠具有夜间精神错乱、反弹性失眠、耐药性及依赖性等严重的副作用,只有在使用CBT-I 治疗无效后,临床上才考虑药物治疗失眠作为替代方案[3,21]。药物及理疗对OSA 是否有效也缺乏充足的临床数据支持。故这些常用的治疗方法都是偏重于对OSA或失眠的单独治疗,未能达到二者的同步良好治疗。OA 治疗OSA 疗效较好,已有病例报道对治疗COMISA 有效,故本研究拟探究OA 治疗COMISA 的具体疗效,希冀能为临床治疗COMISA提供更为全面有效的疗法。
本研究发现,COMISA 患者OA 治疗后,主观症状明显改善,SL、ArI 减少,TST、SE 及N3 显著增加,HI、AHI、LSpO2及最长呼吸暂停时间均显著降低,说明该疗法可使患者的失眠及OSA 症状同时减轻,对两者均有治疗作用。与对照组比较,治疗前COMISA 患者的SL、ArI、N1、AI、HI、AHI、最长呼吸暂停时间较对照组大,提示COMISA 患者既有失眠症状,也有OSA 症状。治疗后COMISA 患者的RL、ArI、HI、AHI 仍较对照组高,TST、SE 仍较对照组小,但最长呼吸暂停时间、SL、睡眠分期中的REM 期、N1 期、N2 期、N3 期百分比差异无统计学意义(P>0.05)。提示OA 短期治疗后有些睡眠及呼吸参数仍未达正常范围内,但SL 及各睡眠分期占比与单纯鼾症组无差异,睡眠结构达到正常。
OA 治疗OSA 的疗效已被公认,该疗法亦能改善OSA 患者的睡眠质量[22]。研究发现[23],OA 治疗OSA 患者,呼吸参数得到改善,N3 期比例较治疗前略有增加,睡眠质量提高,患者的专注度、记忆力改善,患焦虑症、抑郁症的风险降低,戴用OA 行PSG 复查显示SE 提高,睡眠结构改变,这些均与本研究结果相符。目前关于OA 治疗COMISA 引起睡眠的变化报道不多。
针对COMISA 可能存在的发病机制[3],OA 治疗机制可考虑为:(1)OSA 是导致失眠出现的原因。OA 稳定或扩大上气道,呼吸运动平稳,睡眠变浅及片段化减少,使睡眠趋于正常,进而改善COMISA 中的失眠症状。(2)下丘脑-垂体-肾上腺轴(HPA 轴)过度激活,血浆皮质醇浓度过高可能是介导COMISA 的机制。HPA 轴是调节人体内分泌功能的重要介质,其控制皮质醇的分泌具有生物节律性,皮质醇可维持血压稳定和控制发炎,满足人体的正常生理活动,其浓度过高可使人体新陈代谢异常,出现血糖升高,体重上升,极度疲劳、失眠等。OA 治疗OSA 有效,呼吸暂停、缺氧而导致的失眠获得改善,患者睡眠趋于正常,睡眠生物节律性亦趋于正常,HPA 轴控制皮质醇的分泌趋于正常,使皮质醇因睡眠生物节律破坏分泌过高导致失眠发生的因素去除,睡眠质量变好。(3)COMISA 患者有失眠症状,失眠患者常会伴有焦虑、恐惧及抑郁等,OA 可减轻OSA 的症状,如反复睡眠憋醒、晨起头痛、间断性呼噜扰邻等,从而减轻患者的心理负担,减少潜在的焦虑、恐惧及抑郁的发生,这些改善的心理状态可使患者产生心理依赖,从而减轻疾病的心理压力,有利于良好睡眠。
综上所述,OA 治疗COMISA 是有效的,其使COMISA 患者的失眠与OSA 症状均获得明显改善,睡眠结构也转为正常,是治疗COMISA 的一种新的有效的方法。继续增加样本量,进行短、长期疗效的比较及OA 与CPAP、CBT-I 及药物等联合使用疗效探究,是未来研究的又一方向。
