对不同形态退变性颈椎后凸寰枢椎影像学参数的比较
2023-01-10肖博威刘宝戈戎天华张健豪吴炳轩桑大成
肖博威 刘宝戈 戎天华 张健豪 吴炳轩 桑大成
颈椎的形态和运动功能由上颈椎(C0~C2)和下颈椎(C3~C7)共同维持,二者相互协调,彼此适应对方的病理生理改变,以更好地完成人体生理功能。探究上、下颈椎的相互关系,尤其是一方变化导致另一方的代偿改变,有助于我们更好地理解颈部的结构与运动。颈椎退变性疾病常导致退变性颈椎后凸,从而引发颈部组织结构的改变[1-3]。颈椎后凸依照颈椎形态可分为颈椎整体后凸(“C”型后凸)和颈椎节段后凸,后者又可分为“R”型后凸和“S”型后凸[4]。不同形态颈椎后凸患者的不同节段颈椎活动度存在差异。Ruangchainikom等[5]发现,“R”型后凸患者C3-4节段活动度大于“C”型后凸,C5-6节段活动度大于“S”型后凸。不同形态颈椎后凸具有不同特点,可能对颈椎形态与功能造成不同影响,且下颈椎的不同形态变化可能导致寰枢椎发生相应的代偿改变。在临床工作中可见,寰枢椎失稳或脱位常发生在颈椎后凸矫形术后。明确颈椎后凸或矫形术后寰枢椎的特点,对患者的诊疗具有重要指导作用。黄季晨等[6]在强直性脊柱炎患者中发现颈椎后凸可致寰枢椎受力异常,这可能是引起上颈椎失稳和脱位的重要原因。另外,有研究者发现颈椎前路手术后患者寰枕关节(C0-1)活动度增大[7]。Dohzono 等[8]提出颈椎活动度增大会引起关节机械应力增加。活动度增大可能造成寰枢椎失稳或脱位风险增加。目前针对不同形态颈椎后凸展开讨论的研究仍较少[9]。本研究通过对颈椎后凸患者术前及术后寰枢椎的差异进行分析,探究不同形态颈椎后凸对上颈椎造成的影响,以期提示临床医生关注不同形态颈椎后凸的不同特点,并根据其特点制定诊疗方案。
资料与方法
一、资料
1.病例纳入及排除标准:(1)病例纳入标准:①诊断为神经根型、脊髓型或混合型颈椎病;②接受三节段颈前路减压融合术(anterior cervical decompression and fusion,ACDF)手术(神经根型患者经正规保守治疗3个月无效)。(2)病例排除标准:①存在寰枢椎畸形或脱位,颈椎失稳症,颈部外伤、炎症、肿瘤和结核,脊柱整体失平衡,脑部及脊柱手术史;②存在结缔组织疾病(如类风湿关节炎和强直性脊柱炎等)、全身性神经肌肉系统疾病等病史;③妊娠妇女;④年龄<40岁[10];⑤随访时间不满1年或随访资料不完整。
2.一般临床资料:对2018年12月至2020年12月首都医科大学附属北京天坛医院骨科行三节段ACDF治疗的颈椎病患者96例的临床资料进行回顾性分析。其中男53例,女43例;年龄(56.7±8.5)(41~79)岁。全部患者包括神经根型36例、脊髓型38例和混合型22例。依据颈椎标准侧位X线检查结果将患者分为3组:无颈椎节段后凸且C2-7整体前凸角度>4°者入退变性颈椎整体前凸组(简称为整体前凸组),共50例,其中C3-4、C4-5和C5-6 32例,C4-5、C5-6和C6-7 18例;颈椎节段后凸角度>4°者入退变性颈椎节段后凸组(简称为节段后凸组),包含“S”型和“R”型节段后凸,其中“S”型为头端前凸尾端后凸形态,“R”型为头端后凸尾端前凸形态,共24例,其中C3-4、C4-5和C5-6 14例,C4-5、C5-6和C6-7 10例;“C”型后凸即颈椎C2-7整体后凸角度>4°者入退变性颈椎整体后凸组(简称为整体后凸组),共22例,其中C3-4、C4-5和C5-6 9例,C4-5、C5-6和C6-7 13例。见图1。共植入自锁式椎间融合器288枚。3组患者性别、年龄、手术节段和内固定方式等基线资料及病史资料差异均无统计学意义(均P>0.05)(表1)。整体后凸组患者NDI评分较其余两组更高,功能障碍程度更重,差异有统计学意义(P<0.05)(表2)。本研究组患者手术均由同一高年资医生及其团队完成。本研究通过了院内医学伦理委员会批准(IRB:#KY2020-073-02)。
二、方法
1.手术:全部患者行ACDF手术。采用零切迹自锁融合器(LDR Medical Company,法国)或钛板联合椎间融合器(Solis,Stryker Corporation,美国)内固定系统。对术前证实僵硬性颈椎后凸或终板严重退变的患者,优先选择钛板联合椎间融合器内固定系统,以加强后凸矫形及维持能力,降低融合器下沉风险。
采用全身麻醉;患者取仰卧位并固定于颈部略后仰位。选择右侧颈部横行切口,钝性分离显露病变椎体及椎间隙。显微镜下充分减压,选择合适高度和大小的内固定物。术毕留置引流管1根。逐层关闭切口,敷料覆盖。佩戴颈托。
2.术后处理:患者返回病房接受抗炎、脱水和营养神经等治疗。术后第2天佩戴颈托下地活动。术后4 d 内,引流量<5 ml/d时拔除引流管。颈托固定4~6周。
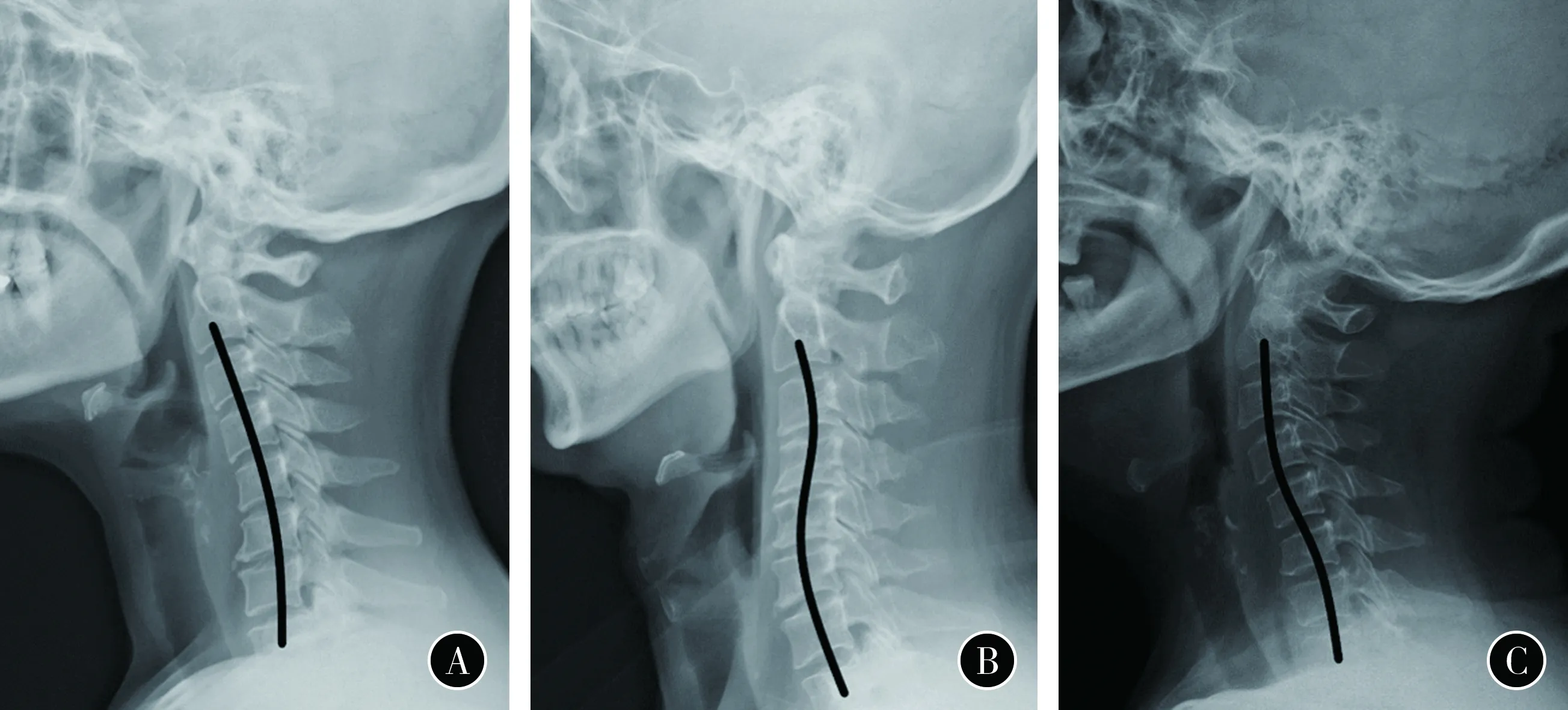
图1 颈椎后凸形态分型 A “C”型后凸,即颈椎整体后凸 B “R”型后凸,表现为头端后凸和尾端前凸的颈椎节段后凸 C “S”型后凸,表现为头端前凸和尾端后凸的节段性后凸
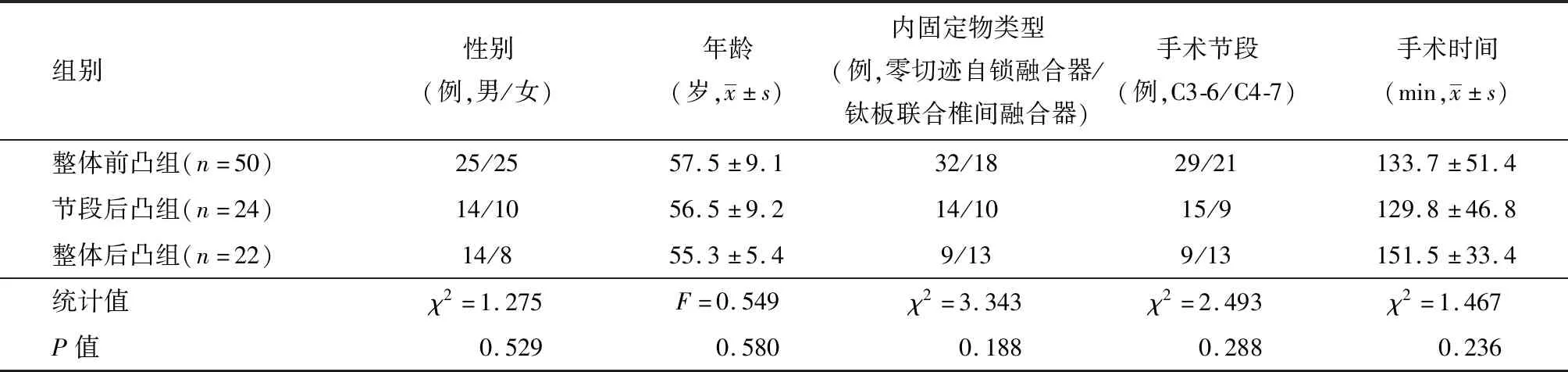
表1 3组患者一般临床资料和手术资料的比较
表2 3组患者术前与术后患肢功能评分和疼痛程度的比较
3.并发症:全部患者术后未出现伤口感染、脑脊液漏、气管和食管损伤以及声音嘶哑等喉返神经损伤并发症。6例患者在术后第2天自诉吞咽疼痛,完善检查后无特殊,给予雾化吸入等对症治疗,症状均逐渐缓解,术后1周吞咽功能恢复正常。随访中未见融合器出现移位、松动和断裂等情况。
4.随访:全部患者均获得至少1年随访。术后1年行颈椎标准侧位、过屈过伸位数字化X线检查。
5.X线像的摄取:摄取标准侧位像时,患者取标准直立体位,双肩下垂,听鼻线垂直于成像板,左侧身体靠近成像板,入射点位于C4椎体水平,X射线管球与胶片距离150 cm。摄取过屈过伸侧位像时要求患者尽量前屈和后伸颈部。X线检查均采用同一台Kodak Direct View DR 9500设备(柯尼卡公司,日本)完成。
6.参数的测量:将影像资料导入Mimics 19.0软件(Materialise公司,比利时)进行处理。由2名脊柱外科医生分别测量,前凸取正值,后凸取负值,将平均值记为结果。(1)使用Cobb角颈椎曲度测量法测量颈椎矢状位参数[11](图2)。①C0-1曲度,为硬腭至枕骨最下缘连线(McGregor线)与寰椎前、后弓最下缘连线相交的锐角;②寰枢关节(C1-2)曲度,为寰椎前、后弓最下缘连线与C2下终板线相交的锐角;③上颈椎(C0-2)曲度,为McGregor线与C2下终板线相交的锐角;④下颈椎(C2-7)曲度,为C2下终板线与C7下终板线相交的锐角;⑤C2倾斜角,为C2下终板线与水平线相交的锐角。(2)使用Cobb角测量法测量颈椎矢状位活动度[12-13]。参照Penning[14]设计的测量法,利用Mimics 19.0软件配比功能自动叠加2张过屈过伸位像,以减少人工操作误差(图3)。
7.效果评价:通过术后过屈过伸位X线像测量椎间融合节段棘突间距离,融合器与终板间无间隙并有连续骨小梁通过,并且棘突间距离≤3 mm为椎间融合。采用日本骨科协会(Japanese Orthopaedic Association,JOA)评分和颈椎功能障碍指数(neck disability index,NDI)对患肢功能进行评价;采用疼痛视觉模拟评分(visual analogue scale,VAS)对患者疼痛程度进行评价。
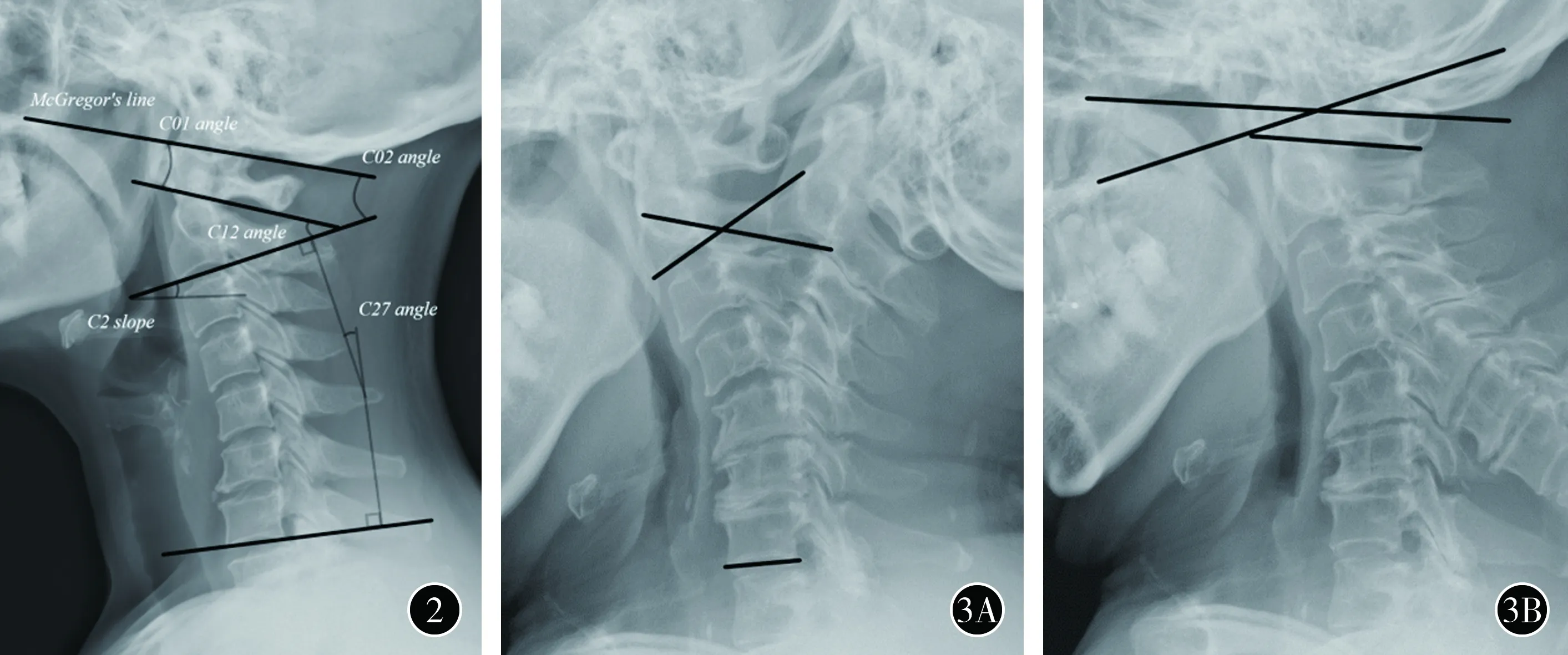
图2 颈椎矢状位参数测量方法。 McGregor's line, 为McGregor线,即硬腭至枕骨最下缘连线; C01 angle,为寰枕关节曲度,即McGregor线与寰椎前、后弓最下缘连线相交的锐角; C12 angle, 为寰枢关节曲度,即寰椎前、后弓最下缘连线与C2下终板线相交的锐角;C02 angle, 为上颈椎曲度,即McGregor线与C2下终板线相交的锐角;C27 angle, 为下颈椎曲度,即C2下终板线与C7下终板线相交的锐角;C2 slope, 为C2倾斜角,即C2下终板线与水平线相交的锐角 图3 颈椎矢状位活动度测量方法 利用Mimics 19.0软件配比功能自动叠加2张过屈过伸位像,以减少人工操作误差 A 将患者过屈过伸位像以C7椎体叠加,2个图像C2下终板线相交锐角值即为下颈椎活动度 B 将患者过屈过伸位像以寰椎叠加,2个图像硬腭至枕骨最下缘连线(McGregor线)相交锐角值即为寰枕关节活动度
结 果
一、临床疗效
整体前凸组、节段后凸组和整体后凸组的手术时间分别为(133.7±51.4)(110~165)min,(129.8±46.8)(105~195)min和(151.5±33.4)(120~210)min,组间差异均无统计学意义(均P>0.05)(表1)。3组患者术后1年JOA评分、NDI指数和VAS评分均较术前明显改善(均P<0.05)。整体后凸组患者较另两组NDI评分更高,功能障碍程度更重,差异有统计学意义(P<0.05)(表2)。
二、影像学结果
1.术后颈椎椎间融合率:术后1年整体前凸组、节段后凸组和整体后凸组的椎间融合率分别为91.3%(137/150),94.4% (68/72)和89.4% (59/66);3组间椎间融合率差异均无统计学意义(χ2=1.195,P>0.05)。
2.颈椎矢状位参数及其变化值:术前3组患者C2-7曲度差异均有统计学意义(均P<0.05)。术前与术后节段后凸组和整体后凸组患者的C0-2曲度均大于整体前凸组,术后整体后凸组患者C2倾斜角较术前变化值较另两组更大,差异均有统计学意义(均P<0.05)。术后节段后凸组和整体后凸组患者C0-1曲度变化趋势相反,差异有统计学意义(P<0.05)(表3和图4,5)。
3.颈椎矢状位活动度及变化值:3组患者间术前与术后C2-7活动度均无显著差异(均P>0.05),但术后C0-1活动度均有代偿性增加(均P<0.05)。术前整体后凸组患者C0-1活动度显著高于另两组,术后整体后凸组患者C0-2活动度显著高于整体前凸组患者,差异有统计学意义(均P<0.05)。术后节段后凸组患者的C0-1活动度变化值大于整体后凸组(P<0.05)(表4和图6,7)。
三、相关性分析
1.颈椎矢状位参数的相关性:将所有患者颈椎矢状位参数做相关性分析,C0-2与C2-7曲度呈负相关,C2倾斜角与C0-1曲度呈正相关,相关性有统计学意义(P<0.05)。整体前凸组C0-2与C2-7曲度呈负相关,相关性有统计学意义(P<0.05),但节段后凸组和整体后凸组患者C0-2与C2-7曲度相关性无统计学意义(P>0.05)。C2倾斜角与C0-2曲度在节段后凸组患者中呈正相关,但在整体后凸组中无明显相关(表5)。
2.颈椎矢状位曲度和C2倾斜角与颈椎活动度的相关性:整体前凸组患者,C2-7曲度与活动度呈正相关,C2倾斜角与C0-1和C1-2活动度均呈负相关(均P<0.05)。节段后凸组患者颈椎矢状位力线与颈椎活动度无显著相关(P>0.05)。整体后凸组患者C2-7曲度与活动度呈正相关,C2倾斜角与C0-1活动度呈负相关(P<0.05)(表6)。
典型病例见图8。
表3 3组患者术前与术后颈椎矢状位参数及术后参数变化值的比较
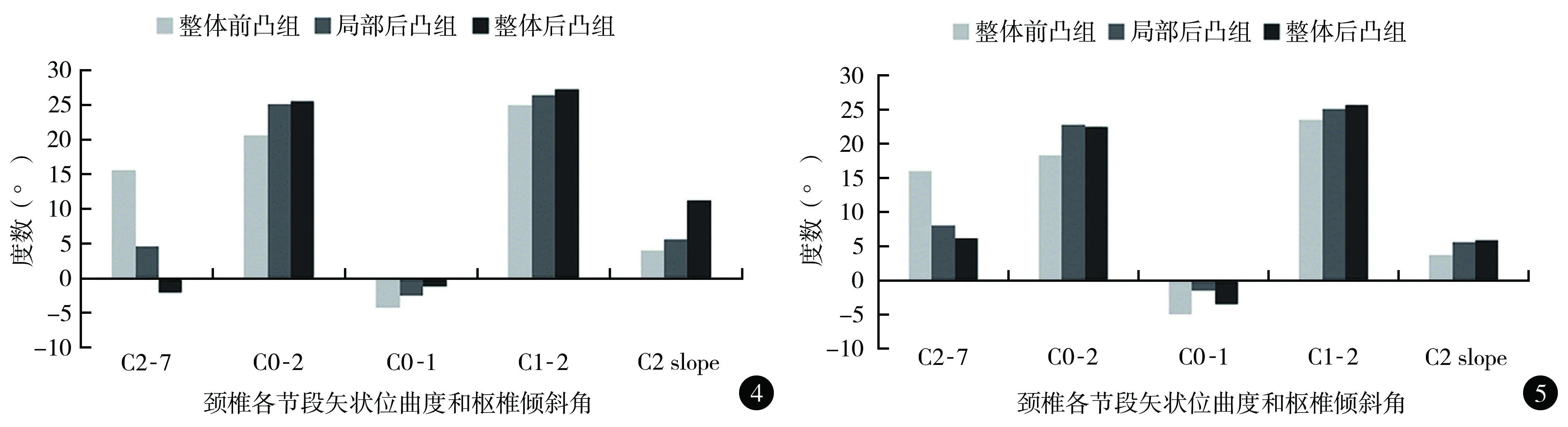
图4 术前3组患者颈椎矢状位参数的比较 图5 术后3组患者颈椎矢状位参数的比较
讨 论
C0-2与C2-7在维持颈部姿势及颈椎活动过程中的相互适应和代偿已引起国内外学者的关注[15-16]。对健康人群的研究结果已证实C0-2与C2-7曲度存在负相关[17-18]。王圣林等[19]发现,寰枢椎脱位患者C2-7过度前凸,形成“鹅颈”畸形。Rudolfsson等[20]认为颈椎屈伸活动主要发生在C0-1;但有学者提出相反的观点,认为颈椎屈伸活动主要发生在C2-7[21]。本研究结果提示C2-7曲度和活动度的变化能够引起C0-2的相应改变,以适应生理功能。因此,探究不同形态颈椎后凸对C0-2的影响,有助于针对不同类型患者制定相适应的临床诊疗方案。
本研究发现,颈椎整体后凸患者的C2倾斜角度和C0-1活动度最大,提示不同形态颈椎后凸患者C0-2可能具有不同特点。
本研究还发现,3组患者C2倾斜角存在显著差异,后凸程度加重的患者C2倾斜角增大。因此,我们认为C2在维持上C2-7间的关系中有重要作用。有学者提出,C2 倾斜角对评价颈椎矢状位力线和临床功能具有重要意义[22]。本研究同样发现C2 倾斜角与颈椎整体前凸和整体后凸患者的C0-1活动度均有显著相关性,而在颈椎节段后凸患者中则无明显相关。另外,C2 倾斜角在颈椎整体前凸或节段后凸患者中与C0-2曲度呈显著正相关,而在颈椎整体后凸患者中此相关性不明显。因此,对于颈椎节段后凸患者,C2倾斜角能够提示C0-2曲度,C2倾斜角越小则C0-2曲度越小,关节应力可能增大;而对于颈椎整体后凸患者,C2倾斜角则能够提示C0-2活动度,C2倾斜角度越小则C0-1 活动度越大,关节退变风险可能增大。
表4 3组患者术前与术后颈椎矢状位活动度及术后活动度变化值的比较

图6 术前3组患者颈椎矢状位活动度的比较 图7 术后3组患者颈椎矢状位活动度的比较
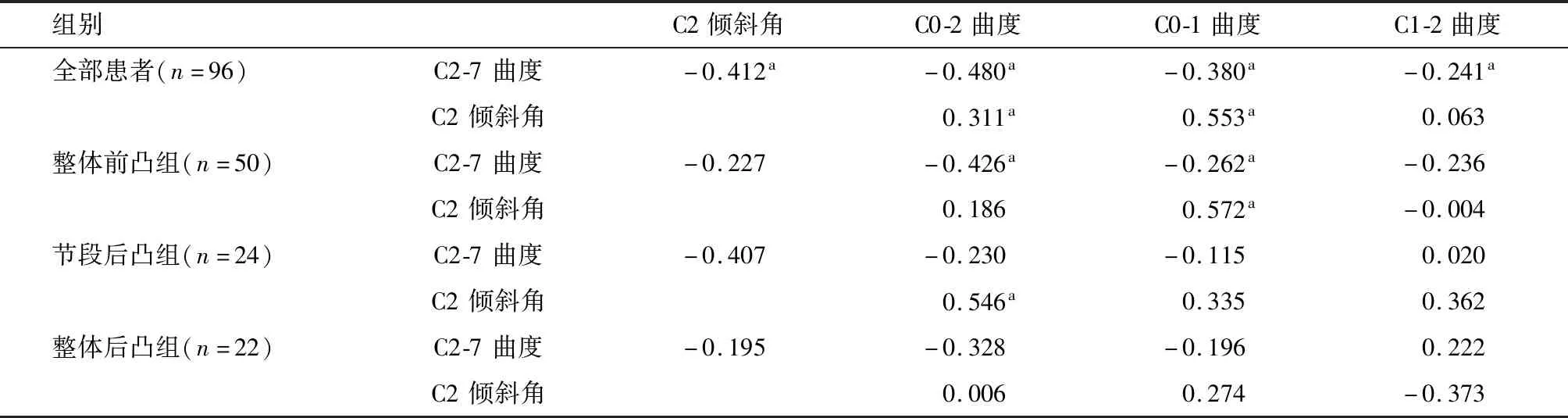
表5 全部与各组患者颈椎矢状位参数的相关系数r值
在临床工作中观察到重度颈椎后凸患者矫形术后常发生C0-2失稳或脱位,因此本研究进一步探究颈椎活动度相关变化。有研究者发现在多节段ACDF术后,由于C2-7融合,C0-1活动度会发生代偿性增大[7]。本研究中3组患者的C0-1活动度存在差异,提示不同颈椎形态对颈椎活动度造成不同影响。
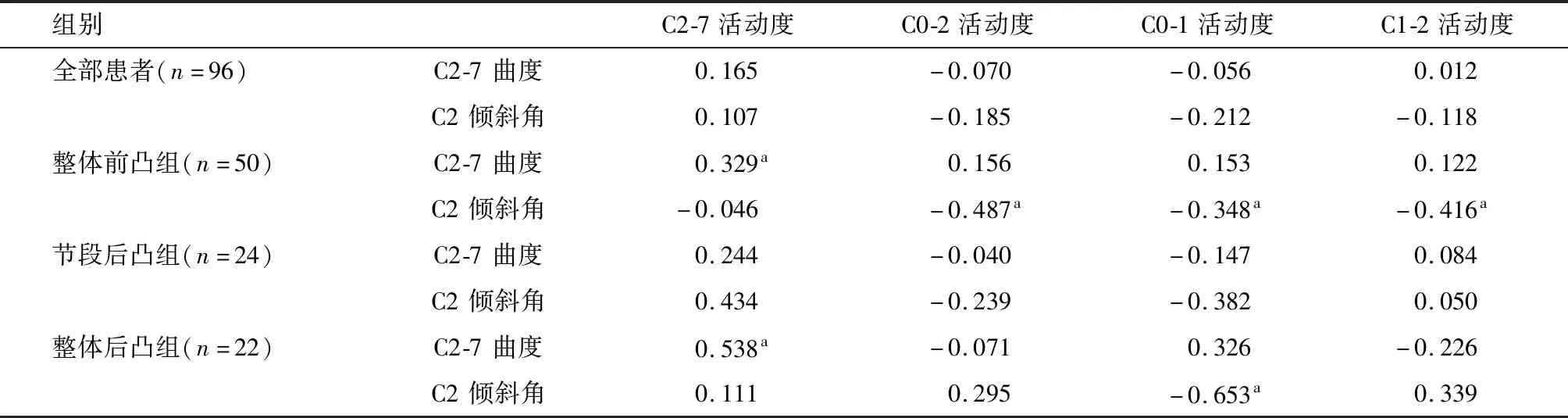
表6 全部与各组患者颈椎矢状位曲度和枢椎倾斜角与颈椎活动度的相关系数r值
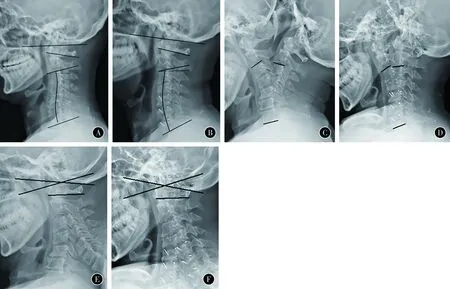
图8 患者,男,55岁,退变性颈椎节段性后凸,接受三节段颈前路减压融合术。术前与术后1年影像学资料 A 术前C2-7曲度为-1.6°,C0-2曲度为14.3°,C0-1曲度为-9.5°,C1-2曲度为23.8°,C2倾斜角为19.8° B 术后C2-7曲度为14.1°,C0-2曲度为9.1°,C0-1曲度为-3.3°,C1-2曲度减小为12.4°,C2倾斜角为3.8° C 术前C2-7活动度为50.2° D 术后C2-7活动度为31.8° E 术前C0-1活动度为16.7° F 术后C0-1活动度为24.9°
相比颈椎前凸患者,颈椎整体后凸患者在术前和术后C0-1活动度均显著增大,提示该类患者C0-2失稳或脱位风险增加。在颈椎节段后凸患者中,术前C0-2活动度并无显著增加,但术后C0-1活动度显著增大。因此,对颈椎整体后凸患者,无论是否行手术治疗都应关注C0-2存在失稳或脱位风险;而对颈椎节段后凸患者,更应在术后关注C0-2退变甚至发生病理改变的可能。
本研究通过回顾性研究探讨不同形态颈椎后凸对患者寰枢椎造成的不同影响,未来应进一步说明不同程度颈椎后凸对C0-2影响的不同特点。其次,本研究利用影像学测量数据总结颈椎后凸矫形术后寰枢椎矢状位参数及活动度变化的规律,后续将进一步利用有限元分析或大体标本试验等方法获得C0-2的生物力学变化,以综合分析术后寰枢椎失稳或脱位的机制。
综上所述,退变性颈椎节段后凸和整体后凸患者各具不同特点,在临床诊疗过程中应分别进行观察评估,不应混为一谈。对颈椎节段后凸患者,应重视C2 倾斜角对C0-2曲度的提示作用和术后C0-1退变甚至发生病理改变的可能性;对颈椎整体后凸患者,应注重C2 倾斜角对C0-2活动度的提示意义,且手术会造成患者原本增大的C0-2活动度进一步增大。
