特发性弱精症病人精液理化特征、精子发生及形态学参数的相关性探讨
2023-01-05李洋李旵灿夏梦周云
李洋,李旵灿,夏梦,周云
特发性弱精症病人无特异症状与病因,仅表现为精子运动能力低下的精液质量异常(精子前向运动力小于32%或总活力小于40%)[1]。特发性弱精症的发病率日益增加,成为导致不孕不育的重要原因之一。针对特发性弱精症病因学及病理生理学的研究已成为生殖领域研究热点[2-7]。系统分析特发性弱精症病人精子动力学参数和形态学参数与正常人群的差异及两种参数间的相互关系,可全面评估弱精症病人精液质量,并为临床诊断与治疗提供重要参考依据。
1 资料与方法
1.1 一般资料选取2019年10月至2020年10月安徽省第二人民医院生殖医学中心就诊的412例男性备孕人群数据进行回顾性分析,年龄范围20~58岁,受试者性生活正常,未避孕未育1年以上。并排除以下疾病病人:①遗传性疾病及家族史;②性功能障碍病史;③泌尿生殖系统先天畸形、感染、成人双侧隐睾、精索静脉曲张、染色体异常等;④合并骨髓造血功能障碍;⑤合并甲状腺疾病、前列腺疾病、尿道结石及炎症、泌尿生殖系统肿瘤;⑥患有急性疾病,心、肝、肾等严重慢性疾病;⑦伴有精神疾病、认知功能障碍;⑧近期服用抗癫痫药物、降压药、抗感染等药物;⑨长期使用激素药物、成瘾性药物;⑩恶性肿瘤病人正接受放疗、化疗。病人或其近亲属知情同意,本研究符合《世界医学协会赫尔辛基宣言》相关要求。
1.2 样本采集与处理受试者禁欲至少3~7 d,通过手淫收集精液样本到一次性干燥灭菌取精杯中。肉眼观察精液样本的颜色、黏稠度后,置于37℃恒温箱内记录液化时间,待其完全液化后混匀精液,按照《世界卫生组织人类精液检查与处理实验室手册(第5版)》,由两人采用Makler板手工镜检计数浓度、活力及形态结果,并联合CFT-9201型精子质量检测分析系统(江苏瑞琪生命科学仪器有限公司)进行双次筛查精子动力学及形态学参数,保证两次检测结果均值基于95%CI为可接受报告,包括精子浓度、活力、正常形态率等指标。
1.3 试验分组采用《弱精子症诊疗中国专家共识》,以前向运动力≥32%判断为正常,10%≤前向运动力<32%为轻中度弱精,前向运动力<10%为重度弱精,前向运动力<1%为极重度弱精。将受试者分为正常组(282例)、轻中度弱精组(104例)、重度弱精组(24例)和极重度弱精组(2例),考虑极重度弱精组人数过少,进行统计意义不大,该组数据不纳入统计过程。
1.4 观察指标与判定标准人工观察各试验组精液理化特征参数(精液体积、液化时间、pH),精子质量分析系统检测精子发生参数(精子浓度、精子总数、活动精子总数)和精子形态学参数(正常形态率、畸形精子指数、精子畸形指数)差异,及不同活力组间各参数相关性。采用《世界卫生组织人类精液检查与处理实验室手册(第5版)》标准:精子浓度参考下限:15×106∕mL;精子总数参考下限:39×106;精子总活力参考下限:40%;前向运动力参考下限:32%;正常形态率参考下限:4%。畸形精子指数(TZI)=精子缺陷总数除以畸形精子数,精子畸形指数(SDI)=精子缺陷总数除以精子总数。
1.5 统计学方法统计分析使用SPSS 21.0软件包进行。计量资料均先行正态性检验,以±s表示,正态资料两样本均数比较采用成组t检验,多组间分析采用单因素方差分析,两两比较采用Dunnett检验。偏态资料采用Kruskal-Wallis H秩检验,即经个案排秩后采用方差分析比较各组间差异。P<0.05为差异有统计学意义。
2 结果
2.1 各组人群精液理化特征比较分析不同活力男性病人精液,结果发现,三组间年龄、禁欲天数、精液体积均差异无统计学意义(P>0.05)(见表1),而弱精症病人(轻中度和重度弱精)相较正常人群,精液pH则降低(P<0.001),液化时间有所增加(P<0.001)。
表1 不同精液活力男性精液基本参数比较∕
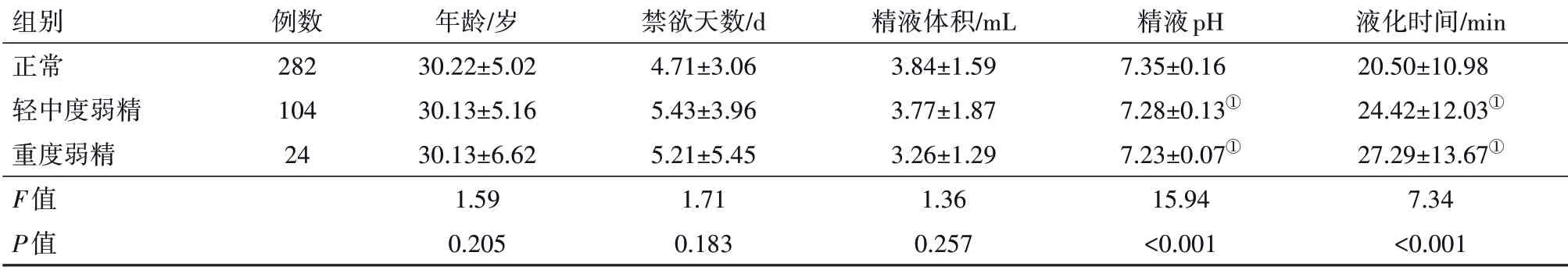
表1 不同精液活力男性精液基本参数比较∕
注:①与正常组相比,P<0.05。
组别正常轻中度弱精重度弱精F值P值例数282 104 24年龄∕岁30.22±5.02 30.13±5.16 30.13±6.62 1.59 0.205禁欲天数∕d 4.71±3.06 5.43±3.96 5.21±5.45 1.71 0.183精液体积∕mL 3.84±1.59 3.77±1.87 3.26±1.29 1.36 0.257精液pH 7.35±0.16 7.28±0.13①7.23±0.07①15.94<0.001液化时间∕min 20.50±10.98 24.42±12.03①27.29±13.67①7.34<0.001
2.2 各组人群精子浓度、精子数量比较与正常活力组相比(表2),轻中度弱精症病人前向运动精子百分比、总活力和活动精子总数均降低(P<0.001)。而对于重度弱精症病人,前向运动力、总活力、精子浓度、精子总数、活动精子总数均明显低于正常活力组(P<0.001)。
表2 不同精液活力男性精液质量参数比较s

表2 不同精液活力男性精液质量参数比较s
注:①与正常组相比,P<0.05。
组别正常轻中度弱精重度弱精H值P值例数282 104 24前向运动力∕%46.32±10.86 22.14±6.04①5.67±2.64①269.16<0.001总活力∕%76.07±11.52 56.04±16.63①28.54±14.10①152.96<0.001精子浓度∕(106∕mL)116.41±86.60 122.14±93.32 55.01±51.33①22.22<0.001精子总数∕×106 427.34±325.36 422.36±349.36 184.59±208.78①24.27<0.001活动精子总数∕×106 336.80±287.05 255.03±229.88①60.66±106.30①53.95<0.001
2.3 各组人群精子动力学参数与形态学参数的比较与正常活力组相比(表3),精液活力下降,头部形态异常率则增加,正常形态率下降,尤其对于重度弱精症病人,以上各指标及SDI均差异有统计学意义(P<0.05)。
表3 不同精液活力男性精液形态参数比较

表3 不同精液活力男性精液形态参数比较
注:①与正常组相比,P<0.05。
正常轻中度弱精重度弱精F值P值282 104 24 92.79±2.69 93.41±3.09①96.21±1.67①17.71<0.001 26.42±9.08 26.51±9.07 27.76±9.06 0.24 0.785 16.61±5.73 16.45±6.52 17.46±5.79 0.29 0.752 5.63±2.02 5.09±1.93①3.43±1.42①15.32<0.001 1.266 9±0.095 6 1.264 3±0.094 5 1.285 7±0.092 4 0.50 0.607 1.195 9±0.098 1 1.200 2±0.097 4 1.242 1±0.096 2①2.47 0.086images/BZ_105_235_2435_2240_2547.png
2.4 正常形态组和异常形态组各项参数比较再按精子正常形态率分为正常形态组(≥4%)和异常形态组(<4%)。组间比较可见两组间各参数均差异有统计学意义(P<0.05),正常形态组的精子动力学参数与形态学参数均比异常形态组更佳(见表4)。
表4 精液形态学与动力学参数组间比较

表4 精液形态学与动力学参数组间比较
正常形态异常形态t值P值353 57 38.66±15.38 32.56±20.15 2.18 0.032 69.97±17.10 57.29±23.20 3.96<0.001 122.73±90.16 61.83±45.12 7.95<0.001 439.68±336.78 239.60±221.69 5.82<0.001 323.59±279.39 153.14±185.22 5.94<0.001images/BZ_105_235_3014_2240_3068.png
3 讨论
特发性弱精症是男性不育的重要原因,由此导致的不孕不育已成为目前重要公共卫生问题。特发性弱精症的发病机制十分复杂,多数研究认为与精子活力有关的因素,如环境空气污染、不良生活方式、内分泌激素紊乱、免疫抗体生成、生殖系统感染、先天性染色体异常[8-9]、精索静脉曲张[10]、慢性疾病及营养素缺乏等,均可影响睾丸曲精小管的生精功能以及精子的运动功能。评估病人精液的理化特征、活力参数及形态学参数与正常人群的差异性及各项指标间的相关性,可全面评估病人精液质量,并为临床分析病因并提出针对性诊断和治疗措施提供参考。
正常男性精液液体部分主要由前列腺和精囊腺分泌,少量来源于尿道球腺、附睾。精液主要由碱性精囊腺分泌液和酸性前列腺液之间维持pH在7.2~7.8。初始射出体外的精液呈凝胶状,随后在前列腺酶的作用下开始液化。本研究发现,弱精症病人(轻中度和重度弱精)精液pH相较正常人群显著降低,液化时间也明显延长,提示弱精症病人前列腺、精囊腺等附属性腺可能存在异常[11]。
有报道认为任何阶段精子发生障碍都会导致不同程度的少、弱、畸精子症的发生,从而形成事实上的严重弱精症,病人同时伴随精子数量减少现象[12]。本研究中轻度弱精症病人精子浓度、精子总数、活动精子总数等各项精子数量指标与正常组相比无差异,但重度弱精症病人却显著低于正常组,与上述研究结论相似。精子线粒体易发生功能障碍,导致呼吸链和能量代谢损伤。这种损伤可使活性氧和各种氧化应激产物增加,且无法有效清除,从而促进氧化应激的发生[13],而氧化应激被认为是有氧生物衰老过程和精子活力下降的催化剂[14]。
临床诊断工作中,精子形态率是最有价值的形态学参数之一[15-17]。本研究正常形态组的精子动力学参数均优于异常形态组。提示精子形态学参数与精子动力学参数之间的相关性。比较发现,弱精症病人精子头部形态异常高于正常活力组,重度弱精症病人结果尤为明显,而中段和主段形态异常率、TZI和SDI在各组间均差异无统计学意义。精子特殊的生理结构及形态决定了其对精子运动功能的影响,头部形态异常可能会加大运行过程的阻力,使精子运行速度减慢难以到达输卵管,失去受精机会。主段富含的大量线粒体可产生ATP,为精子尾部运动供能。弱精症病人精液ATP显著低于正常。尾部是主要运动器官,其摆动幅度及频率影响着精子的活力与运动方向;只有高活力精子才易于通过女性生殖道到达受精部位,此外穿透卵丘和透明带更需要精子特征性的微细运动。精子尾部的异常可直接影响精子的运行速度,可形成无力型精子症。双尾或多尾精子因同时存在多根鞭毛,活动方向不同,使精子摆动不能协调同步,难以进行前向运动。除此之外,少弱精子症病人存在遗传基因表达异常,并导致大头、圆头、无头精子症及子鞭毛多发性形态异常率增高[18]。
综上所述,特发性弱精症病人存在显著精液理化特征异常,且精子数量及形态学参数均较正常活力人群偏低,与动力学参数间存在一定相关性。对于就诊不育症病人提高精子动力学及形态学联合检测可有效评价精液质量,更好地评估男性的生育能力,为临床诊治和疗效提供重要参考[19-20]。
