肿块强化与非肿块强化乳腺癌患者的临床和病理特征对比分析
2022-12-03吴向东郝晓鹏
吴向东, 田 林, 郝晓鹏
乳腺癌发病率居女性恶性肿瘤的第一位[1-3],且呈逐年上升趋势,是女性癌因死亡的重要原因之一[4-5]。在疾病早期,准确预测疾病的预后具有重要意义[6]。浸润性癌容易侵犯周围组织和远处转移。与乳腺超声等相比,乳腺磁共振成像(magnetic resonance imaging,MRI)主要用于乳腺癌的分期评估和术前评估,对发现微小病灶、评估病变范围等具有较为明显的优势[7]。根据病灶增强后的形态特点,学者把病灶分为点状强化、肿块强化和非肿块强化。点状强化一般无明显意义;肿块强化是指具有三维空间的占位性病变,在乳腺癌患者较为常见;非肿块强化是指非点状同时也不属于肿块强化的病变,可以是良性病变也可以是恶性病变。既往研究显示非肿块强化与肿块强化病灶的表观扩散系数(apparent diffusion coefficient,ADC)明显不同[8]。但目前对于肿块强化和非肿块强化的研究较少,且临床医师较少关注,因此有必要深入探讨肿块强化与非肿块强化乳腺癌患者的临床和病理特征。
1 资料与方法
1.1一般资料 回顾性收集解放军总医院第一医学中心普通外科医学部乳腺外科2019年1月至2019年12月收治的浸润性乳腺癌患者76例,根据乳腺动态增强MRI检查结果,将其分为肿块强化组(57例)和非肿块强化组(19例)。本研究符合赫尔辛基宣言。本研究已获得我院伦理委员会批准(编号:2021-166)。肿块强化组和非肿块强化组患者年龄、病灶部位、病程、嗜酒史、体质量指数(body mass index,BMI)、绝经、高血压病、糖尿病等一般资料比较差异均无统计学意义(P>0.05)。见表1。两组均无吸烟史、家庭史以及高脂血症。

表1 两组一般资料比较
1.2纳入与排除标准 纳入标准:(1)术前穿刺或术后常规病理检查确诊为浸润性乳腺癌;(2)初诊患者,术前未接受新辅助治疗等特殊治疗;(3)年龄18~65岁;(4)临床资料齐全。排除标准:(1)原位癌或良性肿块;(2)术前已接受放化疗等特殊治疗;(3)未在我院行乳腺增强MRI检查或相关参数缺乏;(4)炎性乳腺癌;(5)MRI病变强化特征为点状强化;(6)合并其他恶性肿瘤;(7)入院时已行手术治疗,未能获得完整病理参数。
1.3检查方法 浸润性乳腺癌动态增强MRI检查方法:检查仪器为Siemens 3.0T MRI检查仪。对比剂为钆喷酸葡胺,剂量0.2 mmol/kg,前臂静脉注射,流速2.5 ml/s。动态扫描1次,对比剂团注,生理盐水冲管,增强前后连续6次采集。肿块强化的定义:具有三维空间的占位性病变。非肿块强化的定义:不属于肿块强化的病变,病灶散在强化。
1.4人表皮生长因子受体-2(human epidermal growth factor receptor-2,HER-2)定义 术中取患者乳腺癌组织,行免疫组化染色。根据HER-2蛋白在细胞膜上的染色比例和着色强度,HER-2表达水平可分为(-)、(+)、(++)、(+++)。其中,(-)表示阴性染色结果或<10%的肿瘤细胞存在染色;(+)表示淡淡的、勉强可见的细胞染色强度表现在>10%的肿瘤细胞上;(++)表示弱至中度的完整细胞膜染色强度表现在>10%且<30%的肿瘤细胞上;(+++)表示很强的完整膜染色强度表现在>30%的肿瘤细胞上。本研究以(+)、(++)、(+++)定义为HER-2阳性。
1.5数据收集 (1)一般资料:年龄、病灶部位、病程、吸烟史、嗜酒史、BMI、家族史、绝经、合并症;(2)MRI特征:肿块强化特征(非肿块强化或肿块样强化)、MRI早期强化率、增强平台;(3)病理特征:病灶大小、HER-2、雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)、细胞增殖抗原(proliferating cell nuclear antigen,Ki-67)、腋窝淋巴结转移、锁骨上淋巴结转移、锁骨下淋巴结转移、远处转移、侵及皮肤或胸壁、病理类型、淋巴细胞浸润。

2 结果
2.1两组增强MRI参数比较 与肿块强化组比较,非肿块强化组病灶ADC值增高[(0.95±0.19) vs (0.85±0.17),P=0.034],病变边界清晰率下降(15.79% vs 63.16%,P=0.000)。两组患者早期强化率、增强平台差异无统计学意义(P>0.05)。见表2。

表2 两组增强MRI参数比较
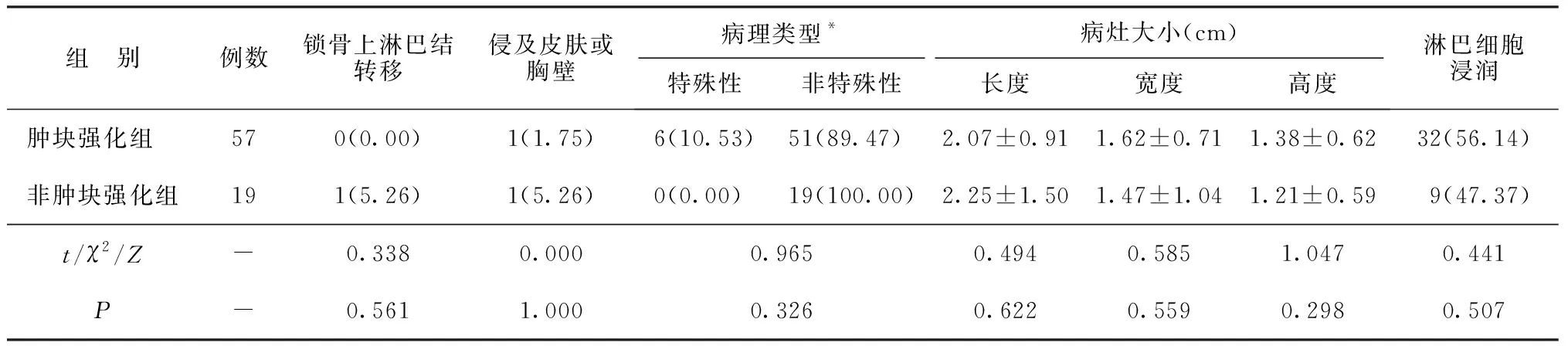
2.2两组病理特征分析结果比较 与肿块强化组比较,非肿块强化组患者HER-2阴性表达率显著降低(0.00% vs 26.32%,P<0.05)。两组Ki-67、ER、PR、腋窝淋巴结转移率、腋窝淋巴结转移数、锁骨上淋巴结转移率、侵及皮肤或胸壁率、病理类型、病灶大小、淋巴细胞浸润率等比较差异均无统计学意义(P>0.05)。见表3。两组均无锁骨下淋巴结转移和远处转移。

表3 两组病理特征分析结果比较
续表3
3 讨论
3.1浸润性乳腺癌是导致女性患者死亡的重要原因之一,在乳腺动态增强MRI表现上,浸润性乳腺癌最常见的强化形式有肿块强化和非肿块强化。肿块强化的患者病灶具有明显的三维空间占位效应;而非肿块强化的患者病灶呈散在分布,其内可见正常的纤维腺体组织和基质成分,测量病灶有时难免混杂非肿瘤成分。探讨浸润性乳腺癌患者肿块强化和非肿块强化患者的病理特征和临床特征具有重要意义,但目前相关研究较少。本研究发现,肿块强化和非肿块强化的浸润性乳腺癌患者病灶ADC值、肿块边界清晰情况、HER-2表达水平存在显著差异。非肿块强化的患者HER-2阴性表达率更低,且病灶ADC值更高,肿块边界不清晰的比例更高。
3.2非肿块强化的浸润性乳腺癌患者病灶呈散在分布,测量病灶有时难免混杂非肿瘤成分,但动态增强MRI对于非肿块强化的乳腺癌患者仍具备良好的鉴别价值[9]。但由于病变特点不同,在测量时,肿块强化和非肿块强化的浸润性乳腺癌患者影像学特征必然存在差异,肿块和非肿块强化浸润性乳腺癌的ADC值存在系统性差异,非肿块强化病灶的ADC值分布离散可能来自于非肿块测量的部分容积效应,应用ADC作为界值时应区别对待两者的ADC值[10]。本研究显示,与肿块强化组相比,非肿块强化组病灶ADC值更高,病变边界不清晰的比例更高。ADC值主要用于分析组织细胞水分子运动,恶性肿瘤细胞密度较高,组织间隙减少,进而导致水分子自由扩散运动受限,表现为ADC值降低。对于非肿块强化患者,由于病灶散在分布,因此测量时难免混杂非肿瘤成分,肿瘤细胞密度与肿块强化的患者相比较低,因此表现ADC值增高。且由于非肿块强化患者病变散在分布,因此出现边界不清晰的概率更高。
3.3HER-2的过度表达可潜在激活人表皮生长因子受体(epidermal growth factor receptor,EGFR)的信号通路,同时可促进EGFR介导的转化和肿瘤的发生[11-13]。EGFR与肿瘤细胞的增殖、血管生成、肿瘤侵袭、转移及细胞凋亡的抑制有关[14-16]。HER-2过度表达与乳腺癌患者预后不良有关,目前已经被广泛用于指导手术治疗和辅助治疗[17-19]。本研究显示非肿块强化的患者HER-2阴性表达率更低。我们推测造成这种现象的原因是由于HER-2过度表达的患者血管生成、肿瘤侵袭性更强[19-21],因此容易导致病变散在分布。陶维静等[22]研究显示,与肿块强化的乳腺癌患者相比,非肿块强化的乳腺癌患者ER、PR阳性率更低,Ki-67阳性率更高,也提示了非肿块强化的患者可能预后较差。但需要注意的是,该研究中肿块强化和非肿块强化的患者HER-2表达水平差异无统计学意义。造成这种差异的原因可能是该研究同时纳入了浸润性乳腺癌和原位癌患者,而本研究仅纳入浸润性乳腺癌患者,患者的同质性更好。但是本研究仍存在不足,主要是回顾性临床研究,纳入病例数仅为76例,下一步仍需进一步扩大病例数进行研究。
综上所述,非肿块强化的浸润性乳腺癌患者HER-2阴性表达率更低,且病灶ADC值更高,肿块边界不清晰概率更大,可能与患者预后不良有关。
