活体共聚焦显微镜对甲状腺相关眼病患者睑板腺微观结构的观察研究*
2022-12-01程胜男姜发纲游雅琰肖泽锋王兴华
程胜男, 姜发纲, 游雅琰, 肖泽锋△, 王兴华△
1武汉市第一医院眼科,武汉 430022 2华中科技大学同济医学院附属协和医院眼科,武汉 430022
甲状腺相关眼病(thyroid-associated ophthalmopathy,TAO)是一种炎症性自身免疫性疾病,与环境、遗传和免疫因素均有关[1-3]。TAO患者常见的眼表损害包括结膜充血和水肿、干眼、浅表点状角膜病、暴露性角膜病和角膜溃疡等[4-6]。干眼病(dry eye disease,DED)是TAO患者眼部不适的常见原因[7-8]。据报道,多达85%的TAO患者表现出DED[9-10]。以往的研究大多集中在TAO患者的水样液缺乏型干眼[9,11-12],却忽视了这些患者睑板腺(meibomian gland,MG)可能存在的问题。因此,本研究的目的是运用活体共聚焦显微镜(invivoconfocal microscopy,IVCM)检测TAO患者MG微观结构的变化,同时评估这些变化与其他临床指标的相关性,以期阐明TAO相关干眼的发病机制。
1 对象和方法
1.1 研究对象
本研究选取2019年3月至2020年1月于华中科技大学同济医学院附属协和医院眼科门诊就诊的40例(80眼)TAO患者作为研究对象,并以同时期就诊的非TAO患者31例(62眼)作为对照组。本研究经华中科技大学同济医学院附属协和医院伦理委员会批准,严格遵循《赫尔辛基宣言》,详细告知被检者检查目的和内容,在被检者签署知情同意书后进行一系列眼部检查,对收集的临床资料进行整理研究分析。
TAO组纳入标准:①临床诊断为TAO;②年龄大于18岁,男女不限,自愿参加本研究。TAO的诊断依据Bartley标准[13]。根据临床活动性评分(clinical activity score,CAS)[14]进行分类:CAS≥3/7提示TAO活动性;CAS≤2/7提示TAO非活动性[14]。对照组纳入标准:①临床未诊断为TAO;②年龄大于18岁,男女不限,自愿参加本研究。排除标准:①眼部外伤、眼表疾病、其他炎症性眼病;②3个月内接受过眼部手术,既往行眼睑手术或者眼眶手术;③正处于全身急性炎症期,正在使用全身药物治疗;④糖尿病、类风湿、结缔组织病或其他免疫性疾病及严重的全身性疾病;⑤妊娠、哺乳期妇女。
1.2 检测指标与方法
1.2.1 眼表疾病指数(OSDI) OSDI是一种有效且可靠的衡量干眼病严重程度的工具。包括眼部症状、视觉功能和环境触发因素3个亚量表。总共12项,每项评分为0~4分,每项评分按照症状持续时间来计算,从未出现记为0分,小部分时间出现记为1分,一半时间出现记为2分,大部分时间出现记为3分,一直出现记为4分。根据干眼症状的严重程度,OSDI评分范围为0~100分,无症状者为0分,症状最严重者为100分。
1.2.2 泪膜破裂时间(BUT) 用无菌玻璃棒沾适量的荧光素钠,轻轻接触患者下睑结膜囊,然后用裂隙灯的宽裂隙光带,调至钴蓝光下观察,嘱患者双眼平视前方,并正常瞬目3次,记录最后一次瞬目后直至角膜出现第1个裂纹或干斑的时间,以上述相同的方法测量3次,取3次测量结果的平均值。
1.2.3 角膜荧光素染色(CFS) 将无菌玻璃棒沾适量的荧光素钠,轻轻接触患者下眼睑结膜囊,嘱患者正常瞬目后双眼平视前方,然后将裂隙灯显微镜调至宽裂隙光带、钴蓝光下观察。将角膜分为4个象限,每个象限评分为0~3分。角膜上皮无染色记为0分,角膜上皮少量散在点状染色记为1分,角膜上皮较多点状染色但还未融合成片记为2分,角膜上皮片状染色记为3分。4个象限的总CFS评分为0~12分。
1.2.4 泪液分泌试验(SⅠT) SⅠT反映基础泪液分泌量。此检查需在安静、光线稍暗的环境下进行,不使用表面麻醉剂。嘱患者静坐,将泪液检测滤纸条的头端反折,嘱患者眼球轻度上转,然后将反折处置于下睑中外1/3结膜囊内,嘱患者轻轻闭眼。因滤纸条遇泪液会变成黄色,5 min后取下滤纸条,滤纸上黄色区域对应的长度代表该患者的泪液分泌量。
1.2.5 MG缺失率评分 用非接触式睑板腺成像仪(Sirius System,CSO)观察MG缺失情况,缺失比率在系统内自动计算。对下眼睑的MG部分或完全缺失进行评分:0分,没有MG缺失;1分,缺失面积小于MG总面积的1/3;2分,缺失面积在1/3至2/3之间;3分,缺失面积大于2/3[15]。
1.2.6 睑脂质量评分 在裂隙灯显微镜下采用眼睑中央部分的MG来评估睑脂的质量。以0~3分为标准进行评分:0分,睑脂为透明液体;1分,睑脂为浑浊的液体;2分,睑脂为浑浊颗粒状液体;3分,睑脂为浓稠的牙膏状液体。
1.2.7 MG表达能力评分 在裂隙灯显微镜下对眼睑中央部位的5个MG进行评估,以0~3分为标准进行评分:0分,所有腺体均可表达;1分,3~4个腺体可表达;2分,1~2个腺体可表达;3分,无腺体表达[16]。
1.2.8 IVCM检查 采用IVCM(HRT Ⅲ Corneal Rostock Module,Heidelberg Engineering GmbH,Dossenheim,德国)检查所有受试者的睑板腺微观结构。向患者结膜囊内滴入表面麻醉剂[此研究中所有患者均用盐酸奥布卡因滴眼液(倍诺喜,参天制药株式会社)],调整好仪器并设置好参数后,移动仪器的固视灯使患者双眼固视正上方,防止检查过程中因患者眼球转动而影响图像的采集。轻轻翻转患者下睑,使患者下睑缘与无菌接触帽接触,调整聚焦平面和深度,即可获取接触面各结构图像。其放大倍率为800倍,可进行实时、深层次的观察。本研究主要检查睑板腺腺泡及开口,收集并存储相应的图像。从每个下眼睑的鼻部、中央和颞侧随机选取3张无重叠的高质量MG图像(每个眼睑共9张图像)。评价指标[17-23]包括,①MG开口面积(MOA):由ImageJ软件(National Institutes of Health,Bethesda,MD,美国)辅助计算;②MG腺泡密度(MAD):在每个400 μm×400 μm帧的图像中手动标记腺泡,使用HRT Ⅲ细胞计数系统自动计算腺泡密度;③ MG腺泡最长径(MALD):由ImageJ软件辅助计算;④ MG腺泡最短径(MASD):由ImageJ软件辅助计算;⑤MG腺泡不规则程度(MAI):MAI评分采用4分制,即腺泡呈几乎圆形或椭圆形为0分,腺泡形状比较规则、出现较少分叶状腺泡为1分,腺泡形状不规则、出现较多分叶状腺泡为2分,腺泡形状极其不规则、出现最多分叶状腺泡为3分;⑥睑脂反射率(MSR):MSR评分采用4分制,即睑脂图像呈均匀黑色为0分,呈深灰色为1分,呈浅灰色为2分,呈白色为3分;⑦腺泡壁不均匀程度(AWI):AWI采用4分制,即反射均匀、无点状反射元素为0分,点状反射元素存在最少为1分,点状反射元素存在中度为2分,点状反射元素存在严重为3分;⑧腺泡间隙不均匀程度(API):API评分方法同AWI;⑨MG纤维化程度(MF):MF评分采用3分制,即MG无纤维化为0分,小于一半的MG纤维化为1分,大于一半的MG纤维化为2分。
1.3 统计学方法
本研究结果使用SPSS 20.0软件(IBM Corp.,Armonk,NY,美国)进行统计学分析。采用Shapiro-Wilk检验评估数据分布的正态性。TAO组与对照组眼表指标和睑板腺IVCM指标的比较采用Mann-WhitneyU检验,两组间性别的比较采用卡方检验。数据指标以M(Q1,Q3)表示。使用Spearman相关性分析来确定TAO患者IVCM数据与临床数据的相关性。以P<0.05为差异有统计学意义。
2 结果
2.1 TAO组与对照组一般情况的比较
本研究纳入40例(80眼)TAO患者,其中男性9例,女性31例,中位数年龄49.5岁,年龄范围28~71岁。对照组31例(62眼),中位数年龄49.00岁,年龄范围18~73岁,其中男性10例,女性21例。两组在年龄、性别间的差异无统计学意义(均P>0.05)。
2.2 TAO组与对照组眼表指标的比较
TAO组BUT中位数为5.40 s,低于对照组(7.30 s),差异有统计学意义(P=0.010);TAO组OSDI评分、CFS评分、睑脂质量评分、MG表达能力评分、MG缺失率评分均高于对照组,差异有统计学意义(P=0.039;P<0.01;P<0.01;P=0.038;P<0.01);而两组间SⅠT数值差异无统计学意义(P=0.502)(表1)。
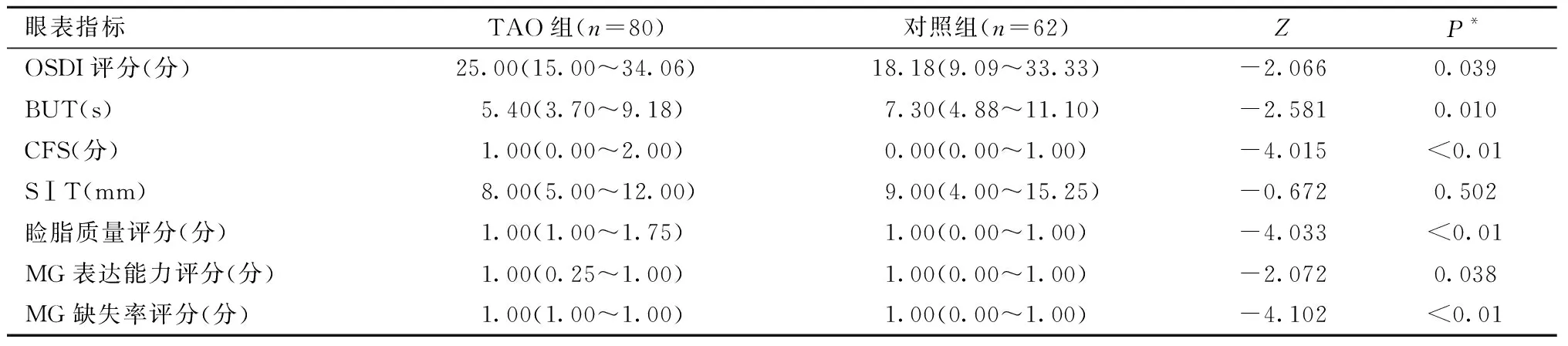
表1 TAO组与对照组眼表指标的比较[M(Q1,Q3)]Table 1 Comparison of ocular surface indexes between TAO group and control group [M(Q1,Q3)]
2.3 TAO组与对照组MG共聚焦显微镜指标的比较
对照组MG腺泡形态和分布较规则,开口呈椭圆形,内面为均匀的低反光,MG纤维化程度低,仅可见少量条索状纤维;而TAO组则可见腺泡明显扩张、融合,形态不规则,腺泡壁和腺泡间均呈明显的高反光,腺泡内明显不均匀,可见颗粒状、团状中高反光样物质,MG开口形态不规则,其内可见明显的高反光样物质堵塞,开口面积缩小,周围明显纤维化,MG纤维化程度高,可见成片的条索状纤维和广泛融合成片的纤维灶(图1)。TAO组与对照组所有IVCM指标的比较均有统计学意义(均P<0.05,表2)。TAO组MOA和MAD均低于对照组(均P<0.01)。TAO组MALD、MASD、MAI、MSR、AWI、API和MF均高于对照组(除2组间AWI比较P=0.010外,其余均P<0.01,表2)。
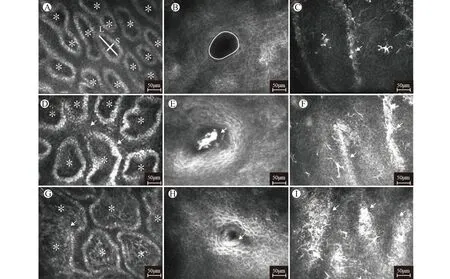
A:对照组睑板腺腺泡,L示睑板腺腺泡最长径(MALD),S示睑板腺腺泡最短径(MASD),*为细胞计数软件测算睑板腺腺泡密度(MAD);B:对照组睑板腺开口,圆圈示软件测量睑板腺开口面积(MOA);C:对照组睑板腺纤维化程度,箭头示条索状纤维;D、G:TAO组睑板腺腺泡,D中箭头示腺泡壁和腺泡间的高反光,G中箭头示腺泡内的颗粒状、团状中高反光样物质;E、H:TAO组睑板腺开口,E中箭头示高反光样物质堵塞,H中箭头示开口周围纤维化;F、I:睑板腺纤维化程度,箭头示纤维灶图1 活体共聚焦显微镜下观察睑板腺微观结构Fig.1 Microstructure of the meibomian gland observed by in vivoconfocal microscopy
2.4 TAO组睑板腺IVCM数据与临床活动性评分的相关性分析
使用Spearman相关系数分析TAO组睑板腺IVCM数据与临床指标CAS评分之间的相关性。结果显示,CAS评分与MSR(r=-0.320,P=0.004)、MF(r=-0.228,P=0.042)呈负相关,与MAI(r=0.296,P=0.008)、AWI(r=0.640,P<0.01)、API(r=0.683,P<0.01)呈正相关(图2)。

图2 TAO组睑板腺IVCM数据与CAS评分的相关性分析Fig.2 Correlation analysis of IVCM data and CAS score in TAO group
3 讨论
本研究运用IVCM检测了TAO患者MG微观结构的变化,发现TAO患者睑板腺腺泡扩张、融合,形态不规则,排列紊乱,腺泡壁、腺泡内和腺泡间可见大量颗粒状中高反光,睑板腺开口明显缩小,其内可见中高反光样分泌物堵塞,开口周围可见不同程度的纤维化。与对照组相比,TAO组MOA和MAD降低,MALD和MASD增加,MAI、MSR、AWI、API和MF程度增高。本研究结果表明,TAO患者MG微观结构变化的主要原因有阻塞和炎症因素,可帮助进一步理解TAO发生干眼的机制。
IVCM已经被应用于睑板腺功能障碍(MGD)[24-25]以及许多其他眼部疾病,如干燥综合征[20]、特发性反应性角膜结膜炎[26]和原发性眼睑痉挛[19]等MG的检查,它为MG的形态学研究提供了一种新的非侵入性的工具。一些研究者已经使用IVCM在细胞水平上研究TAO对人类角膜和球结膜的影响[6,27-28],这些研究表明TAO可引起球结膜的改变,包括上皮细胞密度和杯状细胞密度降低,朗格汉斯细胞密度增加,鳞状化生程度增加。TAO还可引起角膜的改变,如角膜敏感性降低、朗格汉斯细胞数量增加和角膜神经异常。
TAO患者发生干眼的可能致病机制有多种,其中包括泪腺受损导致泪液分泌减少,而本研究结果显示,TAO组和对照组SⅠT差异无统计学意义,我们认为TAO引起的干眼与干燥性角结膜炎不同,可能通常没有明显的泪液分泌障碍,这与Gupta等[29]的一项研究结果类似。他们的研究中,81%的TAO患者SⅠT正常。此外,MG异常也是TAO患者发生干眼的一个重要原因[30-32]。Kim等[33]认为TAO患者眨眼减少导致MG的分泌减少,从而诱发干眼。这一假设在Park等[10]最近一项研究中得到了证实,他们观察到TAO患者的不完全眨眼和眼睑MG的缺失比干眼症患者更明显。此外,CAS评分与睑板腺缺失率呈显著正相关[34]。这些结果提示,不完全眨眼和炎症可能是TAO患者MG改变的主要致病机制。在本研究中,TAO组MG结构缺失(宏观的MG缺失率评分和微观的MAD)大于对照组。推测出现这些变化的原因可能是TAO患者眼球突出和睑裂扩大导致不完全眨眼增强,同时伴有MG分泌减少,最终造成MG阻塞、萎缩、缺失。
多项研究表明,MGD与炎症性眼表疾病之间存在很强的相关性[35-36]。Villani等[5]运用IVCM观察角膜发现,在活动性与非活动性TAO患者组间,高反射角膜上皮细胞的数量存在显著差异。既往研究报道,TAO患者泪液中的细胞因子IL-1β、IL-2、IL-17A、IL-6、IL-7、IL-10、TNF-α浓度显著升高,部分指标水平与CAS呈显著正相关[37-39]。Yoon等[40]的研究表明,泪液神经生长因子可能在眼表炎症中有特定的作用,降低其表达可以保护活动性TAO患者免受眼表损伤。抗炎治疗可显著降低泪液中的神经生长因子水平,增加泪膜的稳定性和泪液生成,并减轻眼表充血性症状。Wang等[41]的研究也描述了TAO患者中MG的功能和形态学改变。值得注意的是,他们发现活动性TAO患者MG缺失更为严重。活动性TAO可能导致MG腺泡周围炎症,从而导致MG缺失。研究发现,在活动性TAO患者中,运用IVCM通常可以观察到炎症征象和轻微扩张的MG形态学改变;在非活动性TAO患者中,通常可以观察到MG腺体阻塞、扩张和纤维化的征象。这些发现表明可以通过IVCM检测的MG特征性改变来鉴别临床上不能通过典型的临床检查轻易识别的活动性和非活动性TAO[42]。这些结果提示眼表炎症可能与TAO患者的眼表损伤有关。因此,TAO相关的眼表炎症可能导致MG腺泡周围炎症和随后的MG功能障碍。
此前的研究报道,阻塞性MGD患者在IVCM下表现出的形态变化包括MG腺体缺失、腺泡直径增大、腺体开口变大、睑脂反射率增高以及腺泡壁和腺泡间不均匀程度更重[20,26,43]。这些改变可能是由于MG分泌睑脂的改变(睑脂浓缩、粘度增加和积聚)和由此造成的MG阻塞。因此,结合本研究中发现MGD患者和TAO患者的MG参数变化仅在MG开口大小上有所不同,即MGD患者腺体开口增大而TAO患者的腺体开口缩小,而且可见开口周围明显纤维化。推测TAO患者的MG开口面积减少可能涉及炎症介导的纤维化和导管萎缩,造成睑脂分泌困难和由此导致的开口阻塞。腺体分泌睑脂是持续性的,但分泌的睑脂无法传递至眼表,脂质池的睑脂储存增加,从而导致腺泡扩张,相应的MALD和MASD值自然增加。
TAO组的MAI和MSR较对照组均显著升高,且MAI与CAS呈正相关,MSR与CAS呈负相关。MAI和MSR的程度增加提示MG腺体结构紊乱和脂质库储存增多。TAO的自然史特点是炎性期约为1~3年,随后为非活动性纤维化期。因此,结合TAO组MF程度更大,推测MG纤维化导致腺泡脂质沉积,最终导致TAO组的MSR明显。同时,炎症介导的腺泡结构不规则在TAO中更为明显。
本研究中,TAO组的AWI和API显著增加。Villani等[20-21]提出,腺泡壁和腺泡间不均匀程度增强可能是MG炎症的迹象。然而,Ibrahim等[26]在共聚焦显微镜下发现特应性角膜结膜炎患者API增强,提示MG纤维化。本研究没有发现TAO患者MG炎症的直接证据(如树突状细胞)。既往研究表明,树突状细胞密度定量可以反映MG腺体周围炎症[43-44]。在本研究中,典型的树突形状往往无法识别,而且单个细胞也无法用IVCM清晰识别。因此,本研究选择对腺泡壁和腺泡间隙中可见的点状元素进行半定量评估。此外,本研究发现AWI和API均与CAS呈显著正相关。因此,本研究将AWI和API视为睑缘和MG炎症的共聚焦显微镜征象。本研究还探索了MG纤维化程度的共聚焦显微镜征象,与对照组相比,TAO组的MG纤维化程度更明显。推测MG纤维化是由炎症引起的。炎症细胞和成纤维细胞相互作用,随后炎症细胞的激活导致MG微环境中的致病性纤维化。
本研究为TAO眼MG的病理形态学改变提供了新的证据,并为阻塞和炎症在眼表病变过程中的作用提供了强有力的体内证据。这些发现有助于阐明TAO相关干眼的发病机制。但本研究也存在一定的局限性:MG是位于眼睑睑板内的一种特殊的皮脂腺,垂直于睑缘排列,并开口于睑缘。上睑约25~40条,下睑约20~30条。上下眼睑的MG对眼表均有影响,但本研究只对下眼睑进行了IVCM分析。IVCM检查需要仪器和被检组织之间接触数分钟,该过程可能会让被检者自觉不适。此外,检查过程中需要被检者向特定方向固视,同时,被检组织必须与仪器的无菌帽表面平行。因此选择下眼睑进行IVCM检查时被检者的配合度更高,显示MG腺体结构更清晰。
