中国儿童细菌耐药监测组2021年儿童细菌耐药监测
2022-11-29王传清许红梅景春梅邓继岿王红梅华春珍陈英虎陈学军陈益平杨锦红林爱伟王世富邓慧玲曹三成郝建华黄园园项红霞卓志强1a黄美恋1b
付 盼 王传清 俞 蕙 吴 霞 许红梅 景春梅 邓继岿 王红梅 华春珍 陈英虎 陈学军 张 婷 张 泓 陈益平 杨锦红 林爱伟 王世富 曹 清 王 星 邓慧玲 曹三成 郝建华 高 巍 黄园园 项红霞 卓志强1a 黄美恋1b
抗菌药物在儿童中的广泛应用已经引起较为严峻的细菌耐药问题,监测临床儿科分离致病菌的分布和耐药变迁对儿科抗感染治疗尤其重要。为了解和监测全国儿童细菌感染常见病原菌及耐药变迁,由全国三级甲等教学儿童医院组成的细菌耐药监测组(Infectious Disease Surveillance for Pediatrics, ISPED),每年对各家成员单位的耐药监测数据进行汇总和分析,2021年ISPED新纳入2家成员单位(江苏省无锡市儿童医院和复旦大学附属儿科医院厦门分院)。现对2021年ISPED成员单位的儿童细菌耐药监测结果进行统计分析,为临床合理使用抗菌药物提供依据。
1 方法
1.1 菌株来源 ISPED中三级甲等儿童医院或综合医院儿科上报的2021年1月1日至12月31日细菌室连续的临床检测菌株。
1.2 菌株纳入和排除标准 见2019年ISPED发表的文献[1]。
1.3 细菌培养及鉴定 细菌分离和培养参照微生物学检验诊断常规进行。采用VIETEK自动化细菌分析仪(法国)或MALDI-TOF/MS(法国,布鲁克)质谱鉴定仪进行菌种鉴定。质控菌株采用ATCC25922、ATCC25923、ATCC49619和ATCC66027。
1.4 抗菌药物敏感试验和判断标准 抗菌药物敏感试验采用自动化细菌鉴定及药敏分析仪(Vitek2 Compact,法国)或纸片扩散法 (OXOID公司),肺炎链球菌青霉素药物敏感性试验采用E-test(OXOID公司)做补充。质控菌株采用ATCC25922、ATCC25923、ATCC27853、ATCC49619和ATCC49247,药物敏感性试验质量控制每周进行1次。参照2021年美国临床实验室标准化委员会M100-S31文件[2]推荐的判断标准。
β-内酰胺酶(OXD)检测采用OXD试纸接触被测菌,室温下变红色为阳性,不变色(黄色)为阴性。
耐药菌的检测和定义:青霉素不敏感肺炎链球菌(PNSP),碳青霉烯类耐药的肠杆菌目细菌(CRE)、碳青霉烯类耐药的大肠埃希菌(CR-ECO)、碳青霉烯类耐药的肺炎克雷伯菌(CR-KP)、碳青霉烯类耐药的阴沟肠杆菌(CR-ECL)、碳青霉烯类耐药的铜绿假单胞菌(CR-PA)和碳青霉烯类耐药的鲍曼不动杆菌(CR-AB)的定义和检测方法参考2020年ISPED发表的文献[3]。
1.5 统计学分析 不同组间细菌耐药率统计分析采用WHONET 5.6软件。多重耐药菌(MDROs,临床使用≥3类抗菌药物同时呈现耐药的细菌)趋势分析采用趋势卡方检验,P<0.05为差异有统计学意义。
2 结果
2.1 细菌分离株总体特征分析 共收集13家医院分离菌株63 508株。重庆医科大学附属儿童医院16 787株,复旦大学附属儿科医院7 098株,广东省深圳市儿童医院6 813株,浙江大学医学院附属儿童医院6 458株,上海交通大学医学院附属儿童医院5 031株,山东大学齐鲁儿童医院3 759株,上海交通大学医学院附属上海儿童医学中心3 585株,复旦大学附属儿科医院厦门分院3 400株,温州医科大学附属育英儿童医院3 317株,江苏省无锡市儿童医院2 944株,陕西省西安市儿童医院2 770株,吉林大学白求恩第一医院儿科分离株855株,河南省开封市儿童医院691株。≤28 d(新生儿组)5 642株(8.9%),~1岁组22 696株(35.7%),~3岁组13 024株(20.5%),~5岁组9 226株(14.5%),>5岁组12 920株(20.3%)。男性36 009例(56.7%),女性27 499例。
63 508临床分离株中,革兰阳性菌25 317株(39.9%),革兰阴性菌38 191株(60.1%)。表1显示,前10位分离菌株依次是:大肠埃希菌(12.7%)、肺炎链球菌(12.3%)、金黄色葡萄球菌(11.6%)、流感嗜血杆菌(11.4%)、卡他莫拉菌(6.5%)、肺炎克雷伯菌(5.2%)、铜绿假单胞菌(4.0%)、表皮葡萄球菌(3.7%)、鲍曼不动杆菌(2.4%)及化脓性链球菌(2.1%)。
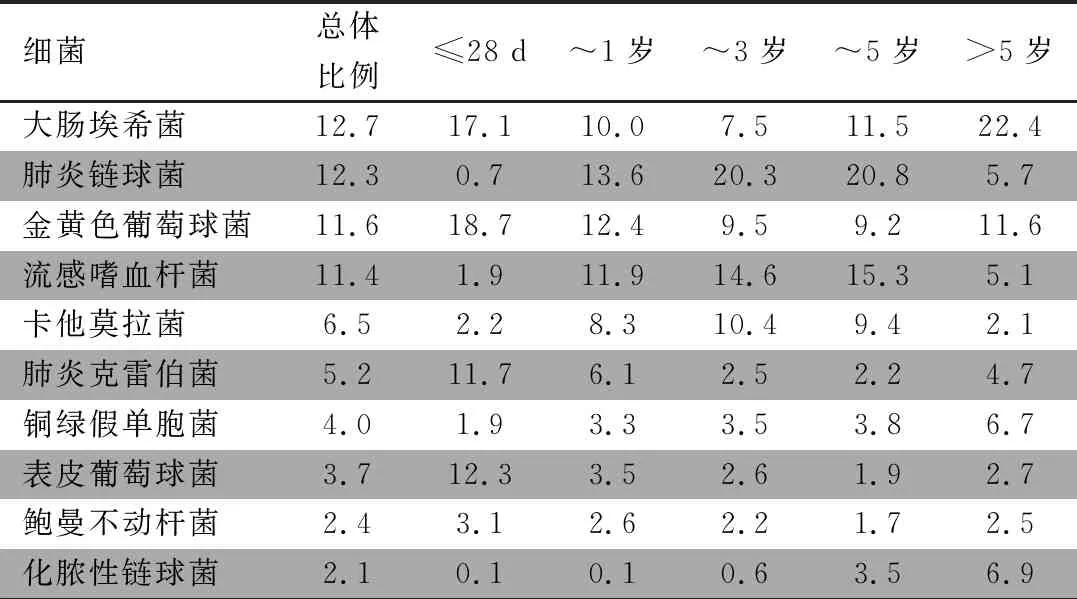
表1 2021年ISPED儿童主要分离菌在不同年龄组中的分布(%)
表1显示,主要分离菌在各个年龄组中分布不同,大肠埃希菌和金黄色葡萄球菌是新生儿组(17.1%和18.7%)和>5岁组(22.4%和11.6%)最主要分离菌,而肺炎链球菌是>28 d至5岁儿童的主要分离菌(13.6~20.8%)。化脓性链球菌在~5岁和>5岁年龄组的构成比最高,而在其他年龄组的构成比均<1%。
2.2 细菌分离株标本分布及不同标本来源主要分离株
2.2.1 菌株的标本来源分布 表2显示,63 508株临床分离株,主要标本来源分别为呼吸道、脓液/分泌物(伤口脓液和创口分泌物)、尿液、血液和肠道标本,以上标本共分离59 390株(93.5%)细菌;52.5%(33 376株)来源于呼吸道标本,其中下呼吸道标本31 513株(49.6%),上呼吸道标本1 863株(2.9%);其次为脓液/分泌物标本(9 014株,14.2%);尿液、血液和肠道标本比例分别为11.8%(7 466株)、8.2%(5 181株)和6.9%(4 353株)。此外,CSF标本分离株共248株(0.4%)。
2.2.2 不同标本来源主要分离株分布 表2显示不同标本来源前5位主要分离株分布,下呼吸道标本中分离率最高的为肺炎链球菌(23.0%)、流感嗜血杆菌(22.1%)和金黄色葡萄球菌(14.3%),上呼吸道标本中分离率最高的为化脓性链球菌(57.9%)和金黄色葡萄球菌(11.8%),在脓液/分泌物中分离率最高的为大肠埃希菌(32.9%)和金黄色葡萄球菌(19.0%),尿液中分离率最高的为大肠埃希菌(37.5%)、粪肠球菌(12.3%)和屎肠球菌(11.9%),肠道标本(粪便)中分离率最高的为沙门菌属(78.5%)。血液和CSF主要分离株均为表皮葡萄球菌(28.6%和27.9%),不排除标本采样时的污染可能,应结合临床症状和指征判断是否为致病菌。

表2 2021年ISPED细菌分离株标本来源分布及前5位分离株(%)
2.3 革兰阴性菌耐药监测数据分析
2.3.1 肠杆菌目细菌耐药监测数据 肠杆菌科细菌共分离到19 585株,占比前3位的分离菌分别为大肠埃希菌(41.1%)、肺炎克雷伯菌(16.8%)和阴沟肠杆菌(5.3%)。此外,沙门菌属是儿科肠道主要分离菌,其总体分离率为19.2%(3 752株)。
表3显示,3种主要的肠杆菌目细菌中,大肠埃希菌对氨苄西林、头孢唑啉和甲氧苄啶/磺胺甲噁唑耐药率>50%,对头孢呋辛、头孢曲松和环丙沙星的耐药率均>40%,对氨苄西林/舒巴坦、庆大霉素和左氧氟沙星耐药率均>30%,对头孢吡肟和氨曲南耐药率>20%;肺炎克雷伯菌对Ⅰ~Ⅲ代头孢、氨苄西林/舒巴坦、氨曲南和甲氧苄啶/磺胺甲噁唑耐药率>30%,对Ⅳ代头孢吡肟、头孢西丁和环丙沙星耐药率均>20%;阴沟肠杆菌总体耐药率较低,对头孢曲松耐药率>30%,对头孢他啶和氨曲南耐药率均>20%。CRE、CR-ECO、CR-KP和CR-ECL的比例分别为4.6%、2.1%、14.8%和7.2%。

表3 2021年ISPED监测主要肠杆菌目细菌耐药率情况(%)
肠杆菌目细菌中,共分离到3 402株沙门菌属,其对Ⅰ~Ⅱ代头孢菌素及头霉素类抗生素存在天然耐药。对氨苄西林/舒巴坦和甲氧苄啶/磺胺甲噁唑耐药率>30%,对头孢曲松耐药率为21.5%。
2.3.2 主要非发酵菌的耐药性分析 表4显示,铜绿假单胞菌、鲍曼不动杆菌和嗜麦芽窄食单胞菌是儿科最主要的非发酵菌,铜绿假单胞菌总体耐药率较低,除对氨曲南耐药率为11.7%,对其他抗生素的耐药率均<10%;鲍曼不动杆菌总体耐药率相对较高,对头孢他啶和碳青霉烯类抗生素耐药率均>30%,对酶抑制剂复合制剂、头孢吡肟、阿米卡星、庆大霉素、环丙沙星、左氧氟沙星和甲氧苄啶/磺胺甲噁唑等耐药率均>20%。嗜麦芽窄食单胞菌对头孢他啶耐药率为46.1%,对其他抗生素耐药率均<10%。CR-PA和CR-AB的比例分别为6.7%和30.7%。

表4 2021年ISPED监测主要非发酵菌耐药率情况(%)
2.3.3 流感嗜血杆菌和卡他莫拉菌耐药性分析 表5显示,流感嗜血杆菌和卡他莫拉菌β-内酰胺酶阳性率较高,分别为68.9%和99.1%。流感嗜血杆菌对氨苄西林和甲氧苄啶/磺胺甲噁唑耐药率较高,分别为77.7%和74.0%,对头孢呋辛和氨苄西林/舒巴坦耐药率均>50%,对阿奇霉素、头孢曲松和左氧氟沙星的不敏感率分别为48.0%、1.4%和0.1%。卡他莫拉菌对阿奇霉素不敏感率为32.5%,对克林霉素耐药率为17.0%,对甲氧苄啶/磺胺甲噁唑、氯霉素和阿莫西林/克拉维酸耐药率均<2.0%。

表5 2021年ISPED监测流感嗜血杆菌和卡他莫拉菌耐药率情况(%)
2.4 革兰阳性球菌耐药监测数据分析
2.4.1 葡萄球菌属耐药监测数据分析 表6显示,金黄色葡萄球菌对苯唑西林耐药率为33.2%,对青霉素、红霉素耐药率较高,分别为91.8%和53.5%,对克林霉素耐药率为36.7%,对庆大霉素、利福平、环丙沙星、左氧氟沙星和甲氧苄啶/磺胺甲噁唑的耐药率均<10%。凝固酶阴性葡萄球菌对苯唑西林耐药率为75.9%,对青霉素和红霉素耐药率高达93.1%和81.4%,对克林霉素、左氧氟沙星和甲氧苄啶/磺胺甲噁唑耐药率均>30%,对环丙沙星耐药率>25%。

表6 2021年ISPED监测葡萄球菌属耐药率情况(%)
甲氧西林耐药金黄色葡萄球菌(MRSA)和甲氧西林耐药凝固酶阴性葡萄球菌(MSCNS)检出率分别为33.2%和81.8%,两者对多种抗生素耐药率比甲氧西林敏感株高。其中,MRSA对克林霉素和红霉素耐药率分别为52.1%和69.0%,显著高于甲氧西林敏感金黄色葡萄球菌的29.3%和46.2%。MRCNS对多种抗生素显示较高耐药水平,对庆大霉素、利福平、环丙沙星、左氧氟沙星、甲氧苄啶/磺胺甲噁唑、克林霉素和红霉素耐药率均显著高于甲氧西林敏感凝固酶阴性葡萄球菌。
2.4.2 链球菌属耐药性分析 表7显示,10 801株链球菌属中,肺炎链球菌、化脓性链球菌分离率最高,分别为72.4%(7 824株)和12.5%(1 349株)。肺炎链球菌中,仅21株来源于CSF(0.3%)。非CSF来源的肺炎链球菌中,青霉素不敏感菌株(PNSP)比例为9.6%,其中青霉素耐药株与青霉素中介株比例分别为1.8%和7.8%。肺炎链球菌对红霉素、克林霉素和甲氧苄啶/磺胺甲噁唑的耐药率较高,分别为98.6%、95.4%和62.2%。1 349株化脓性链球菌对青霉素和头孢曲松均100%敏感,对红霉素和克林霉素耐药率显示较高耐药水平,耐药率分别为92.5%和90.9%。 其他β-溶血性链球菌共分离到173株,其对红霉素耐药率为76.1%。

表7 2021年ISPED监测链球菌属耐药率情况(%)
2.4.3 肠球菌属耐药性分析 表8显示,共分离到肠球菌属细菌2 978株,主要为屎肠球菌(1 324株,44.5%)和粪肠球菌(1 290株,43.3%)。屎肠球菌总体耐药性较高,对氨苄西林、左氧氟沙星和红霉素均显示较高耐药,耐药率分别为91.1%、52.8%和70.2%,对呋喃妥因耐药率较低,为12.1%(尿液分离株),对高浓度庆大霉素耐药率为5.9%。除对红霉素显示较高耐药率外(59.0%),粪肠球菌总体耐药率较低,其对高浓度庆大霉素、左氧氟沙星和氯霉素耐药率分别为29.3%、14.5%和25.9%,未发现万古霉素、利奈唑胺、替考拉宁耐药的肠球菌。

表8 2021年ISPED监测肠球菌属耐药率情况(%)
2.5 儿科MDROs的分布特征和耐药监测
2.5.1 ISPED监测组 2021年MDROs分离情况和耐药监测 表9显示,MRSA对红霉素和克林霉素耐药率在非新生儿组较高,对其他抗生素耐药率在两组中无明显差异。
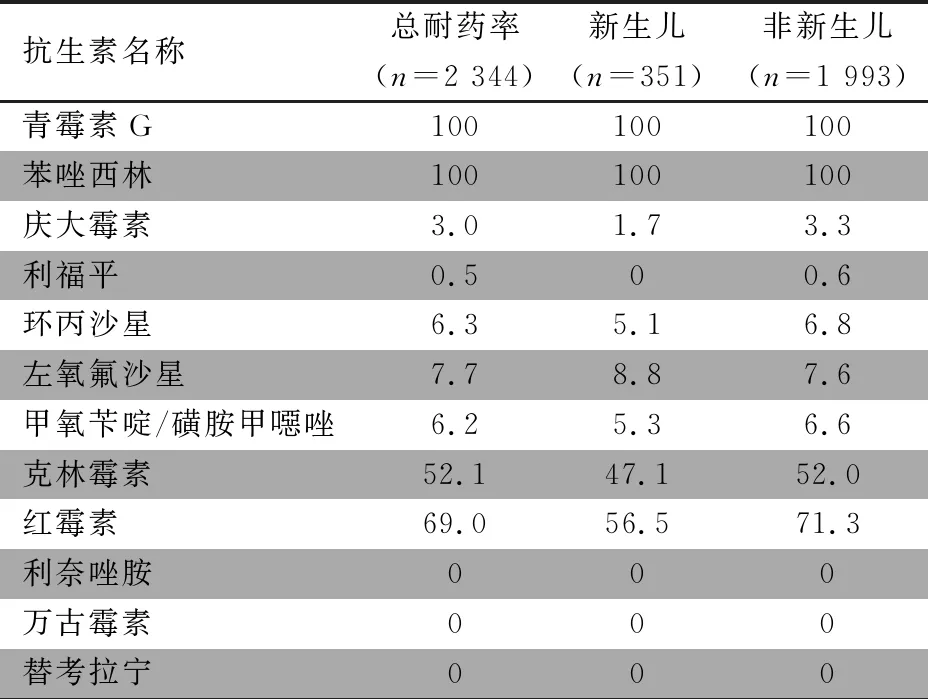
表9 2021年ISPED监测MRSA耐药率情况(%)
表10显示,19 585株肠杆菌目细菌中(新生儿组2 293株,非新生儿组17 292株),共分离到CRE菌株896株,检出率为4.6%,其中新生儿组与非新生儿组的检出率分别为4.4%(100株)和4.6%(796株)。CRE菌株对多种抗生素高度耐药,其中对头孢哌酮/舒巴坦、氨苄西林/舒巴坦、头孢他啶、头孢曲松和头孢西丁耐药率均>80%;对哌拉西林/他唑巴坦、头孢吡肟耐药率>70%;对头孢他啶/阿维巴坦、氨曲南耐药率>60%。CRE菌株对抗生素耐药率在新生儿和非新生儿组间无明显差异。

表10 2021年ISPED监测碳青霉烯类耐药的肠杆菌目细菌、铜绿假单胞菌和鲍曼不动杆菌的耐药率情况(%)
2 523株铜绿假单胞菌中(新生儿组105株,非新生儿组2 418株),CR-PA总体检出率为6.7%(206/2 523),在新生儿组中的检出率为12.4%(13/105),远高于非新生儿组的8.0%(193/2 418)。CR-PA对氨曲南耐药率为48.6%,对头孢哌酮/阿维巴坦、头孢他啶、头孢吡肟和左氧氟沙星耐药率均>20%。虽然,CR-PA在新生儿组总体检出率较高,但新生儿组分离的CR-PA对大部分抗菌药物的耐药率较低,对Ⅲ~Ⅳ代头孢、酶抑制剂复合制剂、环丙沙星和左氧氟沙星的耐药率明显低于非新生儿组。
表10显示,1 501株鲍曼不动杆菌中(新生儿组174株,非新生儿组1 327株),CR-AB总体检出率为30.7%(468/1 501),其中新生儿组CR-AB检出率为12.6%(22/174),远低于非新生儿组的33.6%(446/1 327)。CR-AB总体耐药均较为严重,对Ⅲ~Ⅳ代头孢、酶抑制剂复合制剂耐药率均大于或接近80%,CR-AB对多种抗生素耐药率在非新生儿组中均高于新生儿组。
3 讨论
2021年ISPED纳入的全国13家儿童医院共监测有效病原菌63 508株。本次监测数据显示,前10位分离株依次为大肠埃希菌、肺炎链球菌、金黄色葡萄球菌、流感嗜血杆菌、卡他莫拉菌、肺炎克雷伯菌、铜绿假单胞菌、表皮葡萄球菌、鲍曼不动杆菌及化脓性链球菌。与ISPED 2020年监测数据比较[3,4],流感嗜血杆菌的构成比有所提高,从第6位上升至第3位,化脓性链球菌从第15位上升至第10位。儿童感染的常见病原菌构成比与成人同期报道有较大不同,其中肺炎链球菌、流感嗜血杆菌和卡他莫拉菌是儿童群体前5位的分离菌,所占比例远高于成人[5]。
各年龄组的主要分离菌构成比有较大差异,其中新生儿组和>5岁组最主要分离菌分别为金黄色葡萄球菌和大肠埃希菌,肺炎链球菌是>28 d至5岁组儿童的最主要分离菌。化脓性链球菌被公认为是学龄期儿童细菌性咽扁桃体炎(猩红热)最常见的病原体[6]。本次监测数据显示,化脓性链球菌是2021年分离的第10位分离菌,该菌主要在>3岁的学龄儿童中检出,因此,应谨防学龄期儿童化脓性链球菌引起的猩红热的传播。
呼吸道感染是儿童感染的最常见类型,其中肺炎在<5岁的儿童中最为常见[7, 8]。联合国儿童基金会的数据显示,儿童肺炎每年导致全球超过 800 000 名幼儿死亡,其中19%来源于新生儿群体,这些死亡几乎只发生于有潜在疾病的儿童,如早产儿慢性肺病、先天性心脏病和免疫抑制的儿童[9]。本次监测表明,63 508株病原菌中最主要的标本来源为呼吸道(51.2%),呼吸道来源的构成比与2020年相比增加了8.6%,其中下呼吸道来源比例48.2%,其主要分离株为肺炎链球菌、流感嗜血杆菌和金黄色葡萄球菌,而上呼吸道感染的最主要分离菌为化脓性链球菌,可见呼吸道感染对儿童健康造成巨大威胁,应当密切和持续关注呼吸道病原菌的检出情况。此外,表皮葡萄球菌是血液和脑脊液来源的最主要分离菌,大肠埃希菌是尿液和脓液的首位分离菌,沙门菌属和弯曲菌属是引起儿童肠道感染的最主要分离菌。研究提示,表皮葡萄球菌或是血液和脑脊液标本的最常见污染菌,因此结合临床症状来区分污染或是感染,对临床诊断和治疗至关重要[10, 11]。CRP和PCT等被证明在鉴别表皮葡萄球菌污染中具有一定诊断价值,血清PCT敏感性和特异性高于血清CRP,PCT鉴别血流感染组及污染组的敏感度、特异度和准确度分别为86.8%、82.2%和84.3%,最佳截断值[12]为0.195 ng·mL-1,因此临床医生可参考临床表现和PCT等炎症指标进一步区分判断。
本次监测结果显示,2021年各主要分离菌的总体耐药率较2020年有轻微降低:①肠杆菌目细菌中,大肠埃希菌和肺炎克雷伯菌对Ⅱ~Ⅲ代头孢和氨苄西林舒巴坦耐药率均>30%;②非发酵菌中,鲍曼不动杆菌总体耐药率高于铜绿假单胞菌和嗜麦芽窄食单胞菌;③肠球菌主要分离自尿液,其中屎肠球菌总体耐药率较粪肠球菌高;④除红霉素和克林霉素高度耐药外,β-溶血性链球菌对其他抗生素总体耐药水平较低;⑤流感嗜血杆菌和卡他莫拉菌产β-内酰胺酶的比例分别高达68.9%和99.1%,提示β-内酰胺类抗生素已经不适合两种细菌的治疗。
抗生素耐药已经构成对人类健康的全球威胁。其中MDROs导致的感染越来越多,治疗困难,对社会构成巨大的经济负担。在ICU接受治疗的儿童,接受机械通气、动静脉置管的儿童,接受纤维支气管镜检查的儿童,滥用抗菌药物的儿童,伴有慢性肺病和慢性心血管疾病的儿童,应防止MDROs感染[13]。儿童群体MDROs的比例较成人低,其中CRE的比例仅4.6%,CR-KP检出率为14.8%,与2016年(23.0%)相比呈现下降趋势;CR-PA的水平也呈现缓慢下降趋势,由2016年的15.8%下降到2021年的6.7%[1, 3, 4]。CR-AB的检出率从2016年54.5%逐年下降到2021年的30.7%。PNSP的检出率在近几年也呈现缓慢波动下降的趋势。MRSA的检出率近几年较为稳定(31.5%~36.8%),与成人水平接近[5, 14, 15]。
CRE的主要耐药机制为产碳青霉烯酶,其他的耐药机制包括AmpC 的过度生产、外膜蛋白缺失和某些外排泵生产过剩等[16]。多项研究表明,产碳青霉烯酶是CRE的最主要耐药机制,产酶菌株在CRE的检出率为77.3%~91.3%[17-20]。最近一项研究表明,上海地区儿童感染的CRE中,91.4%为产碳青霉烯酶的菌株,而新德里金属酶和碳青霉烯酶是儿童最主要的酶,比例高达67.6%和26.4%[21]。由于碳青霉烯酶多位于多种质粒和染色体上,容易在不同菌株或菌属间水平传播,应高度警惕碳青霉烯酶基因的院内播散[22]。
新生儿由于免疫系统尚未完全成熟,比年龄较大的儿童和成人更容易感染,而且更为严重,因此当新生儿发生感染时,常需要在医院甚至NICU中进行治疗,而住院治疗的新生儿更容易发生病原菌的定植和感染,尤其是耐药率较高的MDROs,因此应谨防新生儿MDROs的院内感染[23]。ISPED监测数据显示,2021年MDROs在新生儿组和非新生儿组中的检出率有较大差异,其中CR-PA在新生儿组总体检出率较高,CR-AB在非新生儿组检出率较高,但两种耐药菌对多种抗生素的耐药率均在非新生儿组更高。此外,MDROs对多种抗生素的耐药率也有所降低,这与新冠疫情以来严格佩戴口罩、保持社交距离的疫情防控政策和抗生素的规范化合理化使用密切相关,使耐药菌的传播有所控制,总体耐药率有所降低[24-26]。
儿童群体由于免疫力尚未完善,容易感染各种病原菌,细菌耐药问题给临床治疗带来极大挑战。因此,对多重耐药菌,尤其是CRE、CR-AB、CR-PA和MRSA的监测对临床遏制耐药菌的播散和抗感染治疗意义重大。ISPED监测组2021年监测数据显示CR-PA、CR-KP和CR-AB整体检出率较往年有下降趋势,MDROs对大部分抗菌药物耐药程度在2021年有所降低。CR-PA在新生儿组中的检测率较高,应警惕新生儿群体中CR-PA的感染与定植。遏制细菌耐药工作任重而道远,各医院微生物实验室应积极与临床有效沟通,并对细菌耐药进行有效监测及定期反馈、加强院感防控体系的科学建设和抗菌药物合理使用,建立有效的多学科协作机制。
