两种微创术式在胆总管结石合并胆囊结石中的临床应用
2022-11-22刘世洲贺杰峰李燕军
刘世洲 贺杰峰 李燕军
山西白求恩医院普通外科,太原 030000
胆总管结石是指原发或者继发于胆总管内的结石,是临床常见的胆道系统疾病之一,具有病情重、并发症多的特点,其中10%~15%的患者合并胆囊结石[1-2]。患者早期可无明显症状,但伴随疾病的发展可出现剧烈腹痛、寒战、发热、皮肤巩膜黄染等急性胆道梗阻的症状,慢性期易引起胆汁淤积性肝硬化、胆源性肝脓肿、胆源性胰腺炎等并发症,严重威胁患者的健康[3]。近年来,在“微创化”、“损伤控制”理念的影响下,微创技术已贯穿于胆总管结石治疗的始终。目前胆管结石合并胆囊结石的微创手术主要有腹腔镜胆囊切除术(laparoscopic cholecystectomy,LC)+胆总管切开胆道镜探查取石术(laparoscopic common bile duct exploration,LCBDE)+T管引流术和ERCP+内镜下十二指肠括约肌切开取石术(endoscopic sphincterotomy, EST)+鼻胆管引流术(endoscopic nasobiliary drainage,ENBD)+LC[4]两种。由于LC+LCBDE+T管引流术的留置T管不仅给患者的生活带来不便,而且一定程度上增加了胆漏、胆道感染等T管相关并发症的风险,目前胆总管一期缝合术开始替代T管引流术,成为临床上主要的微创术式。本研究回顾性分析200例胆总管结石合并胆囊结石患者的临床资料,比较LC+LCBDE+胆总管一期缝合术与ERCP+EST+ENBD+LC的临床疗效,以期为今后选择合理的临床治疗方法提供依据。
资料与方法
一、一般资料
回顾性分析2015年6月至2021年2月间山西白求恩医院普通外科收治的200例胆总管结石合并胆囊结石患者的临床资料。纳入标准:(1)术前经B超、CT、MRCP等影像学检查确诊为胆总管结石合并胆囊结石者;(2)胆总管直径>8 mm;(3)结石最大径≤1 cm。排除标准:(1)影像学检查提示合并肝内胆管结石、胆道肿瘤、胆道畸形;(2)合并急性胰腺炎、化脓性胆管炎、腹膜炎;(3)存在腹部手术史;(4)严重心肺等脏器功能障碍,无法耐受手术;(5)凝血功能异常。根据治疗方法将患者分为一期缝合组(LC+LCBDE+胆总管一期缝合术)和内镜手术组(ERCP+EST+ENBD+LC)。一期缝合组130例患者,其中男性73例,女性57例,年龄27~71(45±6)岁;内镜手术组70例患者,其中男性39例,女性31例,年龄25~69(46±6)岁。两组患者年龄和性别的差异均无统计学意义(P值均>0.05),具有可比性。
二、治疗方法
1.术前基础治疗:术前所有患者给予禁饮食、胃肠减压、解痉止痛、抗感染、保肝抑酸、维持水电解质平衡等对症治疗。为减轻胃肠道压力,减轻患者恶心、呕吐、腹胀的发生,促进胃肠道功能较早的恢复,所有患者均给予肠外营养。
2.LC+LCBDE+胆总管一期缝合术:患者全身麻醉后取仰卧位。常规采用四孔法建立人工气腹,维持腹内压在10~12 mmHg(1 mmHg=0.133 kPa)。解剖肝十二指肠韧带充分暴露Calot三角,在距离胆总管5 mm处夹闭胆囊动脉和胆囊管。于胆总管前壁行长0.5~1.5 cm的纵行切口,吸净胆汁后放置胆道镜,观察结石的大小、位置、数量等情况,并根据结石大小调整切口大小。将冲洗器置入胆总管切口内,使用生理盐水冲洗,并适度挤压胆管便于小结石排出;对于较大的结石,使用液电或狄激光击碎并用取石网篮取出。之后检查左右肝管及Oddis括约肌,确认无结石残留后使用4-0普迪斯线行胆总管一期连续或间断缝合。最后切断胆囊管,取出胆囊及结石,并于肝下Winslow孔处放置并固定腹腔负压引流管一根。
3.ERCP+EST+ENBD+LC:患者取左侧卧位,咽喉部局部麻醉后插入十二指肠镜,经十二指肠乳头插管注入适量造影剂,观察胆管解剖和结石的位置、大小及数量。将电刀沿造影管插入并在11~12点钟方向切开乳头约1 cm,采用网篮或球囊取较小的结石,较大的结石使用液电碎石后取出。行ERCP确定结石取净后用取石球囊清理胆管,并留置鼻胆管。合并胆囊结石的患者在手术结束3 d内,若无明显并发症可在全身麻醉下行LC。
4.术后处理:两组患者术后均给予禁饮食、抑酸保肝、补液、抗感染等对症治疗,继续肠外营养支持,待肠道功能恢复且无腹痛、腹胀症状后逐渐给予肠内营养,遵循“由慢到快、由少到多、循序渐进”的进食原则。妥善固定各引流管并保持各引流管通畅,观察患者腹部体征变化及引流液的颜色、性状。一期缝合组患者Winslow孔引流量低于10 ml/d且无明显腹部不适症状后拔除Winslow孔引流管。内镜手术组患者术后1~2 d行鼻胆管造影,显示无结石残留且无并发症后拔除鼻胆管。两组术后常规检测血、尿淀粉酶,对于淀粉酶升高且伴腹痛的患者给予生长抑素等抑酶治疗。
三、观察指标
记录两组患者术中出血量,手术时间,术后进食时间,术后胰腺炎、胆管炎及其他并发症(胆漏、腹腔出血、切口感染)发生率,术后住院时间,住院费用等。
四、统计学处理
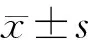
结 果
一、一般情况比较
一期缝合组患者的手术时间(103.21±9.36)min,术中出血量(36.0±3.0)ml,术后进食时间(3.3±0.3)d,术后住院时间(6.8±1.3)d,住院费用(2.74±0.39)万元;内镜手术组患者手术时间(88.18±7.20)min,术中出血量(37.3±2.7)ml,术后进食时间(2.2±0.8)d,术后住院时间(7.1±1.7)d,住院费用(3.86±0.63)万元。一期缝合组住院费用显著低于内镜手术组,但手术时间长于内镜手术组,术后进食时间迟于内镜手术组,差异均有统计学意义(P值均<0.05),而两组术中出血量、术后住院时间差异均无统计学意义。
二、术后并发症比较
一期缝合组1例(0.7%)患者出现术后胰腺炎,内镜手术组4例(5.7%)患者术后发生胰腺炎。内镜手术组的术后胰腺炎发生率显著高于一期缝合组,差异有统计学意义(χ2=14.83,P=0.003)。一期缝合组2例(1.5%)患者术后发生胆管炎,内镜手术组2例(2.9%)术后发生胆管炎;一期缝合组3例(2.3%)患者术后发生胆漏,内镜手术组1例(1.4%)术后发生胆漏;一期缝合组2例(1.5%)患者术后腹腔出血,内镜手术组3例(4.3%)术后出现腹腔出血,其中一期缝合组1例因非手术治疗无效后行剖腹结扎止血术,其余4例为少量出血,均给予输血、补液等治疗。两组均无切口感染患者。两组患者术后胆管炎、胆漏、腹腔出血、切口感染发生率差异均无统计学意义(P值均>0.05)。
讨 论
胆总管结石合并胆囊结石是临床常见的急腹症,近年来LC已成为治疗胆囊结石的“金标准”,被广泛应用于临床,LC+LCBDE+T管引流术是在LC的基础上逐渐发展而来的,可在全身麻醉下一次性解决胆囊结石和胆总管结石。该手术保留了Oddis括约肌的完整性,有效减少了术后胆道感染的发生率,目前已成为胆总管结石合并胆囊结石最经济、有效的治疗方法之一[5-7]。有研究认为T管虽然可有效引流胆汁,降低胆总管压力从而避免胆漏、胆道狭窄的发生,且为术后残留结石提供新的治疗途径,但放置T管破坏了胆总管的完整性,易导致患者出现胆汁丢失、电解质紊乱及T管相关并发症,为了避免这一弊端,胆总管一期缝合术应运而生,且在临床上逐渐推广。胆总管一期缝合术保证了胆道解剖的完整及正常的生理功能,有效减少胆汁丢失、电解质紊乱、胃肠道功能紊乱、T管相关并发症的发生,但同样存在术后发生胆漏、胆道感染的风险,因此胆总管一期缝合术具有较严格的适应证,只有胆总管直径>0.8 cm,术中完全取尽结石,无明显胆管炎或胆管炎较轻,胆总管下端通畅,Oddis括约肌及乳头功能正常时才可实行一期缝合治疗[8]。
近年来随着内镜技术的不断成熟,胆总管结石的治疗已从单一腹腔镜演变为双镜、三镜联合[9],ERCP+EST+ENBD+LC就是其中之一。该技术充分发挥了腹腔镜及内镜的优势,有效地利用消化道自然腔道,可清晰地观察胆总管结石的数目、大小、位置等情况,为进一步治疗提供了指导,弥补了单一术式的局限。由于该技术对腹腔脏器干扰较小,对胆总管创伤小,术后无需放置T管,不仅避免了T管相关并发症的发生,而且有利于患者术后胃肠道功能的恢复。术后放置鼻胆管可有效引流胆汁,避免胆汁淤积造成的胆道高压、急性胰腺炎、胆管炎的发生。本研究内镜手术组患者均先行ERCP+EST+ENBD再行LC,该治疗方案不仅可为术者提供清晰的胆道影像学资料,避免胆道损伤的发生,且术中先放置鼻胆管可有效引流胆汁减轻胆管压力,从而改善肝脏功能及全身炎症反应。该手术同样具有较严格的适应证,只有当患者胆总管结石数量<5枚、结石直径<1.5 cm、胆总管直径<1.5 cm才可采用[10]。Singh等[11]研究发现功能正常的Oddis括约肌不仅可以维持胰胆管的正常压力,在流体力及无菌生态方面也起着重要作用。但内镜手术损伤了Oddis括约肌的正常结构,术后易出现十二指肠液反流,从而增加了胆道感染的概率。术中反复插管可导致十二指肠乳头水肿或痉挛,增加术后胰腺炎、肠穿孔、出血、胆管癌等近期及远期并发症发生的风险。同时该手术需要由外科医师和内镜医师分至少两次完成,不仅增加了手术次数、手术时间,而且增加了麻醉风险和患者痛苦[12]。
本研究对比了近5年来采用以上两种微创手术的200例胆总管结石合并胆囊结石患者的疗效,结果显示,与内镜手术组比较,一期缝合组患者术后胰腺炎发生率低、手术费用少,但手术时间长,术后进食时间晚,差异具有统计学意义。而两组术中出血量,术后胆管炎、胆漏、腹腔出血、切口感染发生率,术后住院时间差异无统计学意义。
一期缝合术因一次性解决胆囊结石和胆总管结石,减少了手术次数;术中未放置T管及鼻胆管,可防止胆汁及电解质的丢失,有利于术后胃肠功能的恢复,缩短术后进食时间及术后住院时间;手术未损伤Oddis括约肌,减少了术后胆管压力升高及肠道菌群易位的发生,因此术后胰腺炎及胆管炎发生率较低。本研究一期缝合组1例患者术后发生胰腺炎,考虑为反复取石导致Oddis括约肌水肿从而导致胰管内高压,胰液排出受阻所致;内镜手术组4例患者术后发生胰腺炎,考虑可能是术中造影、结石脱落堵塞胰管造成胆总管及胰管内压力增高所致,均给予禁饮食、抑酸抑酶、肠外营养支持等对症治疗后好转。一期缝合组2例患者术后发生胆管炎,出现腹痛、寒战、发热等症状,可能是胆总管下端引流不畅,胆汁淤积所致,而内镜手术组术后2例胆管炎则可能是因为Oddis括约肌受损,肠道菌群逆流入胆道所致。本研究一期缝合组3例患者术后发生胆漏,出现腹痛、发热等腹腔感染的症状,引流管引流量最多为370 ml/d,考虑可能是术中反复取石过程中对胆管下端造成损伤,十二指肠乳头水肿导致胆汁引流不畅进而增加胆总管的压力,并且胆总管缝合不严密,缝合线松弛所致。予抗感染、保肝、补液、抑酸等对症治疗后好转。两组患者均未出现切口感染,主要是手术切口较小,术中对切除的胆囊和胆总管内结石放入胆囊袋后取出,保证了切口的清洁,且术后定期清洁切口所致。内镜手术组患者术后进食时间较一期缝合组患者早,因为内镜手术对胃肠道生理功能影响较小,一般术后3、24 h复查血清淀粉酶未见明显升高就可进食,而一期缝合手术创伤大,存在胆漏、胆汁淤积等并发症发生的可能,因此进食时间较晚。一期缝合组缝合技术要求高,术中胆总管切口的长短对手术操作的难易有一定的影响,从而手术时间较内镜手术组长。王勇等[13]通过对46例总管结石患者行一期缝合治疗,结果显示该手术不仅具有较高的成功率,在术中出血量、胆漏、结石残留等并发症及住院时间方面同样具有优势。Yi 等[14]对91例胆总管结石患者同样采用一期缝合治疗,结果显示一期缝合患者不仅避免了携带T管带来的不便,而且有效减少胆道狭窄等胆管相关并发症,缩短了患者的手术及住院时间。本研究结果与上述研究一致,同样证实了该术式的科学性、安全性和可行性。当然本研究病例数相对较少,为单中心研究等缺陷,所得出的结论仅能代表本次研究,有待今后多中心、大样本量进一步研究。
综上所述,两种微创手术均为胆总管结石合并胆囊结石的有效治疗方法,但LC+LCBDE+胆总管一期缝合术保留了Oddis括约肌的功能,有效维持胆总管正常生理功能,符合微创理念,值得临床上推广应用。当然,在治疗过程中不可一味地为了微创而微创,应根遵循个体化治疗原则,准确的把握手术指征、时机,选择最合适的治疗方案。
利益冲突所有作者声明无利益冲突
作者贡献声明刘世州:论文撰写,整理数据;贺杰峰:研究指导,统计学分析;李燕军:研究指导,论文修改
