我国家庭灾难性卫生支出公平性分析
2022-11-11张苇乐
苏 敏 ,张苇乐
内蒙古大学公共管理学院,内蒙古呼和浩特,010010
2021年7月15日,国家统计局在《2021年上半年全国居民收入和消费支出情况》中提到,2021年上半年全国居民人均医疗保健支出1015元,占总体消费性支出的8.8%,比上年增长19.7%,居民医疗保健支出呈上升趋势。2005年世界卫生组织(world health organization ,WHO)提出,当家庭的直接与间接医疗支出与家庭非生存性支出之比不小于40%时,则该家庭发生了灾难性卫生支出[1]。当发生灾难性卫生支出时,家庭可支付能力与生活质量也会随之降低。灾难性卫生支出公平性是指无论富裕的家庭、还是贫困的家庭,没有家庭因为可避免的且不公正的差异而丧失摆脱灾难性卫生支出的机会[2]。灾难性卫生支出是衡量健康公平性的重要指标,也是完善卫生服务体系的重要依据。目前对灾难性卫生支出的已有研究大多集中于现状描述[3]、影响因素分析[4]、政策效果研究等[5],且大多利用横断面数据对局部地区进行研究,利用面板数据对我国灾难性卫生支出公平性的研究成果数量较少。本研究基于2013-2018年中国健康与养老追踪调查(China health and retirement longitudinal study,CHARLS)的面板数据,采用WHO确定的标准得出灾难性卫生支出的发生率及变化趋势,利用集中指数分析灾难性卫生支出的公平性现状,并运用集中指数分解法解析各影响因素对不公平性的贡献。
1 资料来源与方法
1.1 资料来源
资料来源于2013-2018年CHARLS数据。该数据反映了全国28个省份(自治区、直辖市)、150个县(区)、450个社区(村)的中老年人的健康状况,研究样本覆盖面广、代表性较好,数据质量得到学术界的广泛认可[6]。本研究选择同时参与了2013、2015和2018年调查的家庭为研究对象,经过数据清洗,有3488个家庭同时参与了2013、2015和2018年的调查,因此本研究采用由上述3488个家庭构成的面板数据进行分析。
1.2 研究方法
1.2.1 集中指数。集中指数是用于衡量不同社会收入群体间卫生服务利用及健康公平性的方法[7]。本研究采用集中指数法测量不同经济收入组家庭的灾难性卫生支出的公平性,其大小为集中曲线与均等线之间面积的2倍,取值范围为[-1,1],计算公式如下:
(1)
在(1)式中,cov为协方差,Yi为灾难性卫生支出的变量,μ是其均数;Ri为将家庭按经济水平排序后第i个家庭在家庭总数中的比例,Ri=i/N,i=1为最低收入家庭,i=N为最高收入家庭。集中指数为0,表示绝对公平,为1表示绝对不公平;集中指数为正值,表明灾难性卫生支出的不公平性偏向高收入家庭,为负值,则表明灾难性卫生支出的不公平性偏向低收入家庭[8]。
1.2.2 集中指数分解。集中指数分解法由Wagstaff于2003年提出,用于分析各影响因素对灾难性卫生支出不公平性的贡献[9],其模型如下:
(2)
(3)
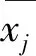
1.3 指标定义
1.3.1 灾难性卫生支出。1986 年Berki首次提出灾难性医疗费用的概念,并且强调灾难性医疗费用测量的基本单位是家庭而非个人[10]。本研究采用2005年WHO提出的灾难性卫生支出的概念与测量方法,即当家庭现金医疗卫生支出与家庭可支付能力之比达到或超过40%时,即认定家庭发生灾难性卫生支出,反之则没有发生灾难性卫生支出。本研究通过汇总CHARLS问卷中“所有家户成员的生活支出”的数额确定被调查家庭的消费总支出;通过问卷中“医疗支出(包括直接或间接)”问题确定被调查家庭的卫生医疗支出数额。
1.3.2 其他相关变量定义。影响灾难性卫生支出的变量包括:当前常住地、家庭人口数、家中是否有大于75岁及以上的老人、教育程度、婚姻状况、是否参加医疗保险、家庭总收入、是否吸烟、是否饮酒、是否身体有残疾、是否有慢性病、是否利用门诊服务、是否利用住院服务、住院次数等。
1.4 统计学方法
采用频数及百分比描述分类变量、均数±标准差描述连续变量。所有数据均采用Stata 15.0 进行统计分析,所有假设检验的置信度为95%。鉴于结果变量为二分类变量,因此采用Probit模型测算集中指数及贡献度。
2 结果
2.1 调查对象基本特征
2.1.1 社会人口学特征。本文的研究对象是以家庭为单位,为降低分析误差、精确分析灾难性卫生支出的影响因素,本研究以调查家庭中的户主信息代表此家庭的基本情况。在2013年的调查中,平均家庭人口数为1.65人,4.19%的家庭中有75岁及以上的老人,大部分户主的文化程度为小学及以下水平(占比66.00%),88.19%户主的婚姻状况为已婚,参加了医疗保险的占95.73%。有58.29%的户主吸烟,47.10%的户主饮酒,身体有残疾的占6.34%,患有慢性病的占67.17%,有28.56%的户主利用了门诊服务,利用了住院服务的占11.70%,平均住院次数约为0.10次。城市和农村家庭户主的绝大多数社会人口学特征均存在统计学差异。见表1。
2.1.2 灾难性卫生支出现状及变化趋势。2013年灾难性卫生支出发生率为22.94 % (城市和农村分别为20.08%和23.76%);2015年灾难性卫生支出发生率为20.24%(城市和农村分别为16.09%和21.43%);2018年灾难性卫生支出发生率为27.55%(城市和农村分别为22.52%和28.99%)。见图1。
2.2 影响因素分析
以家庭是否发生灾难性卫生支出为因变量,构建多元logistic回归模型。以农村地区为例,年份、家中是否有大于75岁老年人、教育程度、家庭总收入、是否患有慢性病、是否利用门诊服务、住院次数与发生灾难性卫生支出情况具有统计学关联(P<0.05)。相比于2013年,2015年灾难性卫生支出风险降低了0.85倍,2018年增加了1.41倍;相比于家庭中有小于75岁老年人、小学及以下文化程度的调查家庭,有大于等于75岁老年人、拥有初中及以上文化程度的家庭其灾难性卫生支出风险分别增加了2.04倍和降低了0.70倍。相比于最低收入家庭,次高收入家庭、最高收入家庭其灾难性卫生支出风险分别降低了0.74倍、0.60倍和0.45倍。相比于没有慢性病、没有利用门诊服务、从来没有住院的家庭,有慢性病的患者、利用了门诊服务、住过院的家庭其灾难性卫生支出风险分别增加了1.64倍、1.52倍和1.30倍。在城市地区,年份、家中是否有大于75岁老年人、婚姻状况、教育程度、家庭总收入、是否患有慢性病、是否利用门诊服务、住院次数与发生灾难性卫生支出情况具有统计学关联(P<0.05)。见表2。
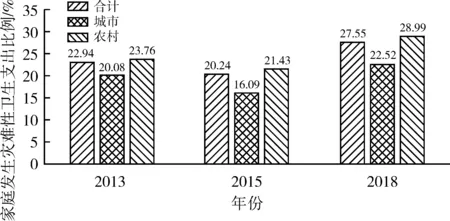
图1 2013-2018年家庭发生灾难性卫生支出发生率
2.3 与经济水平相关的灾难性卫生支出公平性分析
2013、2015和2018年中灾难性卫生支出的集中指数分别为-0.1578、-0.0968和-0.0976,在农村地区,2013、2015和2018年中灾难性卫生支出的集中指数分别为-0.1518、-0.0952和-0.0764;在城市地区,2013、2015和2018年灾难性卫生支出的集中指数分别为-0.1507、-0.0148和-0.1317,集中指数均为负值,结果表明灾难性卫生支出风险主要集中在经济状况较差的家庭中。见表3。
2.4 灾难性卫生支出公平性的贡献
建立Probit模型,对集中指数进行分解,确定各影响因素对灾难性卫生支出不公平的贡献率。贡献率为正值时,该因素会增加偏富裕家庭的不公平性(经济状况较好的家庭更不易发生灾难性卫生支出),反之,偏贫困家庭的不公平性。2013年,经济的贡献率最大(83.89%),其次为教育程度(4.86%),第三为年龄(3.60%)。2015年,经济的贡献率最大(69.73%),其次为教育程度(12.26%),第三为农村地区(10.28%)。2018年,经济的贡献率最大(78.96%),其次为教育程度(13.11%),第三为农村地区(7.43%)。见表4。
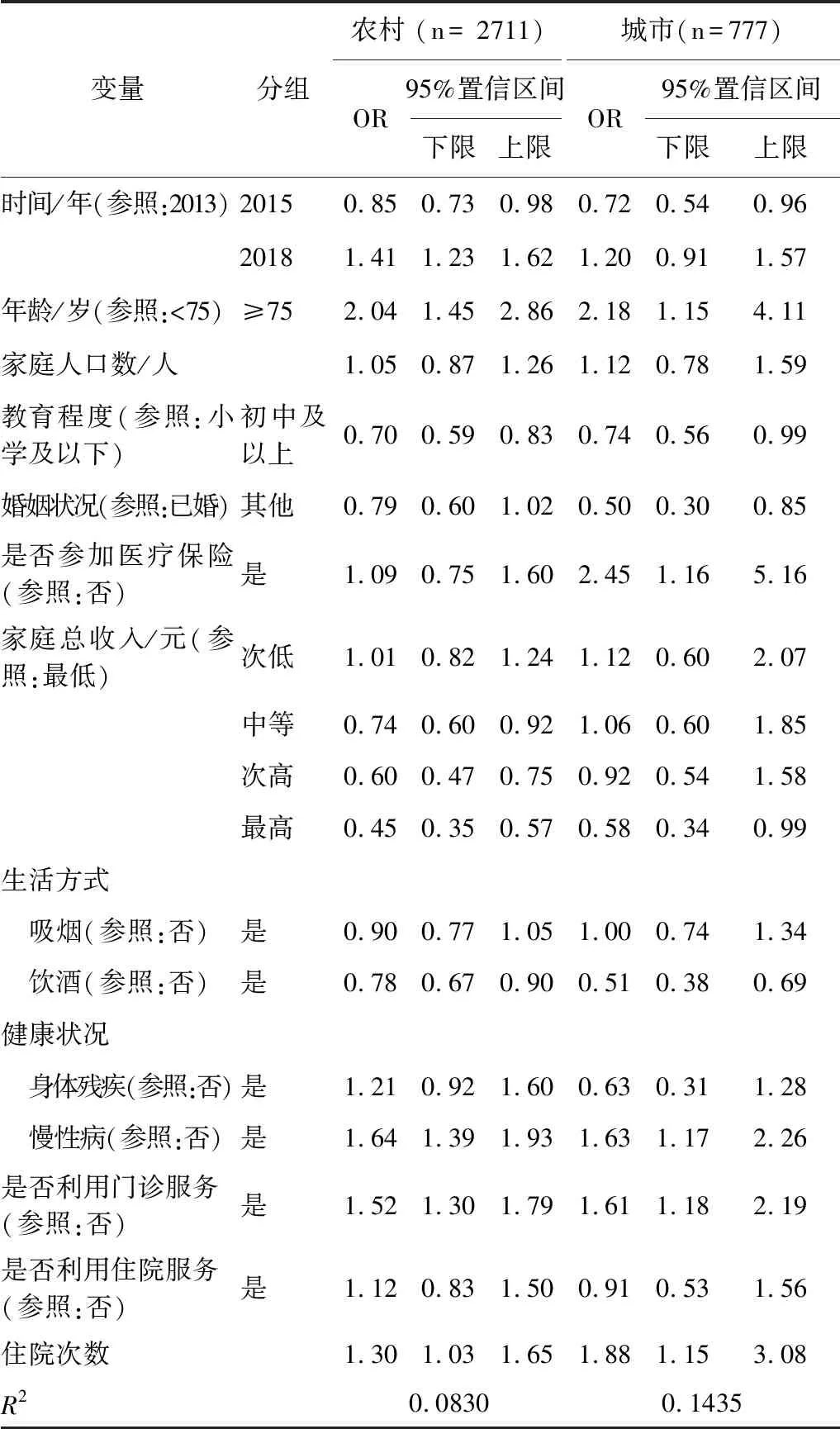
表2 灾难性卫生支出风险的影响因素
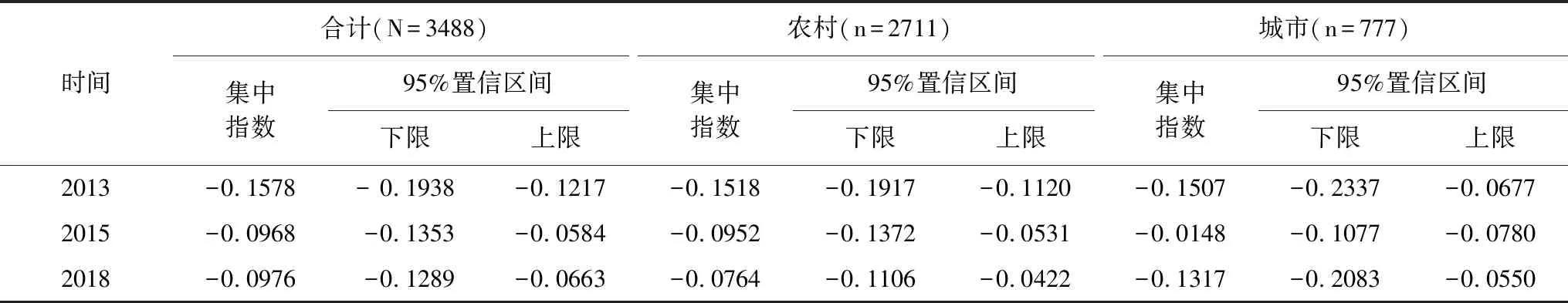
表3 2013-2018年灾难性卫生支出集中指数
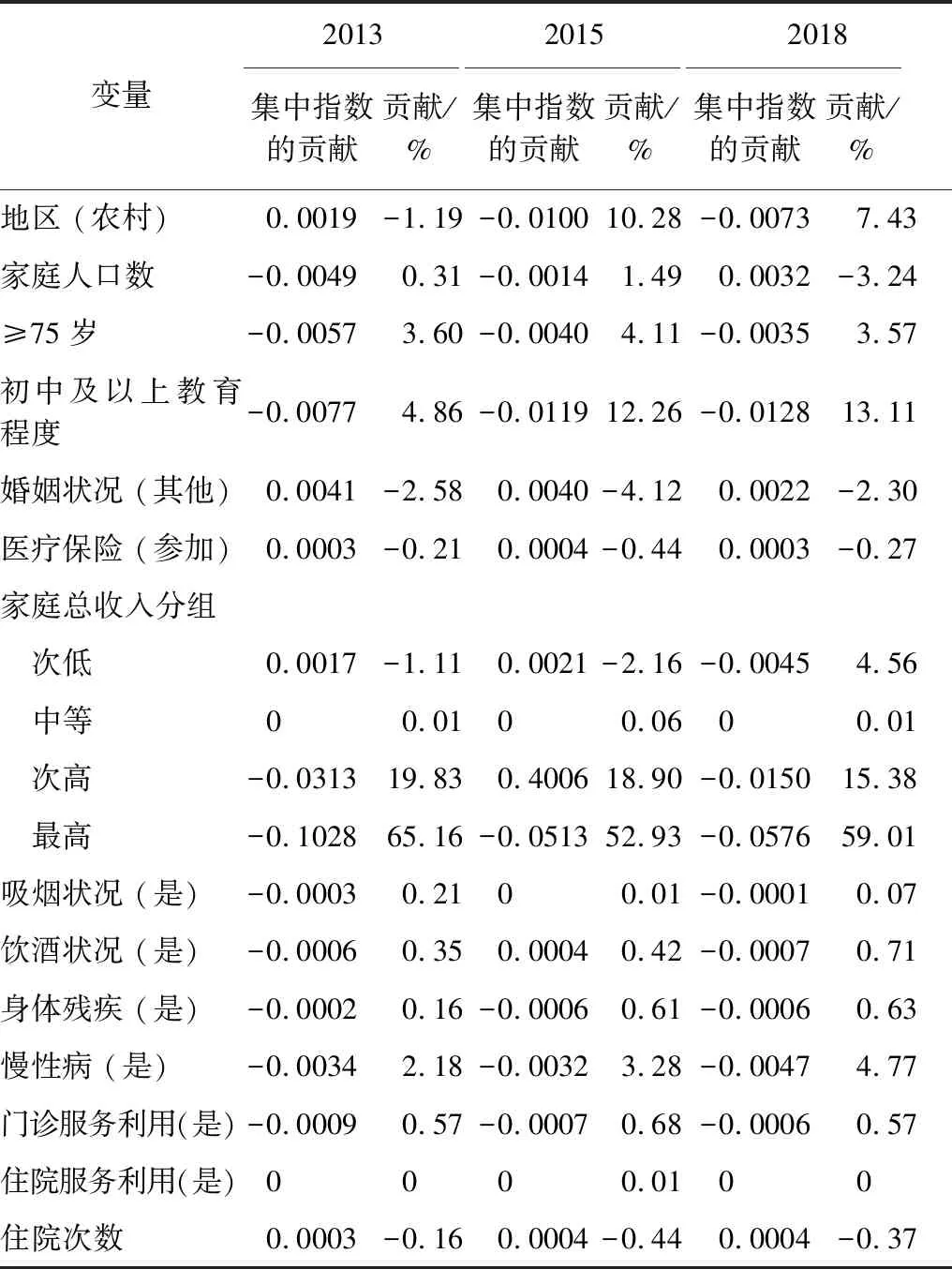
表4 2013-2018年灾难性卫生支出集中指数分解
3 讨论
3.1 我国灾难性卫生支出整体呈上升趋势
我国灾难性卫生支出整体上处于稳定状态,但有上升趋势。此外,相比于城市家庭,农村家庭更容易发生灾难性卫生支出,且城乡间灾难性卫生支出发生率差距较大。2020年中国卫生健康统计年鉴显示,截至到2019年,我国卫生总费用呈上升趋势,个人卫生支出占卫生总费用构成的28.4%,人均卫生费用达4702.8元;农村与城市的卫生保健支出分别占总消费支出的10.2%和7.8%[11]。灾难性卫生支出风险增加的潜在原因可归结如下。①慢性病流行与人口老龄化的叠加效应[12]。随着人类疾病谱由传染病向慢性病的转变,我国居民在健康方面面临着诸多潜在隐患;持续的人口老龄化与慢性病的叠加效应加剧了灾难性卫生支出的风险;②我国健康与医疗筹资结构亟待优化。我国公共筹资占总筹资结构的68%(美国公共筹资为50%,世界平均水平为60%);个人自付比例为28%(美国个人自付比例为11%,世界平均水平为18%,20%左右是世界公认的参考基准);商业保险仅占4%(美国商业保险筹资结构为39%,世界平均水平为22%)[13],因此,当前的卫生筹资结构中个人自付比例仍然较高,致使家庭抵御灾难性卫生支出风险的能力有限。③我国医疗保障体系有待精细与完善。城乡居民不同医疗保障制度的保障程度差异、报销待遇不平等、医疗资源分配不均加剧了城乡灾难性卫生支出差异,且纳入医疗保障的病种数量不全[14],导致很多慢性病病种无法报销,患者及家庭经济负担加重。
3.2 经济状况、受教育程度、年龄和慢性病是影响我国灾难性卫生支出的主要因素
我国家庭的经济状况、教育程度、年龄、慢性病、门诊服务利用、城乡差距是灾难性卫生支出的主要影响因素。家庭经济状况越好、教育程度越高,则家庭可支付能力越强,对自己的健康状况注视程度越高,家庭越不易发生灾难性卫生支出。家庭成员的年龄越大,患病几率越大,家庭越有可能发生灾难性卫生支出。其次,家庭中有慢性病患者、门诊服务利用越多,说明该家庭存在的健康隐患越多,因此越容易发生灾难性卫生支出。最后,城乡差距也是一个重要因素,这可能与城乡收入差距、不同医疗保障制度的福利待遇差异、医疗服务可及性等因素相关。此外,研究发现,在农村地区不论该家庭是否参加医保,分析结果都不显著。原因可能为:一是未参保样本偏少,2711户农村样本家庭中仅有107户家庭(约占样本总量3.95%)未参加医保;二是未参保家庭的医疗卫生支出被低估,家庭主动或被动放弃就医,出现应支付卫生费用而未支付的情况;三是暴露出我国针对农村地区的医疗保障体系仍有待完善[15]。
3.3 我国灾难性卫生支出存在偏富裕家庭的不公平
结果显示,2013-2018年,我国灾难性卫生支出在家庭群体之间存在不公平,经济状况较差的家庭更容易发生灾难性卫生支出,灾难性卫生支出存在偏富裕家庭的不公平。值得注意的是,2013-2018年我国灾难性卫生支出的集中指数绝对值呈下降趋势,但城乡间不公平的差距仍然在增大(2013年、2015年和2018年集中指数绝对值的差值分别为0.0011、0.0804和0.0553),可见灾难性卫生支出不公平程度有所缓解,但城乡之间的差距在仍然在增大。大多数变量如年龄、教育程度、慢性病、门诊服务利用对集中指数的贡献率为正值,增加了偏富裕家庭的不公平性。住院次数对集中指数的贡献率为负值,降低了偏富裕家庭的不公平性。分解结果显示,2013-2018年,影响家庭灾难性卫生支出不公平性的前两位因素为经济状况(83.89%、69.73%和78.96%)、教育程度(4.86%、12.26%和13.11%),2013年年龄(3.60%)是第三位影响灾难性卫生支出不公平的主要的因素,2015和2018年第三位影响灾难性卫生支出不公平的主要的因素是地区(10.28%和7.43%)。可见,我国经济状况较差的家庭仍然面临着灾难性卫生支出的威胁,严重影响家庭可支付能力及生活质量。
