经鼻颅联合入路切除复发鞍结节脑膜瘤1例
2022-11-10唐正一罗永光伍苛夫
玉 石 唐正一 罗永光 陆 升 伍苛夫
中国人民解放军联勤保障部队第九二三医院 1 神经外科 2 耳鼻咽喉头颈外科,广西南宁市 530021
鞍结节脑膜瘤(Tuberculum sellae meningiomas,TSMs)是指起源于鞍结节、蝶骨源以及视交叉沟中线或中线旁蛛网膜颗粒的脑膜瘤,占颅内脑膜瘤的3%~10%[1]。其最大的危害是压迫视神经及垂体出现相应的临床症状,首先是视神经受损症状,后期出现内分泌受损症状,手术是主要治疗方法,术后配合放射治疗,如果切除彻底,可大大降低复发率,我院神经外科与耳鼻咽喉头颈外科联合行经鼻颅联合入路切除复发性鞍结节脑膜瘤手术1例,疗效良好,术后肿瘤全切,出现颅内感染,经治疗痊愈,无神经功能并发症。
1 病例资料
患者女,59岁,行额下入路切除鞍结节脑膜瘤手术后9年余,于2012年行鞍结节脑膜瘤切除术,术后病理:鞍结节脑膜瘤,砂砾体型,WHOⅠ级。术后出现癫痫症状,予药物控制,现因嗅觉丧失再次就诊,2021年7月入住我院神经外科,入院查体:嗅觉丧失,额部可见陈旧性手术疤痕,余神经系统查体未见明显阳性体征。复查头颅核磁共振及头颅CT提示:鞍结节脑膜瘤术后复发,侵犯筛窦、蝶窦,双侧额叶软化灶(见图1、2)。完善脑血管造影术以明确肿瘤血供以及周围血管关系提示:肿瘤无明显颅内血管供血,主要血供为鼻内血管供血(见图3)。请眼科会诊行视力、视野检查明确术前无明显视力视野损害。因考虑肿瘤基底广,达双侧眶顶部,同时侵犯筛窦、蝶窦,单纯的经颅或经鼻入路均难以彻底切除肿物,肿瘤主要血供来源于鼻部血管而非颅内,故请耳鼻咽喉头颈外科行联合入路手术治疗。术前行鼻内镜检查发现,鼻腔内有肿物填塞,判断为肿瘤突出至鼻腔内。清洁鼻腔,以三代头孢加强抗感染,共同拟定好手术方案包括肿瘤切除、颅底重建等内容。

图2 术前头颅CT

图3 DSA示血供来源多位于鼻部
完善术前准备后,于7月21日在全麻下行经鼻与开颅联合切除鞍结节脑膜瘤手术。(1)先行经鼻内镜手术,鼻内镜下见肿瘤侵犯筛窦、蝶窦,骨质被侵犯后渗血多,予磨钻磨除或咬骨钳咬除,广泛暴露鞍结节、视神经管以及蝶窦前壁,双侧视神经颈内动脉隐窝等结构,双侧眶内侧壁尚完整,将鞍结节磨除,摘除鸡冠骨质,暴露肿瘤基底,等离子刀、双极电凝止血,游离并结扎双侧筛前、筛后动脉,此时肿瘤渗血减少,将颅底肿瘤与周围粘连游离后,以碘仿纱条填塞鼻腔。(2)此时改为开颅手术,因其双侧额叶均已软化,抬起双侧额叶已变得容易,所以开颅时采用双侧额下入路。重新摆头位,消毒铺巾后,按原切口切开头皮,头皮夹止血,翻起头皮后见人工钛网覆盖,沿钛网周边仔细寻找固定的螺丝钉,取出螺钉后将钛网掀起,因钛网与硬脑膜粘连过紧,右侧额部硬脑膜缺损约5cm×5cm,为避免左侧额部硬膜破坏未完全掀开钛网,仅暴露额下术野,平行颅底骨质距骨边缘约1cm处剪开硬脑膜,剪开大脑镰,暴露颅底肿瘤,将额叶抬起,直至暴露双侧前床突,见肿瘤呈扁平状匍匐于蝶骨平台上方以及双侧眶顶部,沿肿瘤边缘以尖刀切开,剥离子剥除肿瘤,因颅底下方肿瘤粘连已松解,将筛板下方肿瘤一并切除,见鼻腔内纱条,根据视神经管位置辨别视交叉位置,分块切除肿瘤直至双侧视交叉前方,显微镜下仔细分离肿瘤与视交叉以及双侧额叶的粘连,妥善保护大脑前动脉,双极电凝烧灼其对肿瘤血供的分支后剪断,全切肿瘤后,见颅底缺损约3cm×4cm,因缺损范围大,周边有视神经走行,螺钉固定时可能造成损伤,放弃骨性重建,取股部肌筋膜进行颅底硬膜修补,严密缝合后再以人工硬脑膜覆盖,生物胶固定,脑表面的脑膜缺损以头皮筋膜修复,分层缝合切口。(3)再次行经鼻手术,把碎骨清除,彻底止血后取鼻腔带蒂黏膜瓣修复颅底,再以导管打水囊后压迫,2周后再取出导管,术后留置腰大池持续引流。手术时间约12.5h,出血约1 200ml,输滤白红细胞4U,自体血110ml。
术后患者麻醉清醒后四肢肌力正常,双侧眼睑呈轻度熊猫眼征,粗测视力视野无明显异常,嗅觉丧失,鼻腔少许渗血流出,无明显脑脊液漏。复请眼科会诊证实视力、视野未受影响。术后第5天开始出现中高度热,脑脊液检验提示:颅内感染,调整抗菌药物为美罗培南后体温逐渐下降,复查脑脊液提示感染控制。复查头颅MRI(见图4)提示:鞍结节肿瘤已切除,无肿瘤残留额叶少许挫裂伤,颅底骨质缺损,鼻腔填塞物填充。复查头颅CT平扫(见图5)提示:双侧额叶萎缩、软化,额部硬膜下/外积液,右侧额叶小片状血肿影;前颅窝术后改变伴副鼻窦积液(血),未见明显肿瘤占位。术后病理:脑膜瘤,WHOⅡ级,GFAP(-),CD56(+),S-100(-),CD34(血管+),Syn(-),NSE(-),Nestin(-),Vimentin(+),EMA(+),P53(-),Ki-67(约2%+)。
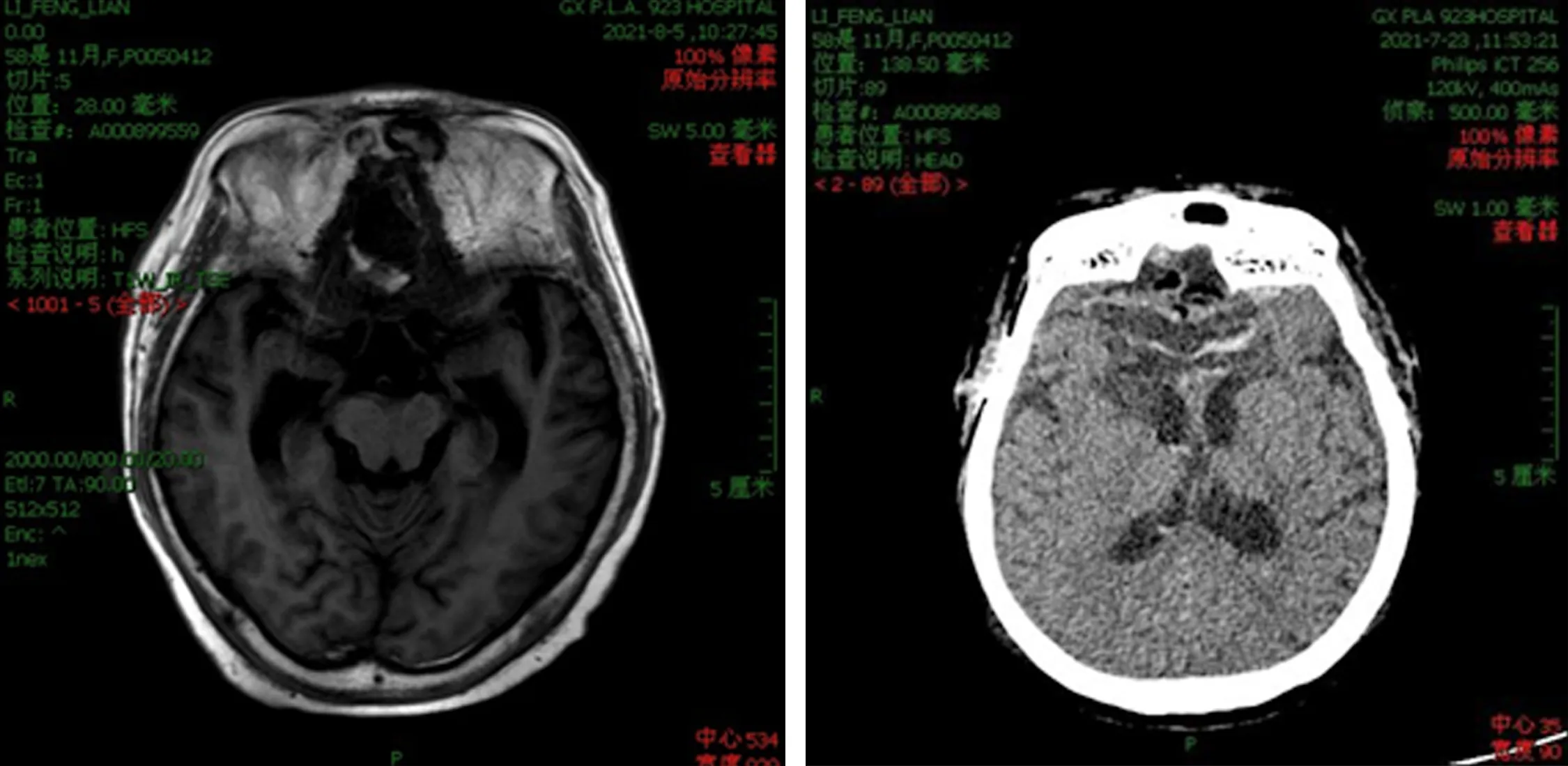
图4 术后复查头颅MRI 图5 术后头颅CT
2 讨论
2.1 临床特征 1938 年,Cushing 和Eisenhardt报告了28 例鞍结节脑膜瘤患者,并将鞍结节脑膜瘤分为4 期:Ⅰ期,初期;Ⅱ期,症状前期;Ⅲ期,症状早期,最大直径2.0~4.5cm;Ⅳ期,肿瘤最大直径>4.5cm。视觉障碍是鞍结节脑膜瘤最常见的首发症状,且多为非对称性视力损害,此外因肿瘤与垂体、下丘脑、鞍上池、鞍上血管等互为毗邻结构[2],可能出现垂体功能障碍、下丘脑症状,甚至因第三脑室受压出现脑积水症状,且与额叶、嗅神经等结构毗邻,因此还可能出现嗅觉减退、记忆力下降及精神障碍等症状[3]。本例患者因曾行手术治疗,术后额叶软化,出现癫痫症状,肿瘤向下生长,导致无视力障碍,而出现嗅觉障碍。
2.2 治疗及手术方式 鞍结节脑膜瘤目前的手术方法主要为:(1)经颅手术,包括经额下入路、经额外侧入路、经翼点入路以及经纵裂入路等手术方式[4];(2)神经内镜经鼻手术切除肿瘤[5-6]。开颅手术存在创伤大、时间长的不足,而神经内镜手术近年来发展迅猛,经鼻内镜手术可在磨除鞍结节后首先处理肿瘤的供血部位减少血供,同时可对筛前动脉、筛后动脉等可能供血血管控制,但同时也存在对颅内部分体积巨大的肿瘤切除困难等问题。经鼻蝶入路内镜切除TSMs 尚无统一的手术适应证,下列几点可能是经鼻蝶入路的最佳手术适应证[7-9]:(1)视交叉下方的病变:适合选择视交叉下方入路。经鼻蝶入路可在内镜下充分暴露双侧视神经管,同时可以安全地切除视神经管附近肿瘤,有利于保护视力。(2)直径≤3cm的无血管包裹及向侧方侵犯的TSMs。该病例术前肿瘤约5cm×6cm×3cm,颅内部分为扁平状沿蝶骨平台向两侧生长,肿瘤主体部分位于视交叉下方,向下生长,侵犯鼻腔、鼻窦骨质,这与常见脑膜瘤相异,常见脑膜瘤以引起骨质增生为主,很少破坏颅骨,因筛板完全破坏,故出现嗅觉丧失症状。因鼻窦骨质破坏较多,肿瘤颅内部分基底宽,无论单纯经鼻或者经颅均难以全切,笔者采用了经鼻颅联合手术。经过术前的脑血管造影,明确肿瘤血供来源主要是鼻部血管,先做经鼻手术有利于磨除鞍结节及结扎鼻内血管,控制肿瘤血供,减少出血,并且可暴露视神经管、双侧视神经颈内动脉隐窝等结构,再做颅内部分肿瘤手术,因与筛窦粘连已松解,切除颅内部分只需分离与额叶、颅底粘连即可,通过缺损的筛板辨认经鼻手术过程中暴露的视神经管等解剖标志,判断颅内视交叉的位置,更有利于保护视交叉、视神经,同时通过上下联合修补的方法修补颅底缺损,达到肿瘤全切的目的。但因手术直接导致鼻腔与脑组织相通,手术时间长,鼻腔内细菌很容易入侵颅内,导致颅内感染,同时因颅底骨质缺损过大,脑脊液鼻漏发生率高,这也是该手术的不足之处。
