内淋巴导管夹闭术治疗梅尼埃病前后内淋巴积水和听力的相关性研究
2022-11-05邹曙光彭安全杨涛毛秋月汪芹
邹曙光 彭安全 杨涛 毛秋月 汪芹
中南大学湘雅二医院耳鼻咽喉头颈外科(长沙 410011)
梅尼埃病(Meniere’s disease,MD)是以内淋巴积水为主要病理学特征的特发性内耳疾病,其具体病因不明确,目前尚无统一认识[1]。其临床表现为伴有阵发性眩晕的波动性听力下降,大部分患者出现单侧的感音神经性耳聋[2]。MD患者存在内耳内淋巴积水(endolymphatic hydrops,EH)[1,3],内耳钆造影磁共振成像(MRI)对EH清晰成像提供技术支持,将EH与MD进一步联系起来[4-7]。越来越多的内耳钆造影MRI显示的EH的证据表明,EH和听力有很强的相关性,低频范围内相关性更明显[2,6,8]。
药物保守治疗无效的难治性MD患者可以选择内淋巴分流术和前庭迷路切除术等手术治疗。2015年,Saliba等[9]提出了内淋巴导管夹闭术(endolymphatic duct blockage,EDB),不仅可以有效控制MD症状,而且是一种非破坏性手术。我们选取一组难治性MD患者,将EDB手术前后的EH和听力进行对比分析,以明确MD患者的EH与听力的关系,客观评估EDB治疗MD的听力改善效果。
1 临床资料和研究方法
1.1 临床资料
回顾性分析2018年1月至2019年2月就诊于中南大学湘雅二医院耳鼻咽喉头颈外科的24例MD患者资料,其中男性12例,女性12例,年龄30~65岁,平均年龄50.7±9.8岁。MD的诊断依照中华耳鼻咽喉头颈外科杂志编辑委员会和中华医学会耳鼻咽喉头颈外科学分会2017年梅尼埃病的诊断和治疗指南[10]。纳入标准:完成了术前(第一次),术后2周(第二次),术后12个月以上(第三次)内耳钆造影MRI的药物保守治疗无效的难治性MD患者,知情同意后行EDB手术。本研究经医院伦理委员会论证同意,且患者均被告知风险并签署知情同意书。
术前行内耳钆造影MRI评估MD患者EH程度,行纯音听阈测试(pure tone audiometry,PTA)评估听力,术后随访复查内耳钆造影MRI和PTA。24例患者术前术后PTA资料完整,2例患者缺乏内耳钆造影MRI结果,其余22例为12名女性和10名男性,年龄范围为30~65岁,平均年龄为50.1±10.0岁。
1.2 方法
1.2.1 纯音听阈测试
于标准的隔音屏蔽室分别测出双耳0.25-8kHz范围 6个频率的纯音听阈,以0.5kHz、1kHz、2kHz、4kHz四个频率听阈的均值计算听力值。结果分为听力改善(≥10dB的升高)、听力下降(≥10dB的下降)或听力无明显变化 (-10dB<x<10dB)。
1.2.2 内耳钆造影MRI
所有患者均由同一名耳科医师完成双耳鼓室内注射钆喷酸葡胺造影剂(钆剂):患者取平卧位,使用75%酒精进行外耳道消毒,并使用奥布卡因滴液对鼓膜表面麻醉,配制0.1ml钆剂(马根维显,拜耳先灵公司,德国)与0.7ml生理盐水的混合液,每侧鼓室内注射0.3-0.5ml。注射完成后,嘱患者侧卧位休息30min,同法行对侧耳。24h后采用3.0T磁共振扫描仪和12通道头线圈进行内耳钆造影MRI扫描,收集三维真实成像(3D-Real IR)序列MRI图像。3D-Real IR序列的参数:像素,0.4×0.4×0.8 mm;扫描时间,14min;重复时间,9000ms,回波时间,181ms;反转时间,1,730ms;切片厚度,0.80 mm;视野,160×160 mm;矩阵大小,3,300×918。
1.2.3 成像评估
所有的MRI图像都由两位经验丰富的影像科医生采用双盲法进行评估。3D-Real IR清晰区分内淋巴与外淋巴,T2加权脑池造影序列用于排除听神经瘤。根据Nakashima等[11]和Wesseler等[12]的研究,前庭区EH程度分为:无EH(R≤1/3);中度EH(1/3<R≤1/2),重度EH(R>1/2),R表示测量前庭中内淋巴间隙面积与同侧耳前庭总面积的比值。耳蜗区EH程度分为:0级(无EH,无前庭膜移位)、I级(轻度EH,庭膜移位但内淋巴间隙面积不超过前庭阶面积)和II级(重度EH,前庭膜移位且内淋巴间隙面积超过前庭阶面)。使用Syngo工作站进行三维重建,计算内淋巴与前庭体积比(Endolymph to vestibule-volume ratio,EVVR)评估EH,计算公式:EVVR=(内淋巴积水体积x0.8)/(内淋巴积水体积x0.8+外淋巴体积x0.8)。Uno等[13]提出EH的评估:EVVR增加>10%表示EH增加,EVVR下降>10%表示EH减少,EVVR改变≤10%表示EH无明显变化,EVVR<30(%)表示EH完全逆转。
1.2.4 EDB手术方法
采用Saliba[14]EDB术式,手术步骤简述如下[4]为:磨除乳突,显露乙状窦和后半规管下缘之间的内淋巴囊,充分轮廓化。暴露内淋巴囊骨外段及部分骨内段的外侧面,进一步磨除骨内段内侧的岩骨骨质,确定钛夹合适位置,实行夹闭。用地塞米松明胶海绵放在内淋巴囊表面。术后伤口处理和术后护理与其他乳突手术一致。
1.3 统计学方法
所有数据用SPSS26.0进行统计分析,采用配对t检验进行两组比较,进行Pearson分析。以P<0.05为差异有统计学意义。
2 结果
表1显示了24例患者PTA和内耳钆造影MRI结果。22例MD患者术前均表现为单侧EH。术后PTA检查占 100%(24/24),内耳钆造影 MRI占91.6%(22/24)。
根据内耳钆造影MRI检查,22例患者耳蜗EH:1)术前(第一次):I级13例,II级9例;2)术后(第三次):0级2例,I级11例,II级9耳。其中4例患者表现为耳蜗积水减少,1例为耳蜗积水增加(表1)。根据EVVR结果将22例患者前庭EH分为:术前:中度EH(I级)7例,重度EH(II级)15耳;术后:无EH(0级)4耳,中度EH(I级)7耳,重度EH(II级)11耳。其中6例患者前庭EH减少,2例前庭EH增加(表1)。22例患者术前平均EVVR为60·19±15·62(%),术后EVVR为49·09±19·25(%),经治疗后显著降低(P=0.042,n=22)。EDB手术后,12例患者EVVR值降低,10例患者EVVR值升高。EVVR降低>10%的6例患者前庭EH减少,EVVR增加>10%的3例患者前庭EH增加,其余13例患者前庭积水无明显变化。手术前后EVVR值变化与耳蜗EH分级变化呈显著相关(P=0.000,r=0.702,n=22),表明前庭和耳蜗EH存在明显相关性,是同步变化的。
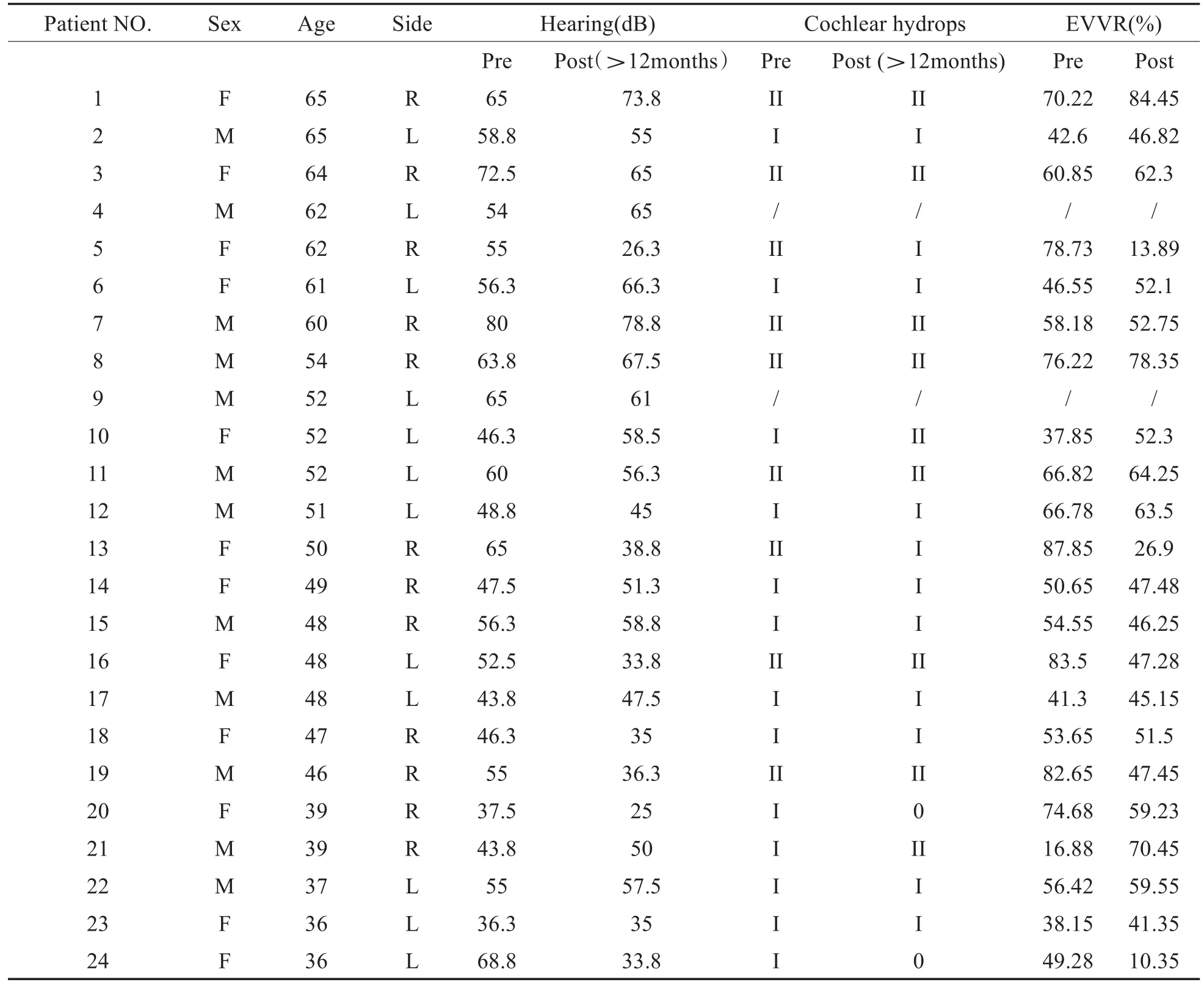
表1 EDB手术前后24例患者的临床资料Table 1 Clinical profiles of 24 patients before and after EDB
24例患者术后平均听阈为50.89±15.18dB,与术前55.55±10.82dB比较,差异无统计学意义(P=0.227,n=24)。而听阈差值与手术前后耳蜗积水分级(P=0.000,r=0.760,n=22)和EVVR差值(P=0.000,r=0.852,n=22)呈显著正相关(图1)。在7例听力改善(听力阈值下降≥10dB)的患者中,6例表现为耳蜗和前庭EH减少。在听力下降(听力阈值升高≥10dB)的2例患者中,有1例显示耳蜗和前庭EH增加。

图1 术前术后听阈差值与耳蜗积水分级与EVVR差值的相关性分析。听阈差值与手术前后耳蜗积水分级(**P=0.000,r=0.760,n=22)和EVVR差值(**P=0.000,r=0.852,n=22)呈显著正相关。Fig.1 Correlation between the difference value of the hearing threshold,grading of cochlear hydrops and EVVR prior to and following surgery:the difference value of the hearing threshold had a significant positive correlation with the difference value of grading of cochlear hydrops(**P=0.000,r=0.760,n=22)and the EVVR(**P=0.000,r=0.852,n=22).
我们动态研究了5号患者的术前术后内耳钆造影MRI和PTA(图2)。5号患者EDB术前(2018年10月5号)、术后2周(2018年10月19号)、术后18月(2020年4月18号)分别接受了内耳钆造影MRI和PTA。内耳钆造影MRI显示术前明显的前庭和耳蜗EH(图2A),2周仍存在前庭和耳蜗EH(图2B),术后18月复查见前庭EH从II级降到0级(EVVR为13.89%)和耳蜗EH从II级降到I级(图2C),其听力结果也存在一个同步改善的情况(图2D)。

图2 右MD患者(表1NO.5)3D-Real IR MRI扫描和听力的动态评估。A:EDB术前:右耳钆造影MRI显示耳蜗(红色箭头)和前庭(绿色箭头)明显EH,左侧健耳未见病理改变;B:EDB术后2周:右耳EDB手术2周后耳蜗(红色箭头)和前庭(绿色箭头)可见明显EH,与术前变化不明显;C:EDB术后18月:右耳术后18月前庭EH从II级降至0级(EVVR=13.89%),耳蜗EH从II级降至I级(红色箭头);D:纯音听阈图显示骨传导听力阈值(0.25、0.5、1.0和2.0 kHz)的平均值由术前约55 dB降至术后约26.3 dB。Fig.2 Dynamic assessment of 3D-Realir MRI scan and hearing in the patient(Table 1 NO.5)with the right MD.(A):before EDB,Gadolinium contrast MRI of the right ear showed significant EH in the cochlea(redarrow)and vestibule(green arrow),and no pathological changes in the left unimpaired ear.(B):2 weeks after EDB,Two weeks after right ear EDB surgery,cochlea(red arrow)and vestibule(green arrow)had obvious EH,but the change was not obvious compared with that before surgery.(C):18 months after EDB,18 months after right ear surgery,vestibular EH decreased from grade II to grade 0(EVVR=13.89%),and cochlear EH decreased from grade II to grade I(red arrow).(D):Pure tone audiogram showed that the mean bone conduction hearing thresholds(0.25,0.5,1.0,and 2.0kHz)decreased from about 55dB preoperatively to about 26.3dB postoperatively.
采用梅尼埃病诊断和治疗指南(2017)[10]进行眩晕疗效评定,我们统计梅尼埃病眩晕发作次数,计算分值,将眩晕控制程度分为5级:0分,A级,表示完全控制;1~40分,B级,表示基本控制;41~80分,C级,表示部分控制;81~120分,D级,表示未控制;>120分,E级,表示加重。术后眩晕症状完全控制(A级)11例(45.8%),基本控制(B级)6例(25%),部分控制(C级)4例(16.7%),未得到控制(D级)3例(12.5%)(表2)。排除4和9号患者(未评估EVVR),3例EH完全逆转,眩晕完全控制(A级)且听力改善;6例EH减少,眩晕完全控制(A级)且听力改善;3例EH增加,眩晕未得到控制(D级)且听力无改善(表2)。

表2 EDB术后24例患者的听力改变和眩晕控制与积水变化Table 2 Correlation in postoperative change of hearing loss,vertigo attacks and endolymphatic hydrops
3 讨论
MD是一种特发性内耳疾病,临床症状主要表现为反复发作性眩晕、波动性感音神经性听力下降、伴有耳闷胀感和耳鸣,也是一种致残性疾病,会给患者的身心健康带来不利影响[1]。目前全世界对于MD的具体发病机制尚无明确认识,临床诊断主要依靠患者病史、症状、PTA、言语识别阈值、MRI等检查[1,10,15]。随着内耳钆造影MRI的发展,MD患者EH成像更清晰,通过数据评估积水程度为临床诊治MD提供客观证据,使得EH的变化可用于客观评价MD患者的治疗效果[16]。研究证明MRI是一种可靠的EH诊断方法,其灵敏度可达90%,内耳钆造影MRI技术在MD的临床诊断方面具有重要价值[17,18]。
本研究应用内耳钆造影MRI对MD患者EH进行成像,探讨了MD患者EH与听力的关系。我们通常认为MD患者EH程度大则临床症状严重,但关于MD患者EH与其他内耳功能指标是否存在明显相关性仍有争议[19]。本研究中,重度EH的MD患者听阈均明显高于无EH和中度EH的患者(P<0.05),患者手术前后PTA与耳蜗积水分级(P=0.000,r=0.760,n=22)和 EVVR 差 值 (P=0.000,r=0.852,n=22)呈显著相关,证实了EH程度越小,患者听力越好,听力能随EH减少而改善。姚士红等[20]研究了176例MD患者的内耳钆造影MRI检查结果,发现MD患者EH与PTA显著相关(P<0.05,r=0.567,n=176),与本研究结果一致。
尽管MD的病理被公认为EH,但是EH致聋的机制仍不清楚。通常认为低频听力损失是由于内淋巴积水,基底膜从其静止位置移位,以及水肿导致外毛细胞纤毛与盖膜分离[21,22]。但尚不清楚MD患者的听力是否仅受水肿的影响,以及是否可以通过水肿的变化来调节听力。通过渗透性利尿剂减轻水肿的甘油试验通常用于观察MD患者听力损失的暂时性改变情况[23,24]。动物实验证实甘油诱导的EH减少[25],MRI可以显示人体使用利尿剂诱导的内淋巴脱水[3]。此外,临床手术也证明内淋巴分流可以改善听力,可以观察部分患者低频听力的改善,而且EH减少。上述发现表明,如果EH导致的水肿能够得到缓解,听力损失也许能得以改善。本研究中,24例患者EDB术后仍有3名EH增加(EVVR增加>10%),表明EDB术式并不适合所有患者,但是EDB作为一种可以改善MD患者症状的非破坏性手术,有其价值。
MD的低频听力损失可能是由内淋巴高压力的机械冲击[26]引起,内淋巴容积的增加可能导致基底膜移位增加,导致听力下降。22例EDB患者手术前后PTA与EVVR差值和耳蜗积水分级呈显著相关,证明EH与听力的显著相关性,但具体的定量关系仍需更多的数据进行分析。
我们的研究显示,EDB术后6例EH减少患者伴有眩晕完全控制及听力改善,而3例EH增加患者伴眩晕症状未控制,其中2例患者听力无明显变化,而1例甚至出现听力下降,这表明MD的临床症状与EH存在明显相关性。我们认为MD的治疗重点在减轻甚至消除EH,能达到改善听力和控制眩晕的双重功效。
本研究的局限性在于患者数量较少,所以今后我们将积累更多的病例数据以进一步研究。我们的研究有助于MD治疗的发展,尤其是在MD听力的改善方面。
4 结论
综上所述,本研究报道了24例MD患者接受EDB的术前术后听力变化,其中22例内耳钆造影MRI所显示的EH的动态变化可能对听力起到一定调节作用。EH减少可能会降低听力阈值,而EH增加则会提高听力阈值,这提示MD的听力损失很可能是由积水引起的,这种听力功能可以通过EH的变化来调节。
