老年代谢综合征合并睡眠呼吸暂停低通气综合征患者临床特征研究
2022-11-03韦文合徐丽玲刘玉妮梁妍张怡
韦文合,徐丽玲,刘玉妮,梁妍,张怡
1.广西河池市人民医院(右江民族医学院附属河池医院)内分泌科,广西河池 547000;2.广西河池市人民医院(右江民族医学院附属河池医院)全科医疗科,广西河池 547000
代谢综合征(metabolism syndrome,MS)是1 种机体多种代谢异常的综合征,主要表现为血糖血脂异常、血压升高、肥胖等。目前我国MS 的发生率呈逐年升高趋势,其中在65 岁以后MS 的发生率达到高峰,是多种疾病的主要危险因素[1-2]。睡眠呼吸暂停低通气综合征(obstructive sleep apnea-hypopnea syndrome,OSAHS)属于1 种睡眠障碍性疾病,表现为患者睡眠期间上气道阻塞诱发间歇性低氧,此病在成人中的患病率在2%~4%,其中以老年人群患病率最高[3]。越来越多的研究表明[4-5],MS 与OSAHS 具有共同的病理生理变化,MS 可诱发OSAHS,而OSAHS 所致的高碳酸血症、低氧又可加重MS,两者互为因果,相互影响,症状重叠,病情较复杂。本研究经调查我院内分泌科老年MS 合并OSAHS 患者患病情况,分析此类患者的临床特征,以期明确老年MS 合并OSAHS 发病特点,改善患者预后,提高生存质量。
1 资料与方法
1.1 一般资料选择2015年1月—2021年6月于广西河池市人民医院内分泌科收治住院的老年MS 患者120 例为研究对象,其中男性85 例,女性35 例,年龄62~76 岁,平均年龄(68.9 ±6.2)岁。所有患者均使用便携式睡眠呼吸监测仪做睡眠呼吸监测,依据监测结果将患者分为2 组,即单纯MS 组(n=32)和MS 合并OSAHS 组(n=88)。本研究已获得我院伦理委员会批准(ZJB-KNC-LC201526)。
1.2 病例诊断、纳入和排除标准MS 诊断标准[6]:符合各项中任意3 项及以上即可确诊为MS,(1)肥胖,男性腰围≥90 cm,女性腰围≥85 cm;(2)高血糖,空腹血糖(FBG)≥6.1 mmol/L 或糖负荷后2 h 血糖≥7.80 mmol/L 及(或)已经确诊为糖尿病并治疗;(3)高血压,血压≥130 mmHg/85 mmHg (1 mmHg=0.133 kPa);(4)空腹甘油三酯(TG)≥1.7 mmol/L;(5)空腹高密度脂蛋白胆固醇(HDL-C)<1.0 mmol/L。OSAHS 诊断标准[7]:患者具有典型的夜间睡眠打鼾伴呼吸暂停、日间嗜睡等症状,上气道阻塞或狭窄,对于日间嗜睡症状不明显着,每小时睡眠发生呼吸暂停和低通气次数之和(AHI)≥5/h,存在糖尿病、失眠、认知障碍、高血压、脑血管疾病中任意1 项及以上也可确诊为OSAHS。纳入标准: (1)单纯MS 组患者符合MS诊断标准;(2)MS 合并OSAHS 组符合MS 合并OSAHS 的诊断标准;(3)年龄≥60 岁;(4)临床资料完整;(5)有较好的依从性。单纯MS 组符合(1)、(3)~(5)项即纳入本研究,MS 合并OSAHS 组符合(2)~(5)项即纳入本研究。排除标准: (1)重要脏器功能衰竭者;(2)合并慢阻肺、呼吸衰竭、鼻部病变者;(3)无法沟通者;(4)精神异常者;(5)急性或慢性感染者;(6)长期服用镇静安眠药物者;(7)存在免疫系统疾病者。具备上述任意1 项的病例不纳入本研究。
1.3 样本量计算依据横断面研究随机抽样样本量计算公式估算样本量,本研究检验水准α 为0.05,标准正态离差Zα为1.96,σ 为容许误差,π 为发生率,检索国内外相关文献,总结相关结论发现老年MS 的发生率为33%,计算样本量,最终纳入120 例老年MS 患者。
1.4 方法
1.4.1 OSAHS 诊断 所有患者在检查日当天均未使用镇静剂、饮用咖啡、酒及浓茶等,使用便携式睡眠呼吸监测仪[苏州凯迪泰(CURATIVE)医学科技有限公司多导睡眠诊断分析系统SW-SM2000CB)检查。在患者检查当日晚入睡前佩戴,监测时间≥7 h,第2日清晨取下,获得AHI 值,AHI<5 为正常;≥5 为异常,其中5≤AHI<15 为轻度异常,作为轻度组;15≤AHI<30 为中度异常,作为中度组;≥30 为重度异常,作为重度组。
1.4.2 观察指标与方法 采集所有患者一般资料,主要包括性别(男/女)、年龄、病程、吸烟史(有/无)、体质量指数(BMI)、腰围、血压(收缩压/舒张压)、高血压(有/无)、糖化血红蛋白(HbA1C)、FBG、TG、HDL-C、低密度脂蛋白胆固醇(LDL-C)、胆固醇(CHO)、空腹胰岛素(FINS)、胰岛素抵抗指数(HOMA-IR)、C-反应蛋白(CRP)、同型半胱氨酸(Hcy)、各种神经血管慢性并发症和合并症、夜间最低脉氧饱和度(LSPO2)、平均脉氧饱和度(MSPO2) 等。HbA1C、FBG、TG、HDL-C、LDL-C、胆固醇(CHO)、CRP、Hcy 使用日立7600-120 全自动生化分析仪测定,HOMA-IR=FBG×FINS/22.5。
1.5 统计学分析数据统计分析使用SPSS 17.0 软件。符合正态分布的计量资料以均数±标准差(±s)表示,多组间比较采用单因素方差分析,2 组间比较采用独立样本t 检验;计数资料用例(%)表示,行χ2检验;危险因素分析采用Logistic 回归分析。P<0.05 为差异具有统计学意义。
2 结果
2.1 老年MS 患者OSAHS 发病情况分析依据AHI 结果发现,所纳入的120 例老年MS 患者中有88例合并OSAHS,OSAHS 总发生率为73.33%,其中32例为轻度、29 例为中度、27 例为重度,其中以轻度占比最高,为36.36%。MS 各组分中76 例腹型或中心型肥胖、98 例高血糖、89 例高血压、97 例高TG、65例低HDL-C,各组分间以腹型或中心型肥胖组分OSAHS发病率最高,发生率为98.68%(75/76)。
2.2 老年MS 合并OSAHS 患者临床特征分析单纯MS 组、MS 合并OSAHS 组性别、年龄、病程、LDLC 水平比较,差异无统计学意义(P>0.05);单纯MS组、MS 合并OSAHS 组有无吸烟史、有无合并症/并发症、有无高血压、BMI、腰围、收缩压、舒张压、HbA1C、FBG、TG、CHO、FINS、HOMA-IR、CRP、Hcy、AHI、HDL-C、LSPO2、MSPO2比较,差异有统计学意义(P<0.05)。见表1。

表1 老年MS 合并OSAHS 患者临床特征分析
2.3 疾病不同程度老年MS 合并OSAHS 患者临床特征分析在性别、年龄、病程、吸烟史、高血压、合并症/并发症、LDL-C 上比较显示,不同严重程度组间无意义(P>0.05);随着老年MS 合并OSAHS 患者疾病的加重BMI、腰围、收缩压、舒张压、HbA1C、FBG、TG、CHO、FINS、HOMA-IR、CRP、Hcy、AHI 逐渐升高,重度组高于中度组高于轻度组(P<0.05),HDLC、LSPO2、MSPO2逐渐降低,重度组低于中度组低于轻度组(P<0.05)。见表2。
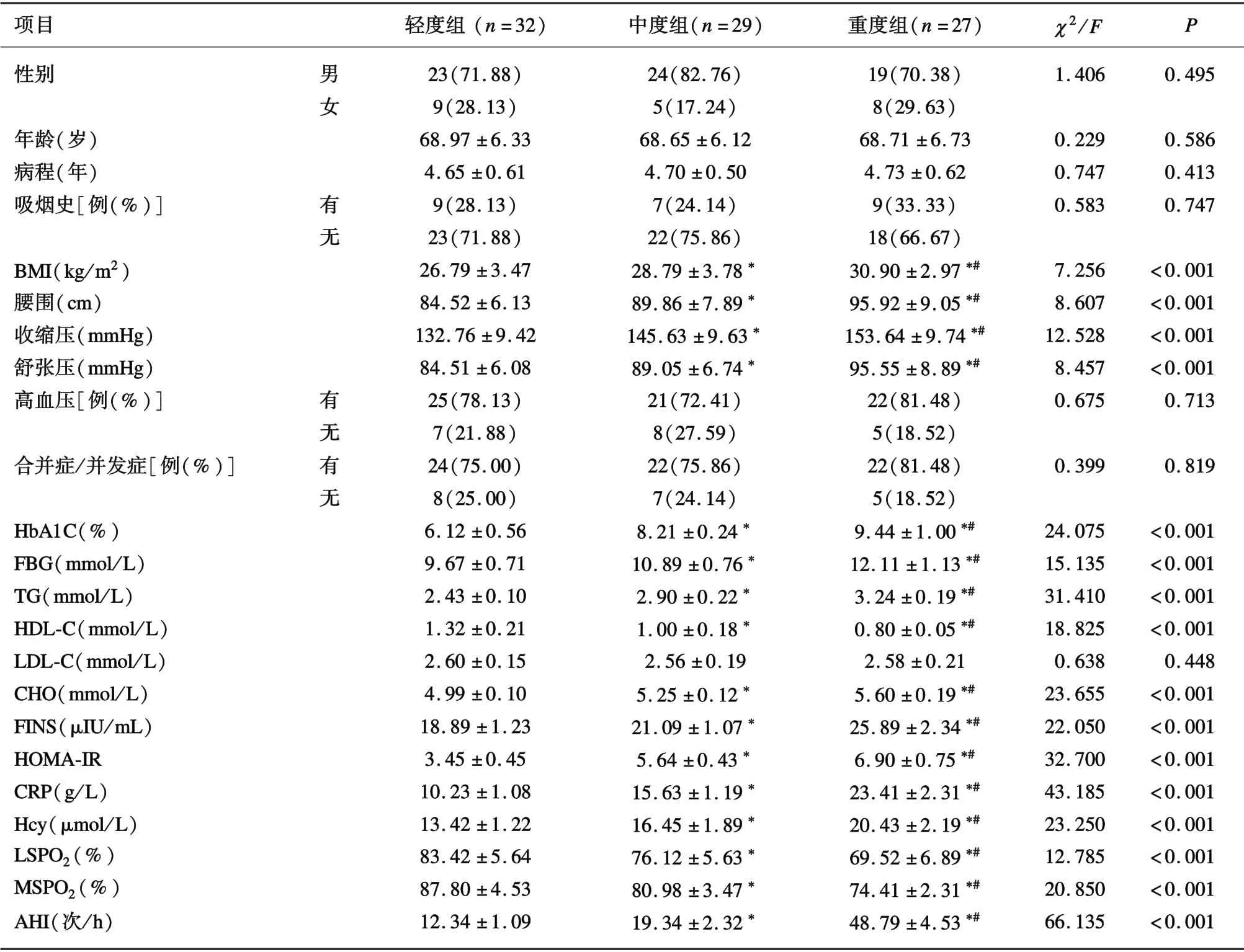
表2 疾病不同程度老年MS 合并OSAHS 患者临床特征分析
2.4 影响老年MS 合并OSAHS 的多因素分析以老年MS 合并OSAHS 为因变量(未合并OSAHS=0,合并OSAHS=1),将表1中差异具有统计学意义的指标作为自变量进行赋值(无吸烟史=0,有吸烟史=1;无合并症/并发症=0,有合并症/并发症=1;无高血压=0,有高血压=1;其余指标原值录入),行Logistic 回归分析,结果显示,高血压、BMI、收缩压、舒张压、FBG、TG、HDL-C、CRP、Hcy、导致老年MS 患者并发OSAHS 的独立危险因素(P<0.05)。见表3。
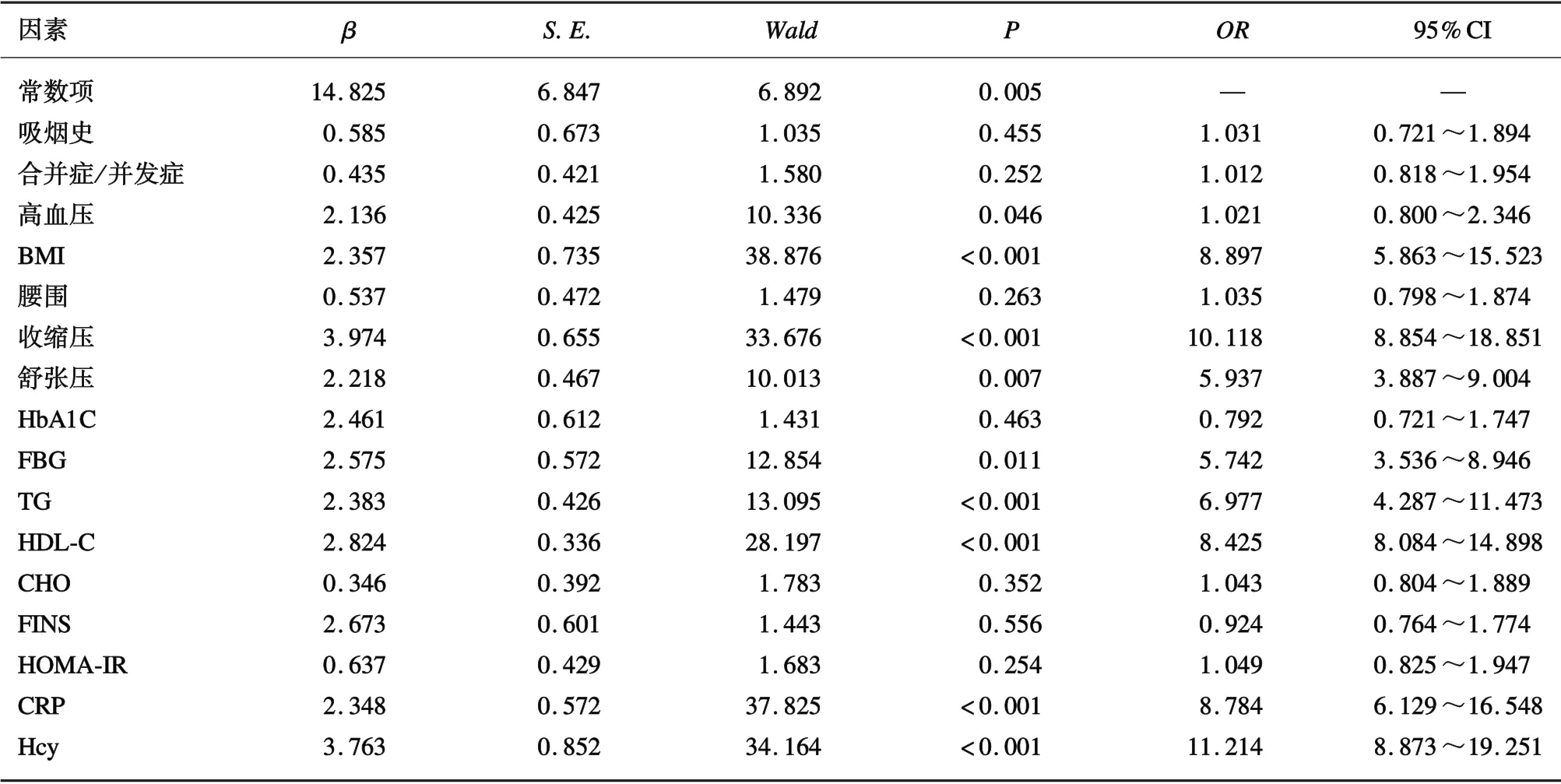
表3 影响老年MS 合并OSAHS 的多因素分析
2.5 影响老年MS 合并OSAHS 患者病情程度的多因素分析以老年MS 合并OSAHS 患者病情程度作为因变量(轻中度=0,重度=1),将表2中差异具有统计学意义的指标作为自变量,原值录入,行Logistic回归分析,结果显示,BMI、FBG、TG、CRP、Hcy、LSPO2、MSPO2为影响老年MS 合并OSAHS 患者病情程度独立危险因素(P<0.05)。见表4。

表4 影响老年MS 合并OSAHS 患者病情程度的多因素分析
3 讨论
MS 与OSAHS 存在相似的临床特征,近年来随着临床上对MS 合并OSAHS 的逐渐深入研究发现[8],两者相互影响,严重影响着患者的生命质量,因此分析此类患者临床特征,对改善患者预后具有重要的意义。
临床上常以多导睡眠图(polysomnography,PSG)作为OSAHS 诊断的金标准,虽然PSG 诊断效能较高,但操作较复杂,费用较高,且多导线相连在一定程度上降低患者的依从性,影响检查结果[9]。《阻塞性睡眠呼吸暂停低通气综合征诊治指南(2011年修订版)》[7]指出,虽然推荐PSG 监测OSAHS,但在白天监测时需要保证白天有2~4 h 的睡眠时间才可获得准确结果,假阴性率和失败率较高,因此为了提高诊断准确率,推荐便携式手段诊断。便携式呼吸睡眠监测仪使用红外广谱激光筛选技术,具有较高的便捷度,且操作较简单,较易佩戴,患者依从性较高,所获得的结果更为准确[10]。本研究使用便携式呼吸睡眠监测仪监测老年MS 患者睡眠情况,发现所纳入的老年MS患者中73.33%合并OSAHS,此结果说明,老年MS 患者有较高的OSAHS 并存率。夏雪梅等[11]在报道中发现MS 患者OSAHS 的发病率为71.79%,与本研究结果相似。但Cepeda 等[12]报道发现MS 患者OSAHS发生率为83.51%,明显高于本研究,分析其原因可能与纳入对象种族、年龄有关。
吸烟属OSAHS 的独立危险因素,Yosunkaya 等[13]研究认为,烟草中的尼古丁可松弛上气道肌肉,减弱神经反应,引起气道塌陷,刺激激上气道黏膜,加重气道炎症,进而改变患者睡眠结构,重度吸烟者更易患OSAHS。本研究结果同样发现,有吸烟史的老年MS 患者OSAHS发生率明显增加,提示着吸烟可诱导OSAHS 的发生,与上述报道保持一致。但进一步分析发现,无论是OSAHS 较轻或较重的患者有吸烟史占比并无明显差别,此结果说明,吸烟可能不会导致OSAHS 加重。Esen 等[14]在其报道中同样发现,吸烟与OSAHS 患者严重程度无关,与本研究上述结果保持一致。
肥胖是OSAHS 的主要诱因,同时也是MS 的首要表现,MS 患者大多表现为过度的脂肪堆积,过量的脂肪堆积会限制患者胸廓活动,改变肺顺应性,引发通气障碍,且脂肪堆积越严重患者上气道阻力异常越显著,因气道塌陷所致的呼吸暂停程度越加剧[15-16]。研究[17]认为,体质量每增加10% 患者AMI 就会增加32%,说明体质量与老年MS 患者合并OSAHS 的发病率正相关。Drager 等[18]研究表明,MS 肥胖患者发生OSAHS 的概率高达60%,在此类人群中主要表现为BMI 升高。本研究亦认为BMI 增加与OSAHS 发生有关。且综合目前报道发现[19-21],肥胖与血压升高、糖脂代谢异常、胰岛素抵抗等在MS 与OSAHS 间相互促进。本研究发现,老年MS 合并OSAHS 临床特征表现为高BMI 和高腰围和血糖、血脂代谢紊乱、胰岛素抵抗增加,且患者疾病严重程度与血糖、血脂代谢、胰岛素抵抗密切相关,此结果说明,血糖、血脂代谢紊乱、胰岛素抵抗是导致MS 合并OSAHS 的独立危险因素。究其原因可能与机体血糖浓度增加,高血糖本身及其引发的脂代谢紊乱、炎症反应,诱导OSAHS发生,且长时间的低氧血症,儿茶酚胺过量分泌,交感神经一直处于兴奋状态,反向刺激血糖浓度增加,促进OSAHS 进展,而MS 作为“胰岛素抵抗综合征”,胰岛素抵抗可经促进血管平滑肌增生、动脉内皮增厚和钠离子、水的重吸收,引起血压升高,最终诱发OSAHS 有关[22-24]。
报道[25-26]显示,OSAHS 具有反复发作的特点,在发病后患者上呼吸道阻塞导致间歇性缺氧,缺氧可诱发局部或全身炎症反应,CRP 在钙离子的作用下与磷酸化胆碱特异性结合,进而促使炎症出现级联反应。Hcy 作为1 种可反映机体氧化应激的反应指标,在OSAHS 中表达升高,研究认为[27],Hcy 在OSAHS 中升高可能是与患者存在局部或全身炎症反应、内皮功能障碍有关。而有关MS 与Hcy 关系的研究显示,MS 发生后机体多代谢改变可能是导致Hcy 高表达的主要原因[28]。本研究结果显示,老年MS 合并OSAHS患者表现为高CRP、高Hcy 水平,此结果可能与随着疾病的加重,缺氧增加,而CRP 作为炎症介质被大量释放,而Hcy 在氧化应激的刺激下被释放入血,进而表现为高CRP、高Hcy。
本研究中在结合临床相关指南诊断的基础上,创新性的使用便携式呼吸睡眠监测仪诊断OSAHS,可准确了解老年MS 患者合并OSAHS 的风险及疾病严重程度。并以老年MS 患者为研究对象,明确老年MS患者合并OSAHS 的临床特征,明确了两者的关系,在临床上应尽早关注老年MS 患者合并OSAHS 情况,积极做好疾病健康教育,运用便携式呼吸睡眠监测仪进行OSAHS 筛查,检查方便,效果可,依从性好,有一定的推广价值。但本研究仅为单中心分析,统计结果存在一定的局限性,因此还需要进一步扩大样本量进行验证。
本研究发现,老年MS 患者存在较高的OSAHS并存率,其发生受多种因素的影响,与老年MS 患者比较,老年MS 合并OSAHS 患者临床特征表现为糖脂代谢紊乱,伴随更高的BMI、血压、CRP、Hcy。因此,对于老年MS 患者,更要重视并存OSAHS 的情况,尤其是肥胖、糖脂代谢紊乱严重,或血压、CRP、Hcy 高者,建议应进行便携式睡眠呼吸监测仪,尽早明确诊治。
