潜伏期行椎管内阻滞麻醉分娩镇痛对孕妇妊娠结局与新生儿预后的影响研究
2022-10-18王玲峰涂远光
王玲峰,涂远光,吉 波
(梅州市妇幼保健院麻醉科,广东梅州 514000)
分娩过程中发生的疼痛是临床上常见的医学疼痛,其疼痛程度较剧烈,导致孕妇受到生理、心理双重刺激,同时疼痛会导致孕妇出现应激反应,增加围产期并发症风险[1-2]。因此,大部分孕妇因害怕疼痛而选择剖腹产,目前我国的剖腹产率较高。近年来,随着医疗水平的提升,较多分娩镇痛方式在临床上应用,如中医针灸、镇痛药物、心理干预、水中分娩等。目前,椎管内阻滞麻醉是分娩镇痛中安全性较高的方案,通过注射方式将麻醉或镇痛药物注入椎管腔间隙内,阻断脊椎神经的传导功能,减弱神经传导引起的感觉神经兴奋,达到良好的镇痛效果[3]。但该麻醉的镇痛往往只对第一产程的活性期有效果,孕妇往往已承受较长时间的疼痛,不利于阴道分娩[4]。因此,本研究就潜伏期给予椎管内阻滞麻醉分娩镇痛的孕妇妊娠结果及对新生儿预后的影响进行分析,现报道如下。
1 资料与方法
1.1 一般资料 选取2021年3月至2022年2月梅州市妇幼保健院收治的100例孕妇作为研究对象进行回顾性分析,根据镇痛时间的不同分为对照组和研究组,各50例。对照组孕妇年龄25~30岁,平均年龄(27.01±0.34)岁;孕周37~41周,平均孕周(36.64±1.02)周。研究组孕妇年龄25~30岁,平均年龄(27.04±0.31)岁;孕周37~41周,平均孕周(36.61±1.04)周。两组孕妇一般资料比较,差异无统计学意义(P>0.05),组间具有可比性。本研究经梅州市妇幼保健院医学伦理委员会批准。纳入标准:①入组孕妇均为单胎、头位妊娠;②美国麻醉科医师协会(ASA)[5]分为I~Ⅱ级;③入组孕妇均主动选择分娩镇痛方式。排除标准:①伴有妊娠高血压、妊娠糖尿病等疾病;②伴有产道异常的患者;③存在胎膜早破等病理因素者。
1.2 麻醉方法 入组孕妇进入产房后均检测心率、血压等生命指标,对胎儿进行持续胎心监护,并给予相应记录。对孕妇开展生化、生命体征检查,无异常后给予L2~L3间隙硬膜外麻醉穿刺输注1%利多卡因(上海朝晖药业有限公司,国药准字H31021072,规格:5 mL∶0.1 g)3 mL,5~10 min后无明显不适感,可给予0.1%罗哌卡因[广东嘉博制药有限公司,国药准字H20133178,,规格:10 mL∶100 mg(按盐酸罗哌卡因计/支)]100 mL+0.5 μg/mL舒芬太尼(宜昌人福药业有限责任公司,国药准字H20054171,规格:1 mL∶50 μg)混合液,根据孕妇自身情况个体化给药,8~10 mL。严格控制组织麻醉平面<T10,待10~20 min后,连接自控镇痛泵(珠海福尼亚医疗设备有限公司,型号:WZ6523C-13)予0.1%罗哌卡因联合0.5 μg/mL舒芬太尼维持5 mL/h输注,直至分娩完毕。对照组孕妇在活性期(宫颈口≥3 cm)进行麻醉。研究组孕妇于潜伏期(宫颈扩张1~2 cm)给药。
1.3 观察指标 ①比较两组孕妇收缩压、舒张压及心率。②比较两组孕妇第一、二产程及疼痛程度。采用疼痛视觉模拟评分法(VAS)[6]评价疼痛程度,共0~10分,分值与疼痛程度呈正相关。③比较两组孕妇分娩方式。包括顺产、阴道助产和剖宫产。④比较两组新生儿新生儿评分量表(Apgar)评分状况和窒息发生率。Apgar评分<4分为严重窒息,4~7分为轻中度窒息,8~10分为正常[7]。
1.4 统计学分析 采用SPSS 19.0统计学软件处理数据。计数资料以[例(%)]表示,组间比较行χ2检验;计量资料以()表示,组间比较行独立样本t检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组孕妇收缩压、舒张压及心率比较 两组孕妇收缩压、舒张压及心率比较,差异无统计学意义(P>0.05),见表1。
表1 两组孕妇收缩压、舒张压及心率比较()
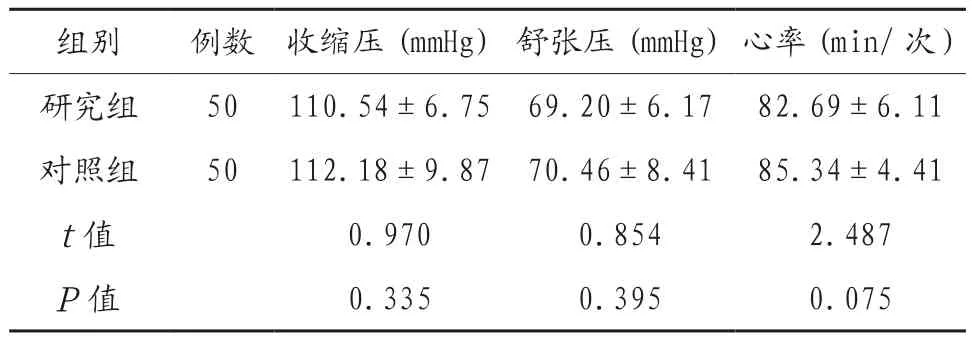
表1 两组孕妇收缩压、舒张压及心率比较()
注:1 mmHg=0.133 kPa。
组别 例数 收缩压(mmHg)舒张压(mmHg)心率(min/次)研究组 50 110.54±6.75 69.20±6.17 82.69±6.11对照组 50 112.18±9.87 70.46±8.41 85.34±4.41 t值 0.970 0.854 2.487 P值 0.335 0.395 0.075
2.2 两组孕妇第一、二产程及VAS评分比较 研究组孕妇第一、二产程均短于对照组,VAS评分低于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组孕妇第一、二产程及VAS评分比较()
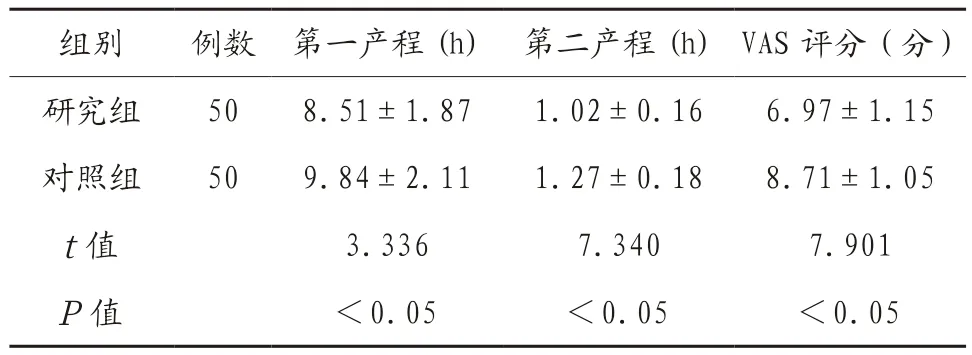
表2 两组孕妇第一、二产程及VAS评分比较()
注:VAS:疼痛视觉模拟评分法。
组别 例数 第一产程(h) 第二产程(h)VAS评分(分)研究组 50 8.51±1.87 1.02±0.16 6.97±1.15对照组 50 9.84±2.11 1.27±0.18 8.71±1.05 t值 3.336 7.340 7.901 P值 <0.05 <0.05 <0.05
2.3 两组孕妇分娩方式比较 两组孕妇阴道助产、剖宫产率比较,差异无统计学意义(P>0.05),研究组孕妇顺产率明显高于对照组,差异有统计学意义(P<0.05),见表3。

表3 两组孕妇分娩方式比较 [例(%)]
2.4 两组新生儿Apgar评分及室息发生情况比较 两组新生儿Apgar评分及窒息发生率比较,差异无统计学意义(P>0.05),见表4。

表4 两组新生儿Apgar评分及室息发生情况比较
3 讨论
分娩疼痛是影响孕妇自然分娩选择的主要原因,不但使孕妇失去自然分娩的信心,而且造成紧张、恐惧等各种负性情绪[8]。同时,强烈的分娩疼痛会促进孕妇体内儿茶酚胺等产物的增加,增加难产风险。另外,随着胎盘的血流量下降,宫内的氧量也会减少,增加新生儿窒息风险。常规椎管内组织麻醉在第一产程活跃期给药,该阶段孕妇已承受较长时间的疼痛,对母婴双方的不良损害会影响整个分娩过程[9]。孕妇潜伏期给予椎管内阻滞麻醉分娩镇痛,可在第一产程活性期前达到良好的镇痛效果,可抑制儿茶酚胺等应激产物的生成,有效提升子宫松弛度,加速子宫口扩张,可有效降低分娩疼痛程度。同时,于潜伏期给予分娩镇痛,能加快胎盘血流速度,避免胎儿宫内窘迫的风险[10]。
导致分娩疼痛的因素包括子宫纤维肌撕裂、子宫拉长、胎儿经过产道而致的压迫等,予以分娩镇痛具有积极意义[11]。目前临床针对分娩镇痛主要给予椎管内组织麻醉,其能达到良好的镇痛效果,在产科临床应用广泛。在分娩过程中,给予有效的镇痛措施能有效降低孕妇产后并发症,有助于改善其内环境,促使胎儿各项指标能有效控制于正常范围内,可有效降低产后并发症的风险[12]。不同的镇痛时间,其镇痛效果各有不同,若于活性期给予麻醉,其在孕妇机体已感知疼痛后给予麻醉,造成整体整体效果不佳,且在该阶段给予麻醉具有一定局限性。而选择潜伏的给予麻醉,其能有效地达到理想的镇痛效果,从而保障分娩的顺利开展,且对胎儿无明显影响,获得临床医师及产妇的青睐。本研究结果显示,两组孕妇收缩压、舒张压及心率、阴道助产率、剖宫产率比较,差异无统计学意义。研究组孕妇第一、二产程均短于对照组,VAS评分低于对照组,且顺产率高于对照组,提示潜伏期给予椎管内阻滞麻醉分娩镇痛可有效缩短产程时间,减少剖宫产率,一定程度上改善了分娩后生活质量。本研究还发现,两组新生儿Apgar评分和窒息发生率比较,差异无统计学意义。上述结果提示椎管内阻滞麻醉不会增加新生儿不良事件发生风险,说明潜伏期椎管内阻滞安全、可行,其在达到良好的镇痛效果的同时,还能有效缩短产程,降低不良时间的发生风险,有助于保障母婴双方安全,到达临床满意的需求。麻醉用药对产妇机体不会造成显著的不良影响,且不会影响宫缩,由于椎孔内神经阻滞能减少麻醉药物用量,且麻醉药物通常为脂溶性,不会透过胎盘屏障,对新生儿无明显影响[13]。此外,使用椎管内神经阻滞麻醉给药,能有效减少产妇应激反应而产生的致痛产物,产妇子宫微血管动脉平滑肌松弛,动脉扩张,能有效增加胎盘血流量,促进母体与胎盘间营养物质交换、血流循环,能一定程度上避免胎儿宫内缺氧、营养不足而致的不良事件,具有较高的安全性[14-15]。
综上所述,椎管内阻滞麻醉具有良好的安全性,选择潜伏期予以分娩镇痛临床效果确切,可缩短产程、降低疼痛程度、提升顺产率,在改善妊娠结局、新生儿预后方面具有积极意义,安全性较高,具有良好的临床应用前景。但本研究样本较小,研究结果可能存在一定偏倚,在今后的临床工作中也应扩大样本量,进一步开展研究,以明确潜伏期给予椎管内阻滞麻醉分娩镇痛对孕妇妊娠结果和新生儿预后的临床效果。
