成人重症新型冠状病毒肺炎的预测模型
2022-10-11郭祈福张海荣邵楠童晓维黄建钗
郭祈福, 张海荣, 邵楠, 童晓维, 黄建钗,5
新型冠状病毒肺炎(corona virus disease 2019,COVID-19)是由2019新型冠状病毒感染引起的一种急性呼吸道传染病,起病急、传播快、传染性强、流行范围广,其重症患者易发生全身炎症反应综合征,引发多脏器功能障碍,死亡率高达13.4%[1]。此外,重症患者通常需要更多医疗资源,给医疗系统造成巨大压力。因此,早期识别重症病例至关重要,有利于医疗资源的优化配置,并改善患者预后。目前,虽已存在多个成熟且广泛应用的重症病例预测模型[2],但多数是针对大型医院收集的COVID-19患者的完整数据进行危险因素筛选及建模,其中部分指标在基层医疗单位难以获取,故实用性不强,可操作性欠佳。因此,本研究拟纳入常用且容易获得的临床变量,建立有效实用的预测模型,以便在不同场景下准确评估COVID-19患者的病情,帮助早期识别可能发展为重症的高危患者。
1 对象与方法
1.1 对象 选取2020年1月17日—3月24日于湖北省宜昌市第三人民医院住院的非轻型COVID-19成人患者343例,男性189例,女性154例,年龄(53.41±16.83)岁(18~91岁);训练集240例(70%),男性140例,女性100例,年龄(53.61±16.89)岁(18~88岁);测试集103例(30%),男性49例,女性54例,年龄(52.94±16.77)岁(20~91岁)。诊断标准、临床分型严格按照《新型冠状病毒肺炎诊疗方案(试行第七版)》[3]。重型和危重型病例统称为重症病例。排除症状轻微且无肺部影像学改变的轻型患者。
1.2 方法
1.2.1 数据收集 收集录入患者入院时的临床特征(吸烟和饮酒史、并发症、疾病分型、常见症状、生命体征等)及实验室检查数据,并经专人核查,核查过程存在的任何问题均由两位专业医师综合判断、解释。
1.2.2 实验室检查 患者于入院时采集鼻咽拭子标本进行实时荧光定量聚合酶链反应(real time fluorescent quantitative polymerase chain reaction, qRT-PCR)以确诊,采集血液进行血常规、血清生化(包括肝肾功能、肌酸激酶、肌酸激酶同工酶和乳酸脱氢酶等)、凝血功能、C反应蛋白和降钙素原等检查。

内部建模:训练集240例,根据病情分为重症组和非重症组,将患者入院时的临床特征及实验室检查指标采用非条件单因素logistic回归分析,初步筛选COVID-19重症病例的潜在预测因素,将单因素分析具有统计学意义的指标纳入多因素logistic回归分析(方法:向前),按分析模型的复杂程度分为自评模型(模型1)、基层模型(模型2)和复杂模型(模型3)。模型1:纳入在上述单因素分析中P<0.05 的人口统计学特征、并发症和临床症状;模型2:除了模型1纳入的因素外,增加了上述单变量分析中P<0.05的生命征和门诊常规评估的化验指标;模型3则包含了所有上述单变量分析中P<0.05的因素。
模型评估(内部验证与外部验证):采用R软件(版本3.6.1),采用一致性指数及Nomogram列线图评价预测模型的判别能力。将多因素分析中具有统计学意义指标的OR值取整赋值,计算各患者3种模型得分。为便于评估每个患者的具体病情,结合其得分,运用列线图对每个患者的重症概率进行预测分析。列线图中,每个预测变量均单独绘制,变量状态与最顶部指定的点值相对应,最后将这些变量的点值相加并绘制在底部的总分标度尺上,该标度对应最底部的点值即发生重症COVID-19的风险值。内部验证:将训练集患者的总分进行ROC曲线分析,通过Z检验比较3种模型曲线下面积评估预测模型效果,通过约登指数法确定诊断界值,计算模型的灵敏度、特异度、阳性预测值及阴性预测值。外部验证:通过计算测试集患者3种模型得分并进行ROC曲线分析,同样通过Z检验比较3种模型曲线下面积评估预测模型效果,通过训练集样本确定的诊断界值,计算3种模型的灵敏度、特异度、阳性预测值及阴性预测值。
2 结 果
2.1 训练集和测试集患者的临床特征和实验室指标比较 两组患者入院时的临床特征和实验室指标差别均无统计学意义(表1~2)。
2.2 训练集患者的临床特征 训练集240例中,入院时重症45例(18.75%);76例(31.7%)患者至少有1个并发症,常见的并发症为高血压病60例(25.0%)、糖尿病28例(11.7%)和冠心病12例(5.0%);常见的症状为发热191例(79.6%)、咳嗽176例(73.3%)和咳痰109例(45.4%),具体见表3。训练集患者入院时的实验室检查结果见表4。

表1 训练集和测试集患者临床特征的比较

表2 训练集和测试集患者的实验室指标比较

表2 (续)
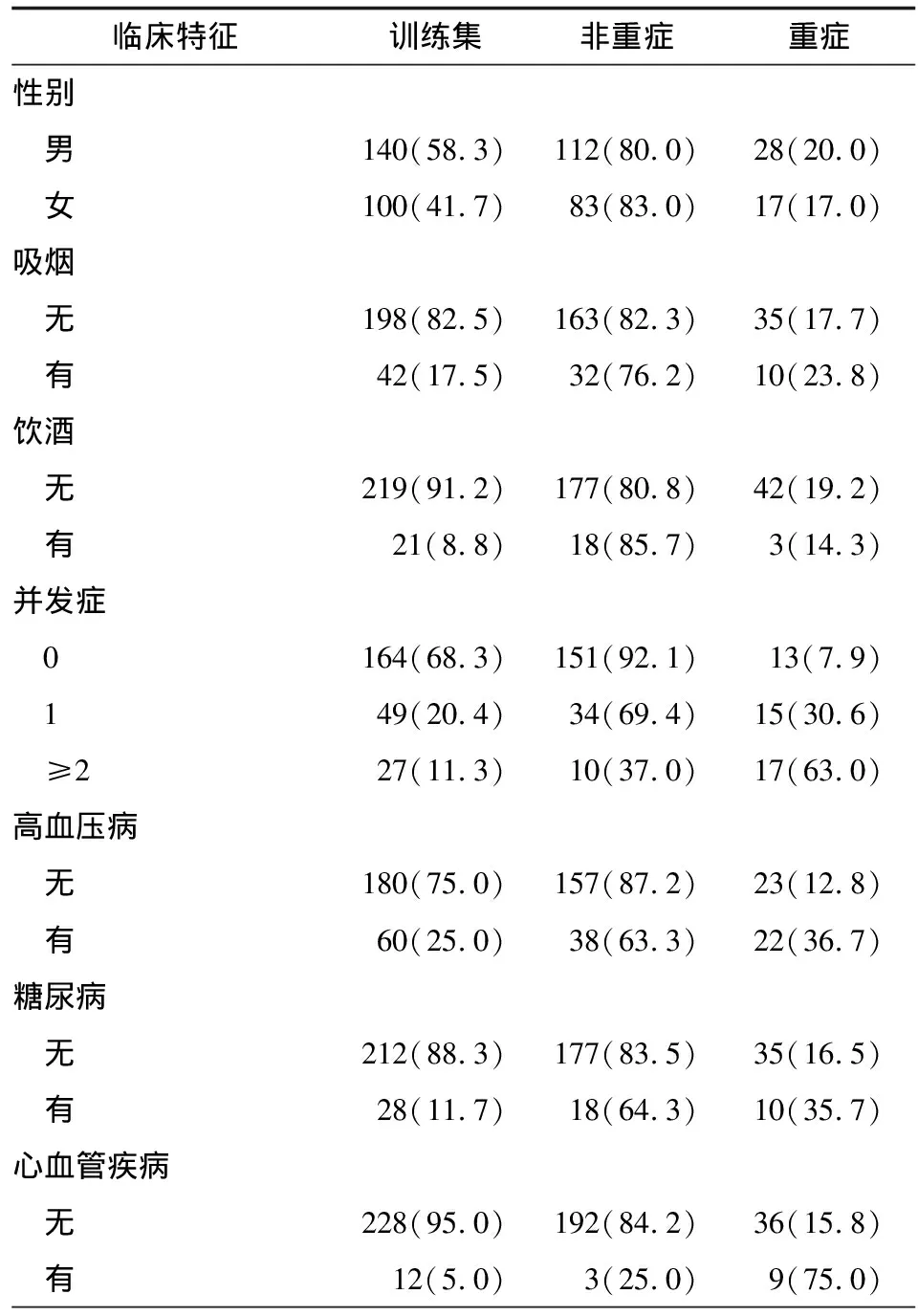
表3 训练集患者入院时临床特征中计数资料的描述性分析
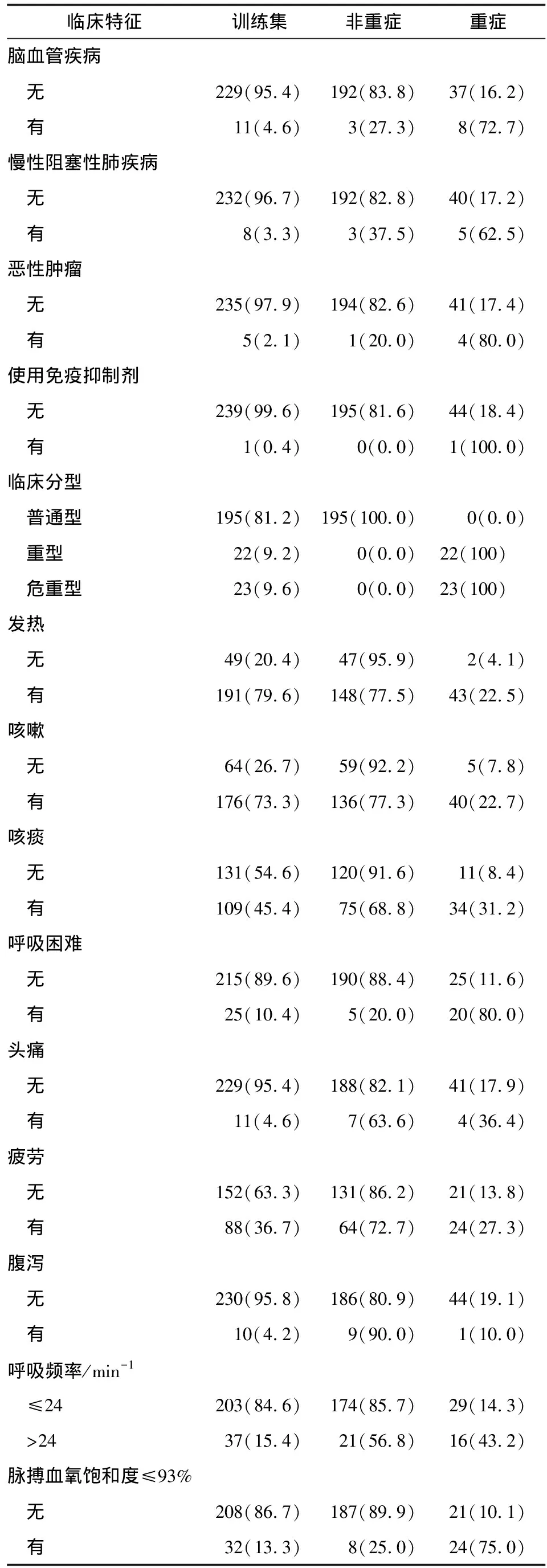
表3 (续)

表4 训练集患者入院时临床特征和实验室指标中计量资料的描述性分析
2.3 采用单因素和多因素logistic回归分析筛选重症患者的预测因素 针对训练集患者总共36个变量进行单因素logistic回归分析,结果显示,22个变量(包括年龄、并发症、从发病到首次入院的时间、发热、咳嗽、咳痰、呼吸困难、疲劳、呼吸频率>24 min-1,以及入院时血淋巴细胞、血红蛋白、血小板、直接胆红素、白蛋白、天门冬氨酸氨基转移酶、乳酸脱氢酶、肌酸激酶、肌酸激酶同工酶MB、部分凝血活酶时间、D-二聚体、C反应蛋白和降钙素原的水平)均与重症COVID-19的发生相关,作为建立预测模型的预备因素(表5~6)。进一步行多因素logistic 回归分析发现,存在并发症、发热、咳痰、呼吸困难、血淋巴细胞数减少和D-二聚体升高是重症COVID-19的独立预测因素(模型3,表7)。

表5 单因素logistic回归分析筛选重症新型冠状病毒肺炎预测因素(临床特征)

表6 单因素logistic回归分析筛选重症新型冠状病毒肺炎预测因素(实验室指标)
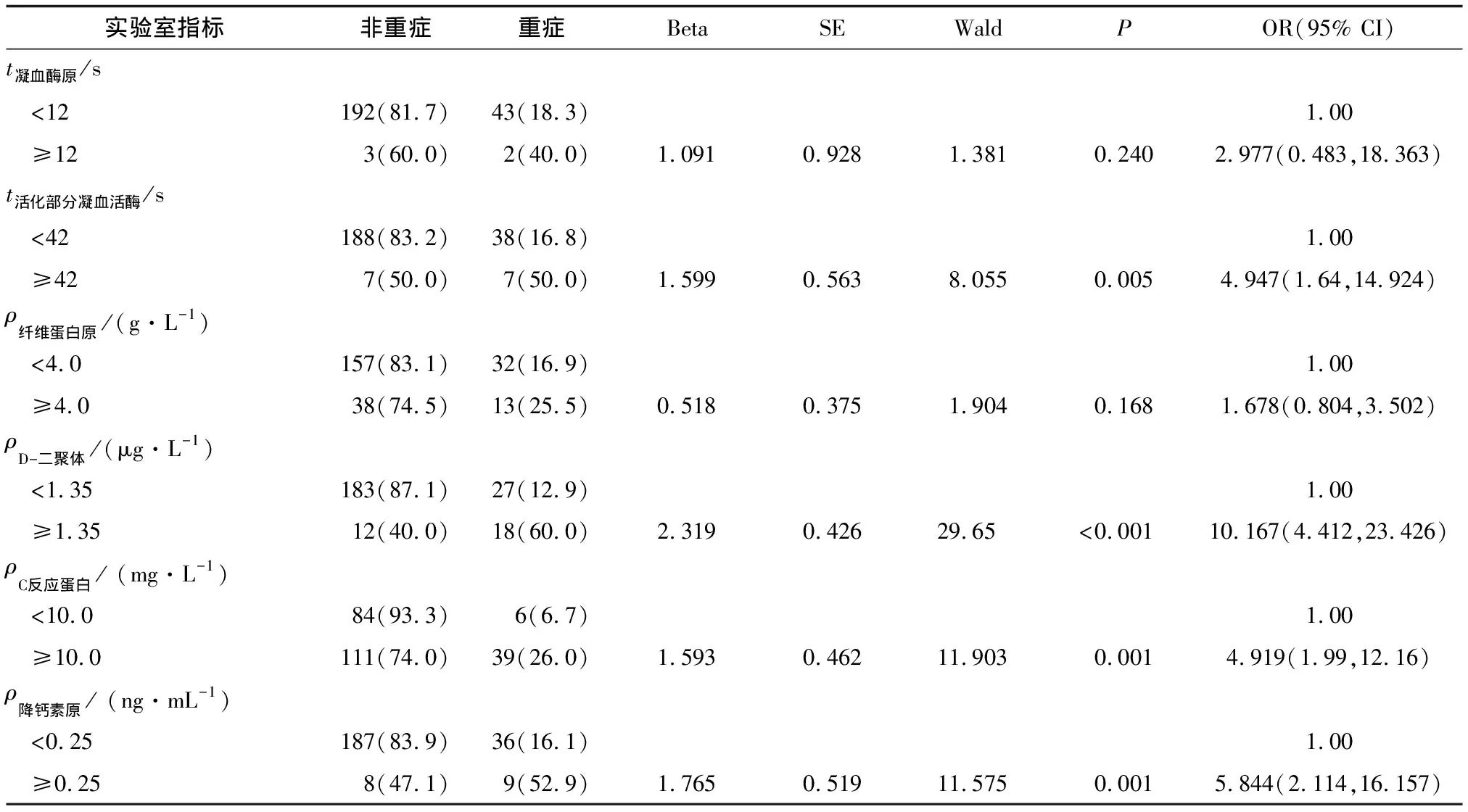
表6 (续)

表7 重症新型冠状病毒肺炎3种预测模型的多因素logistic回归分析结果
本研究通过多因素logistic回归分析构建了3个预测重症COVID-19的模型:自评模型(模型1)、基层模型(模型2)和复杂模型(模型3),详见表7。
模型1纳入在上述单变量分析中P<0.05的年龄、并发症和临床症状(包括发热、咳嗽、咳痰、呼吸困难和疲劳),多因素logistic回归分析发现存在并发症、发热、咳痰和呼吸困难是重症COVID-19的独立预测因素。模型2除了模型1纳入的因素外,增加了上述单变量分析中P<0.05的呼吸频率、血常规中的淋巴细胞数、血红蛋白、血小板和C反应蛋白水平,多变量分析发现存在并发症、发热、咳痰、呼吸困难、血淋巴细胞数减少是重症COVID-19 的独立预测因素。模型3则包含了所有上述单变量分析中P<0.05的因素,多变量分析发现有并发症、发热、咳痰、呼吸困难、血淋巴细胞数减少和D-二聚体升高是预测COVID-19重症病例的独立危险因素,其中发热、D-二聚体升高,尤其呼吸困难是最强有力的预测因素。3个预测模型中各预测因素的OR值详见表7。
2.4 重症COVID-19预测模型的评估(内部验证和外部验证) 3个预测模型均以列线图的形式呈现:模型1、2、3的一致性指数分别为0.902、0.924和0.943,决定系数R2分别为0.525、0.604和0.664 (图1)。
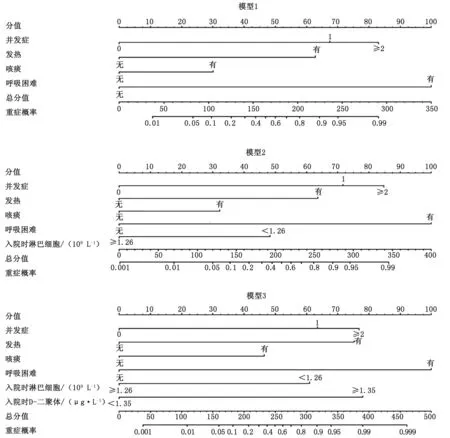
图1 模型1、模型2和模型3的列线图Fig.1 Nomograms of model 1, model 2 and model 3
3种预测模型各预测因素的OR值取整赋值(表8),后在训练集(内部验证)和测试集(外部验证)通过ROC曲线对3种预测模型进行评估、验证。图2显示了3种预测模型的ROC曲线。3种模型的ROC曲线下面积(area under ROC,AUROC)在内部验证时分别为0.898、0.920、0.937,在外部验证时分别为0.870、0.878、0.879(P<0.001)。模型3的AUROC大于模型2,模型2的AUROC大于模型1,但3种模型对于重症COVID-19的预测效果差别无统计学意义(图2,表9)。内部和外部验证均发现,3种模型预测重症COVID-19的效能良好,具有较高的诊断敏感性(84.4%~90.0%)和特异性(67.5%~89.2%)、高的阴性预测值(negative predictive value,NPV)(均>95%)、可接受的阳性预测值(positive predictive value,PPV)(内部验证:48.1%~65.0%;外部验证:40.0%~53.1%)(表10)。
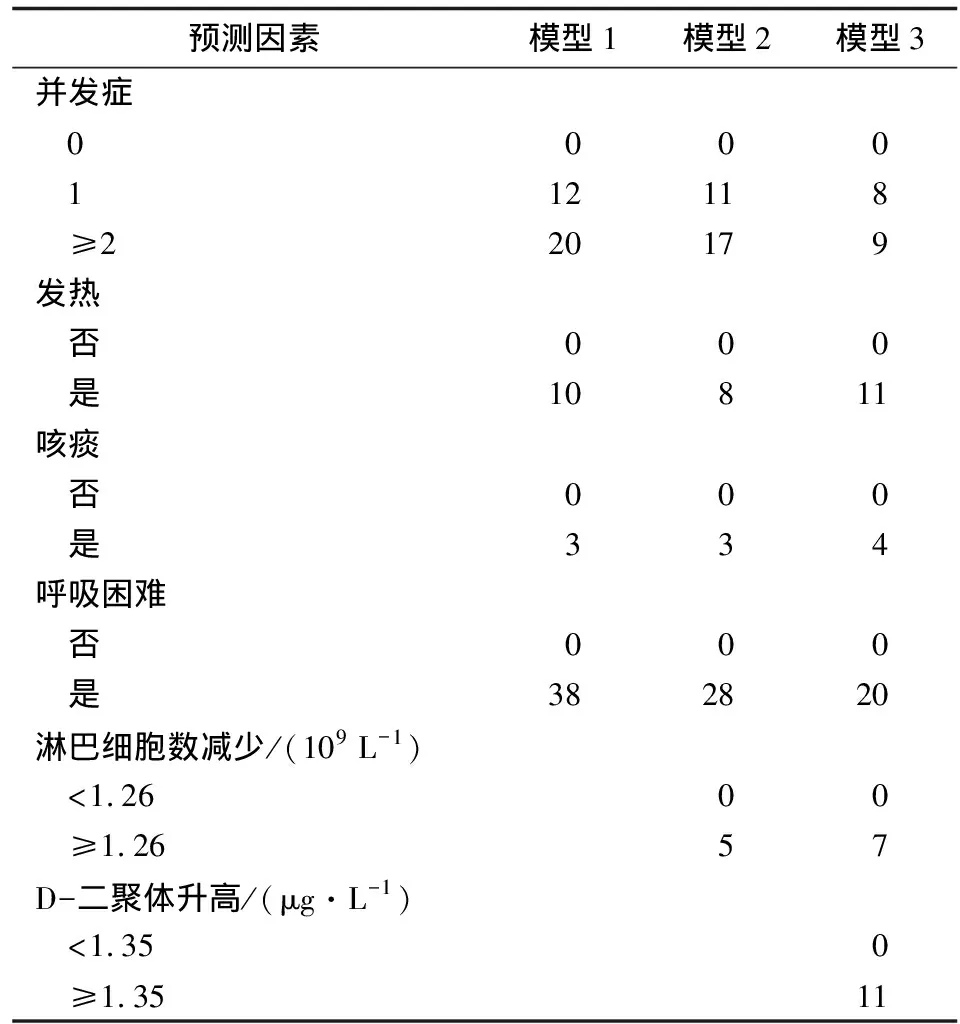
表8 3种预测模型预测因素OR值取整赋值情况
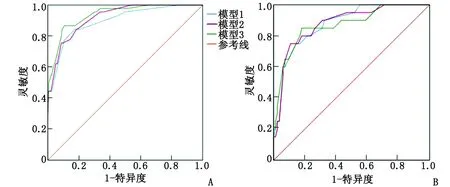
A:内部验证;B:外部验证。图2 预测重症新型冠状病毒肺炎的受试者工作特效曲线Fig.2 Receiver operating characteristic curves for predicting severe COVID-19
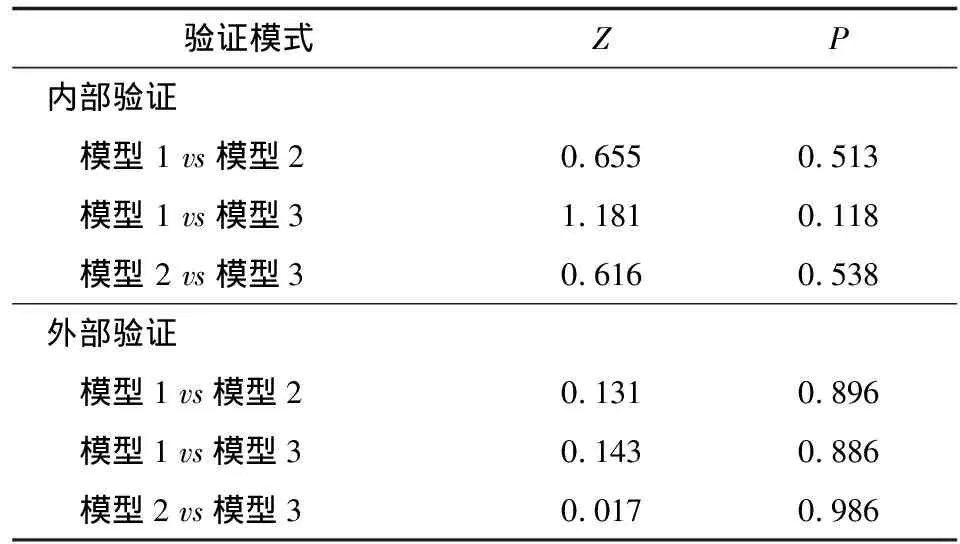
表9 3种模型预测重症新型冠状病毒肺炎的效果比较
3 讨 论
早期识别存在重症风险的COVID-19患者并尽早采取恰当的医疗措施,不仅可避免医疗资源的滥用,还能改善患者的预后。本研究基于单变量和多变量分析的结果,构建并验证了3种预测 COVID-19重症病例的模型。模型1是一个自评模型,纳入年龄、并发症和常见症状,便于患者自行评估病情。模型2作为基层模型,除了模型1纳入的年龄、并发症和常见症状外,还增加了单变量分析中具有统计学意义且在基层医疗机构易于获得的呼吸频率、血常规中的部分指标和C反应蛋白,主要是方便医生通过简单的体检和实验室检查快速评估风险,便于早期决策,特别适用于基层医疗单位或门诊患者。模型3包含了单变量分析中P<0.05的所有变量,更加复杂,更适合医生对住院患者病情的准确评估。列线图作为这些模型的可视化预测工具,可作为医生和患者早期评估个体疾病严重风险简单有效的工具。在3个预测模型中,一致性指数均>0.9,决定系数R2>0.5,表明3个模型预测重症COVID-19具有良好的效果。
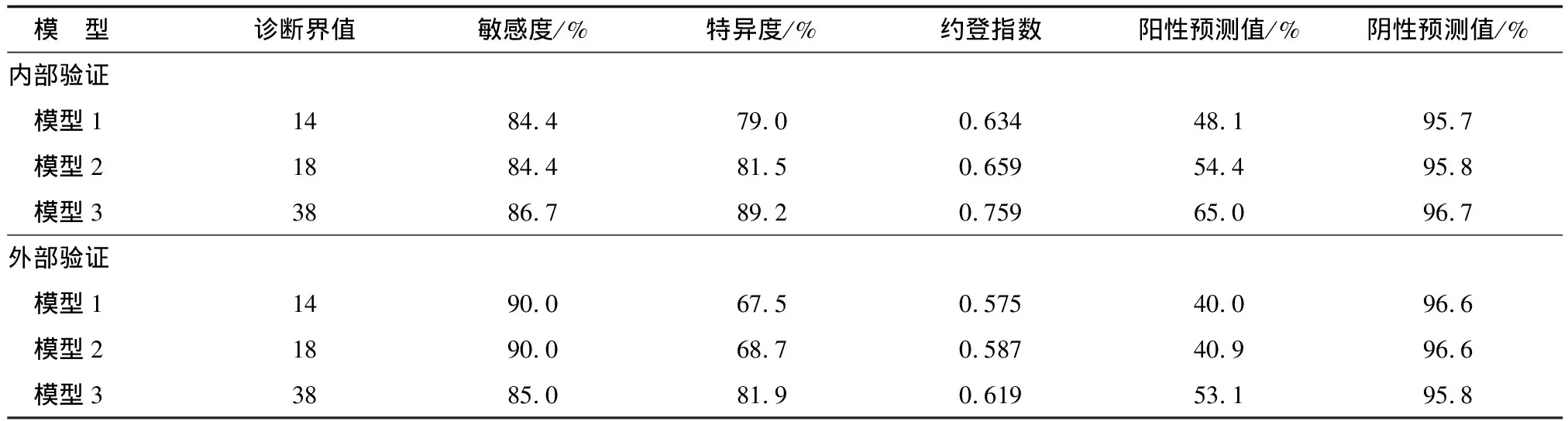
表10 3种模型预测重症新型冠状病毒肺炎的效能
3种预测模型的内外部验证均显示有较高的AUROC、诊断敏感性、特异性和NPV,PPV虽不太高,但可接受。因此,3种模型均可作为预测COVID-19重症病例的有价值的工具。与LIU等[4]的研究比较,本研究的预测模型不仅通过内部验证,还进行外部验证,具有更高的AUROC,而与GONG等[5]的研究比较,本研究的模型3具有更高的AUROC、诊断敏感性和特异性。相较于TANG等[6]和CHANG等[7]的研究,本研究建模的例数相对较少,但其建立的3种预测模型,适用于不同的场景,且各预测因素容易获得,实用性更强。虽然OH教授的团队也建立了3个预测模型[8],但这3个模型主要用于预测患者发生不同程度疾病进展风险的可能性,通过评估每个患者可能的修正临床严重程度评分,结合3个模型,进一步评估其发生不同程度疾病进展的风险,而本研究中的3个预测模型,则是基于3个不同的场景,不仅医生可用,也有利于患者自我评估,便于指导患者及时就诊或住院治疗。本研究通过对各模型预测因素的OR值取整赋值进行建模,更便于实际操作。因此,这3个模型对于准确的个体化评估重症COVID-19病例具有各自的特点、优势及应用场景。模型3的AUROC大于模型2,模型2的AUROC大于模型1,在诊断敏感性、特异性、PPV和NPV上表现出相似的结果。在一定程度上,可认为模型3对COVID-19重症患者的预测效果优于另外两个模型,但差别无统计学意义。
本研究发现,入院时存在并发症、发热、咳痰、呼吸困难、血淋巴细胞减低和D-二聚体升高与重症COVID-19的发生相关,其中发热、D-二聚体升高,尤其是呼吸困难,是COVID-19重症病例最有力的预测因素。大量文献证明,并发症与COVID-19 的严重程度和致命结局有关,最常见的是高血压病、糖尿病和冠心病[9-11]。除了上述类似的结果,本研究还发现,并发症越多的患者,越有可能发展为COVID-19重症病例,这与之前的研究[12-13]结论亦一致。
发热是COVID-19患者最常见的临床表现,重症患者更常出现呼吸困难[14-15],本研究结果与之一致。本研究还发现,除了发热(OR=10.611)和呼吸困难(OR=19.674),痰的产生也是重症病例的早期预警指标。早期有痰的患者患重症COVID-19的风险更高,在模型3中OR为4.033,原因可能是咳痰通常预示着合并细菌感染,从而加重患者的病情。本研究表明,发热不仅是最常见的症状,而且是预测病情严重程度的最有力因素之一,而呼吸困难是重症病例的最有力预测因素,这与文献[8]的结论一致,提示同时有发热和呼吸困难的患者应更加重视其发展为重症病例的可能性。
血淋巴细胞参与清除新型冠状病毒感染的细胞,因此淋巴细胞数的增加可能是COVID-19病情恢复的关键[16-17]。越来越多的证据表明,重症COVID-19 患者经常出现血液高凝状态[18],临床上血栓栓塞事件发生率很高[19]。COVID-19患者淋巴细胞计数减少和D-二聚体升高与疾病严重程度升高和预后不良有关[9,15,19-20],本研究结果与之一致。本研究中,与对照组比较,血淋巴细胞数减少(<1.26×109L-1)和D-二聚体升高(≥1.35 μg/L)患者发生重症的风险分别达到6.512倍和10.843倍。
以往研究表明,与年轻患者相比,老年患者具有更严重的病情和更差的预后,高龄是重症病例的重要独立预测因素[21-23],这与本研究多变量分析的结果不一致,考虑可能与样本量小、单中心研究的选择偏倚、统计分析方法不同有关。
本研究也存在一些局限性。第一,作为单中心回顾性研究,样本量相对较小,有必要在未来的多中心前瞻性和纵向研究中进一步确认结果。第二,症状轻微且无肺部影像学改变的轻型患者预后好,且武汉COVID-19疫情暴发期间,因医疗资源紧缺,很多轻型患者未入院诊疗,为减少偏倚,在本研究中予以剔除,因此本研究的模型不适用于预测轻型患者。第三,考虑到入院时胸部影像学数据部分患者因病情危重或在基层医疗单位无法第一时间完善,同时兼顾建立模型的实用性,因此在分析研究数据时未纳入影像学的资料建模,这可能在一定程度上影响模型的预测效能及PPV值。第四,3种模型的PPV都不太高,这意味着筛查阳性患者的概率不是太高,可能会导致一些医疗资源的浪费。但是,NPV高意味着漏诊率低,有助于排除COVID-19的重症患者。
总之,入院时存在并发症、发热、咳痰、呼吸困难、血淋巴细胞数减少和D-二聚体升高是重症COVID-19的良好预测因素。本研究构建了3种简单有效的模型作为预测重症COVID-19的工具,当条件较差时,建议使用自评模型或基层模型,如果条件允许,为了获得更好的预测结果,建议使用复杂模型进行预测。
