双腔起搏器植入术后心房颤动的发生率及影响因素分析
2022-09-28崔静张占修汪金柱范茸
崔静 张占修 汪金柱 范茸
心律失常严重影响人类的健康,且发病率和患病率逐年上升,恶性心律失常容易导致心源性猝死,是引起猝死的最主要的原因。房颤是常见心律失常类型,随着年龄的增加,房颤的发生率也在增加,严重威胁老年人的身体健康。心律失常分为快速心律失常和缓慢心律失常两种类型。房颤占到心律失常总人数的60%以上,相比于非房颤患者,房颤患者发生脑卒中的风险性大大增加,达到5 倍以上,心力衰竭的风险性达到3 倍以上,这些患者需要安装起搏器用于维持心脏的正常跳动,可以治疗药物无法治疗或者临床疗效较差的心律失常,有助于降低患者的死亡率,提高患者的生活质量。当前临床治疗缓慢心律失常的方法包括药物治疗和手术治疗。药物治疗对缓慢心律失常的作用效果不佳,临床主要采用起搏器植入手术治疗,能够取得较为确切的临床疗效。传统使用的起搏器为单腔起搏器,在临床上发挥了重要的作用,经过近年来的不断改进,目前常用的是双腔起搏器,能够有效起到心房辅助泵的功能,能够保持房室传导的同步性,也是一种生理性的起搏模式,可以降低再次手术率以及并发症发生率。随着起搏器技术的改进,双腔起搏器更加符合生理起搏特点,能够改善临床疗效,降低并发症发生率。但是使用起搏器治疗对心肌的正常除极顺序产生变化,所以可能导致术后心律失常,包括房颤等并发症,特别是当前起搏器的植入适应证逐渐扩大,越来越多的患者采用起搏器植入术治疗,其术后房颤等并发症更加引起临床关注[1]。有研究显示,起搏器具有双面性,既能够有效改善心动过缓的临床症状,同时术后容易引起房颤,其发生率高达30%左右,相比于未植入起搏器的心脏病患者而言,其房颤的发生率显著增加,同时增加了脑卒中以及血栓的发生率,容易加重心力衰竭,通常情况下,房颤发作时症状较轻并且持续时间较短,同样在夜间睡眠中较为高发,所以患者可能无法及时就诊,导致患者的生命受到威胁。本文据此研究,报告如下。
1 资料与方法
1.1 一般资料 选取本院2019 年1 月~2021 年1 月收治的60 例心律失常患者为研究对象。所有患者均签署知情同意书,其中男28 例,女32 例;年龄52~87 岁,中位年龄71.3 岁。
1.2 纳入及排除标准
1.2.1 纳入标准 ①患者意识清醒;②确诊为心律失常;③患者知情同意;④患者符合起搏器植入适应证,无既往心悸症状。
1.2.2 排除标准 ①非心律失常患者;②疾病不明确者;③合并感染者;④持续房颤;⑤安装起搏器之前患有心肌病、先天性心脏病以及肝肾功能障碍的患者。
1.3 治疗方法 所有患者均行双腔起搏器植入术治疗,寻找头部静脉放置起搏电极或在锁骨下静脉放置起搏电极,设置起搏频率60~130 次/min。根据患者临床症状以及耐受程度合理调整起搏器的参数,术后进行1 年随访。
1.4 观察指标及判定标准 记录术后随访1 年的房颤发生率。术后房颤标准:持续时间>3 min,心率>175 次/min,确定为高频心房事件。对患者术后发生房颤的影响因素进行单因素及多因素Logistic 回归分析。
1.5 统计学方法 采用SPSS19.0 统计学软件处理数据。计数资料以率(%)表示,采用χ2检验;影响因素采用多因素Logistic 回归分析。P<0.05 表示差异有统计学意义。
2 结果
2.1 患者术后房颤发生情况 术后随访1 年,60 例患者中14 例发生房颤,房颤发生率为23.33%。
2.2 术后发生房颤的单因素分析 单因素分析显示,左房内径增大患者术后房颤发生率38.10%高于正常患者的15.38%,起搏器型号无频率应答功能患者术后房颤发生率45.45%高于有频率应答功能患者的10.53%,有糖尿病史患者术后房颤发生率30.95%高于无糖尿病史患者的5.56%,有高血压病史患者术后房颤发生率31.58%高于无高血压病史患者的9.09%,差异均具有统计学意义(P<0.05)。见表1。
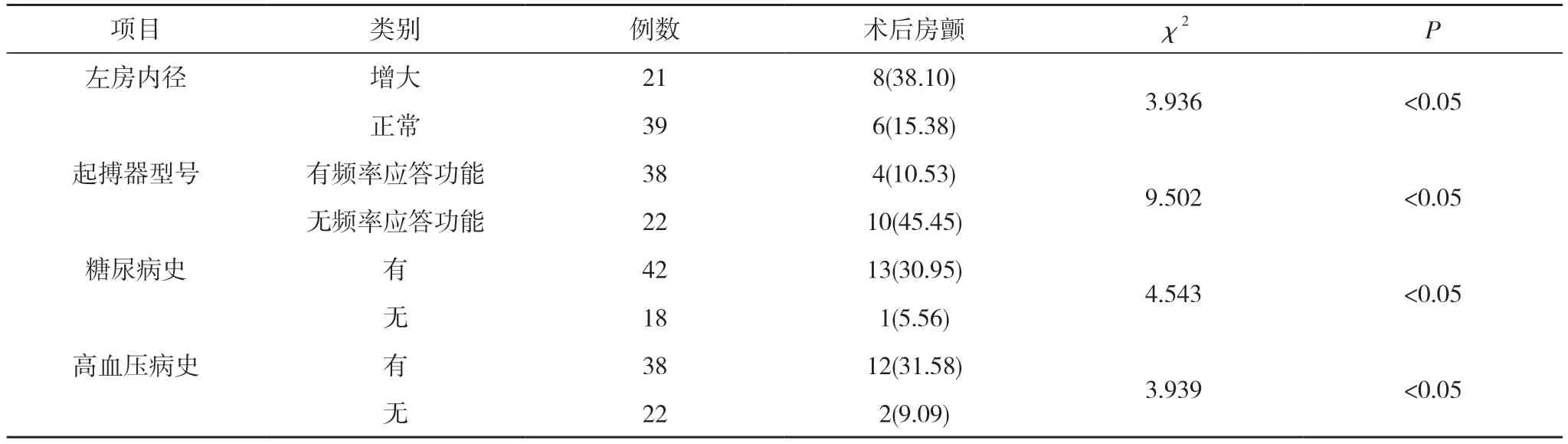
表1 术后发生房颤的单因素分析[n(%)]
2.3 术后发生房颤的多因素Logistic 回归分析 将左房内径、起搏器型号、糖尿病史、高血压病史4 个因素赋值。见表2。多因素Logistic 回归分析显示,左房内径、起搏器型号、糖尿病史、高血压病史均是双腔起搏器植入术后发生房颤的危险因素(P<0.05)。见表3。

表2 术后房颤发生影响因素变量表
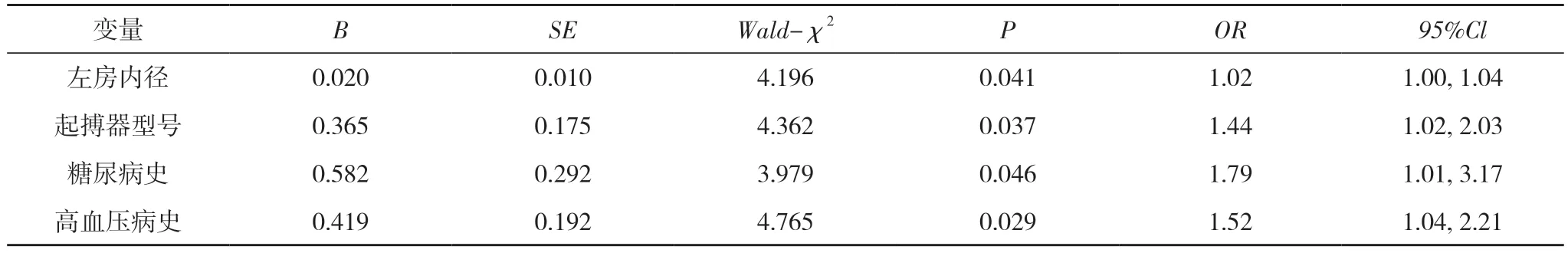
表3 术后发生房颤的多因素Logistic 回归分析
3 讨论
心律失常是典型的心内科疾病,临床发病率较高,特别是在中老年群体中具有较高的发病率,不及时治疗会引起患者死亡。引起心律失常的原因较为复杂,常见以下几种类型。①室动性心动过速:该类型的发生率约在30%左右[2],心率过快导致心肌耗氧量的显著增加,心肌损伤明显增加,因此大大增加了患者的猝死率,所以必须在纠正治疗心力衰竭同时使用β 受体阻滞剂[3]。②快速室上性心律失常:主要包括室上性的心动过速房扑和房颤等,其中室上性心动过速发病率约在5%左右,心率>160 次/min,会对患者的血流动力学产生明显影响,对于未发生心力衰竭的患者可以使用β 受体阻滞剂、普罗帕酮、胺碘酮等药物进行治疗。③加速性交界性心律:其发生率在10%左右,临床上通常是短暂发作,房扑房颤的发生率在15%左右,通常情况下是一过性。如果患者的心室率不高,可以等其自行恢复;如果合并心力衰竭,则采用电复律疗法进行纠正控制心室率。④阵发性室性心动过速:该类型的发生率约占40%左右,容易持续以及复发率较高[4],频率越快越容易引起室颤,药物治疗无效,则提示早期室壁瘤形成。目前临床治疗心律失常可采用抗心律失常药物治疗,常见药物包括胺碘酮、美托洛尔等,胺碘酮属于Ⅲ类抗心律失常药物,具有轻度的非竞争性,其半衰期长达7 d[5],具有高度脂溶性,可以在肝脏、脂肪、肺、心脏等器官组织中广泛存在[6]。胺碘酮对于钠离子通道具有较好的阻滞作用,能够延长心肌组织的动作电位,消除心脏折返激动症状。胺碘酮可以对钠离子在心肌组织中的传导起到阻碍作用,降低了其传导速度和窦房结自律性,提高左心室的射血分数,从而有效改善心律失常的症状[7]。美托洛尔属于β1受体阻断药,能够选择性阻断β1受体,同时可以降低血浆肾素活性、减缓心率,抗心肌缺血、抗氧化,降低收缩压,通过阻断交感神经起到中枢性抗心律失常作用,可以阻断钠离子内流、钙离子内流和钾离子外流,其作用效果相当于Ⅰ、Ⅱ、Ⅲ类抗心律失常药物的总和[5]。对于恶性心律失常及缓慢性心律失常采用药物治疗效果不佳。双腔起搏器是临床常见的起搏器类型,能够起到心房辅助泵的作用[8],可以提高房室传导的同步性,是最符合人的心脏生理特点的起搏方式,能够有效降低再次手术率以及阵发性房颤发生率,是当前治疗心律失常患者的标准方式。房颤的发生机制是左心房壁由不同的肌束组成,走向各不相同,互相重叠,可导致特异性传导,容易形成折返和维持折返。在这种情况下,当左心室和左心房同时收缩时出现反流,会进一步增加左心房压力,导致血流动力学发生改变[9]。另外心肌的顺应性降低,心房出现不均匀扩张引起心房电重构。当心室起搏的时间延长时,就会导致持续性的房颤发生。
心律失常会对人类健康造成严重威胁,并且其发病率和死亡率逐渐升高,恶性心律失常可导致心源性猝死,严重威胁人类的生命健康,其中房颤是心律失常的类型之一,在心律失常总数的60%以上,房颤患者患脑卒中的风险性更高[10],同时还能够增加心力衰竭的风险性。药物注会能够起到抗心律失常的作用,但是无法根治心律失常,目前临床唯一的有效手段是心脏起搏治疗。30%的房颤患者需要安装起搏器,能够帮助心脏维持正常的跳动,可以治疗药物无法治疗的严重心律失常患者,能够有效降低患者死亡率,改善患者的生活质量。尽管双腔起搏器具有诸多的优势,但是术后房颤发生率较高,可达到30%~40%以上[11],相比未安装起搏器的患者发生房颤明显升高。此外,房颤还能够增加脑卒中以及血栓的发生风险,严重时可导致心力衰竭,一些患者在夜间发作房颤导致漏诊会引发较大的风险,所以必须对患者安装起搏器后的房颤进行有效的诊断和预防。
正常情况下,人体的心脏的传导系统是由窦房结对心脏节律进行控制,同时起到主导作用,其发放的冲动沿心房肌的传导纤维到达房室结最终激动左右心室,从而出现心脏跳动。如果窦房结缺血或者血流动力学发生改变时,房室结可以起到传导作用[12],能够发挥异位起搏点的作用,确保心脏正常跳动,但是如果出现房室传导阻滞,此时不能仅靠房室结进行异位起搏来确保心脏正常跳动,还需要植入永久性的心脏起搏器,但是如果植入不当就会导致房颤、心力衰竭等并发症率发生。植入双腔起搏器后很容易导致房颤的病理机制是,由于在非正常的生理部位进行起搏时,心腔内的血流动力学发生明显改变,由于起搏器是属于外来异物,即使与正常的心脏生理功能极其相似,但是不能够完全替代心脏进行功能的表达[13],可导致心腔内电重构,进而引发心律失常。例如可使阵发性房颤患者病情加重成为持续性房颤,使无房颤的患者发生房颤。当前临床需根据引起术后房颤的因素进行针对性地预防治疗时,需要根据患者的耐受度以及原发病的特点等合理选择起搏模式,尽可能接近生理特点,避免起搏器带来的严重不良反应,要保持房室同步收缩。对于出现房室传导阻滞的患者,应选择DDD 起搏模式。起搏器是一种辅助治疗方式,与此同时还要积极治疗原发病,例如高血压、心功能不全、冠心病等,有效预防术后房颤发生率,同时要辅助抗心律失常药物进行治疗[14]。心内植入的电子装置,包括起搏器以及心率转复除颤器等,可对心脏疾病进行准确的记录,诊断房颤的发生、持续时间以及动态过程。房颤与缺血性脑卒中存在密切的关系。目前能够有效预防房颤的起搏模式为房室同步起搏,双腔起搏器与生理起搏更加接近。术后常规开启MVP 功能,能够有效降低因起搏模式的不同而对起搏效果产生不同的影响,目前双腔起搏器常用的植入部位为右室心尖处,该部位植入成功率高,并且有益于定位,具有良好的临床效果,但是如果长期在右室心尖部起搏,容易导致房颤发生。随着当前老龄化进程的加快,老年患者患有糖尿病、高血压、心脏病的发病率在逐渐上升,而且老年患者的感觉较为迟钝,当发生房颤时,无显著的胸闷、心悸等临床症状,因此也叫做无症状房颤,其临床危险性更高。
本次研究结果显示,起搏器型号是双腔起搏器植入术后发生房颤的危险因素(P<0.05)。起搏器的型号可能导致房颤发生,主要是因为一些起搏器具有频率应答功能,可以有效模仿心脏的生理特性,而不具备频率应答功能的起搏器,当人体在情绪激动时不能够有效增加,所以和人体的交感神经兴奋状态不一致,导致心功能受到损害。当前起搏器的技术也在不断更新中,起搏器变得体积更小,更加智能化,其适应证进一步扩大,不仅可以治疗慢性心率,而且可以治疗快速心律失常。在起搏器选择方面,既需要缓解患者的症状,更要选择最佳的起搏部以及起搏模式,符合生理性起搏特征,从而减少房颤等并发症发生。目前厂家在生产起搏器时设定了起搏器的心房感知,可以及早发现心房传导,从而采取有效的治疗措施进行预防和治疗。对房颤的诊断真阳性率高达80%以上,可以弥补心电图以及患者主诉的不足,早发现早治疗[15]。本次研究结果显示,左房内径、糖尿病史、高血压病史均是双腔起搏器植入术后发生房颤的危险因素(P<0.05)。这是由于高血压患者的左室松弛,顺应性降低,而左室舒张末期的压力增加,左房增大,能够促进房颤的发生以及持续时间。因此左房增大是房室发生的独立危险因素,左房室是与左室和壁静脉相连的薄壁结构,当左房充盈压力增大时,心房壁扩张,左房压力增加与左房大小存在密切关系,左房的容积越大,则房颤的发生率越高。糖尿病与术后房颤发生率存在密切的关系,当前对于房颤的发病机制尚未研究确切,可能与异位性兴奋驱动以及驱动折返有关。折返是引起房颤的主要机制,心房重构是导致房颤发生的重要原因,糖尿病是房颤发生的危险因素,可导致相关的风险性增加20%以上[16]。血糖的控制能力越差,则发生房颤的风险性更高,目前尚未明确其病理生理机制,糖尿病涉及胰岛素抵抗、炎性介质、动脉粥样硬化等多种病理生理状态,可导致内皮功能异常,激活肾素血管紧张素醛固酮系统,从而引起心房和心室的重构,改变心脏的血流动力学,促进细胞传导的发生。心房结构重塑指的是心房体积增大,组织纤维化,导致纤维管的连续性受到紊乱,局部传导出现障碍,其中心房内径增大为维持折返的重要因素。糖尿病本身可导致心肌细胞肥大,心肌间质纤维化,引起心房内径增大,从而引起心房结构的重构。心房电重构也是引起房颤的重要因素,可导致心房有效不应期缩短,主要的类型包括钾通道改变以及钙通道下调等。糖尿病患者存在心房间电机械时间延长的状况,也可引起房颤的发生发展[17-20]。
综上所述,左房内径、起搏器型号、糖尿病史、高血压病史是双腔起搏器植入术后发生房颤的危险因素,临床要针对高危患者加强观察和治疗。
