经皮经肝胆囊穿刺引流术用于急性重症胰腺炎的临床效果分析
2022-09-27谢大伟
谢大伟
(定西市人民医院,甘肃 定西 743000)
胰腺炎为临床常见的一种急重症,也是常见的急腹症之一,进展快、病情重,严重影响人们生命健康[1-2]。高脂血症、不良饮食均为导致急性胰腺炎的重要因素[3-4]。重症胰腺炎是胰腺出现并发症及胰周脏器其他系统出现严重并发症,易并发假性囊肿、消化道出血等局部并发症,以及败血症、消化道出血、心力衰竭及呼吸衰竭等全身并发症,严重者还可导致死亡[5-6]。目前,临床治疗重症胰腺炎常常采取胆管切开引流术、开腹手术、经内镜鼻胆管引流术等,但是无法床边进行、手术时间较长且费用较高。另外,重症患者早期手术风险较大,难以耐受手术。而经皮经肝胆囊穿刺引流术(Percutaneous Transhepatic Gallbladder Drainage,PTGD)作为微创介入手术可在床边进行,能够解除胆道梗阻、缓解病因。因此,本研究对急性重症胰腺炎患者使用PTGD术并分析其临床效果。
1 资料与方法
1.1 资料
将在定西市人民医院进行治疗的84例急性重症胰腺炎患者(2019年2月—2020年10月)分为常规组(28例)和PTGD组(56例)。其中PTGD组年龄26~67岁,平均年龄(46.72±3.64)岁;男31例,女25例;合并高血脂症18例,脑梗死5例,冠心病11例,高血压22例。常规组年龄25~68岁,平均年龄(47.12±3.72)岁;男15例,女13例;合并高脂血症9例,脑梗死3例,冠心病4例,高血压12例。2组患者合并症、年龄、性别等基线资料比较差异无统计学意义(P>0.05)。纳入标准:(1)所有患者均经超声及CT诊断符合《重症急性胰腺炎诊治草案(2000年杭州会议)》中急性重症胰腺炎诊断标准[7];(2)具备急性重症胰腺炎的生化改变及临床表现患者;(3)发生器官功能衰竭或影像学检查显示胰腺坏死或CT分级为D、E级或APACHEⅡ评分≥8或Ranson评分≥3患者。排除标准:(1)研究过程中随意更改治疗手段、不按照规定检查、因病情需要进行胆管切开等治疗或主动放弃本治疗方案患者;(2)在治疗过程中采用其他治疗方案影响本研究结果患者;(3)患有其他重大并发症患者;(4)不配合、不依从、易失访的患者。本研究经伦理委员会批准。
1.2 方法
患者分为常规组(28例)和PTGD组(56例),其中出现腹痛72 h内未接受PTGD及其他手术治疗的患者记为常规组,接受PTGD术的患者记为PTGD组。2组均给予相同的保守治疗:镇痛、抗炎、补液、胃肠减压、生长抑素、营养支持及抑制胰酶分泌等。PTGD组给予PTGD术,穿刺前首先进行超声检查,观察胆囊位置、大小、张力及周围器官等情况。穿刺操作由经验丰富的同一组医生进行,操作如下:患者取仰卧位,穿刺点取腹中线或右侧腋前线第8、9肋间,可根据情况适当调整位置。常规消毒、铺巾后使用无菌套保护腹部凸阵探头进行定位,定位点局麻使用2%利多卡因,将8F猪尾巴管在超声引导下置入,注意避开肝脏较大胆管、血管,经胆囊床进入胆囊,将针芯退出,连接注射器回抽可见胆汁即可确认进入胆囊,将支撑管退出并将穿刺管继续送入3~4cm,穿刺管固定,连接引流袋,留取胆汁并将其送细菌学培养。注意定时冲洗,复查时若有胰周片状积液可进行超声引导下穿刺引流术。待患者病情稳定出院后,进行随访观察是否出现胰瘘、胰周感染。穿刺4周后夹管3~5天后无发热、腹痛后进行彩超复查,根据病因及患者意愿将穿刺管拔除,或者存在胆总管结石、胆囊结石等情况可进一步行胆总管探查、腹腔镜胆囊切除术等治疗。
1.3 指标
(1)临床指标,分别于治疗后第1天、第3天、第7天抽取患者空腹静脉血,分离血清,以免疫比浊法检测血清C反应蛋白(C-reactive Protein,CRP)水平,碘-淀粉比色法检测血清淀粉酶(Serum Amylase,AMS)水平,以比浊法检测血清脂肪酶(Lipase,LPS)水平,以酶电极法检测谷氨酸氨基转移酶(Alanine Aminotransferase,ALT)水平,以血细胞电子计数仪检测白细胞计数(White Blood Cell Count,WBC)水平[8-10],使用彩色多普勒超声仪检测胆囊大小。(2)临床症状改善情况,记录并对比2组患者住院时间、腹胀缓解时间、排气时间、腹痛缓解时间。(3)并发症发生情况,进行为期3个月的随访,以电话或复诊方式随访,记录并对比2组患者肾功能不全、呼吸衰竭、消化道出血等情况的发生率。
1.4 统计学方法
应用SPSS 19.0软件处理数据,临床指标、临床症状改善情况等计量资料用平均数±标准差表示,行t检验;并发症发生情况等计数资料用“%”表示,行卡方(χ)2检验,多组间差异比较采用单因素方差分析,进一步两两比较采用SNK-q检验,当P<0.05时,差异有统计学意义。
2 结果
2.1 临床指标
与治疗前比较,2组治疗第3天、第7天CRP、AMS、ALT、LPS、WBC水平明显降低,胆囊明显缩小(P<0.05),且与常规组比较,PTGD组明显降低(P<0.05),见表1。
表1 临床指标
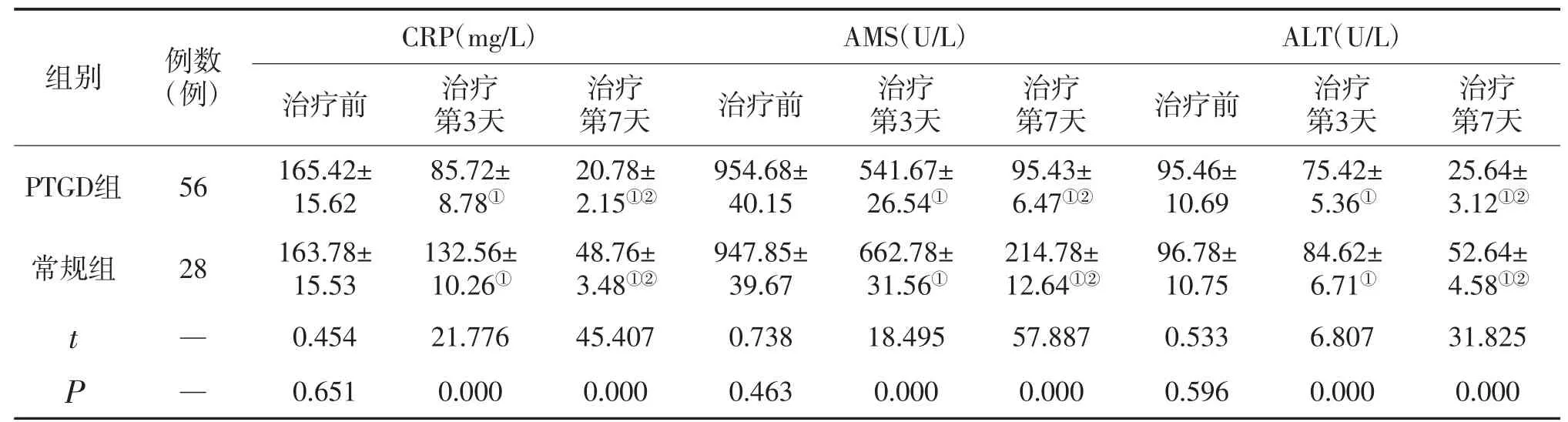
表1 临床指标
表1 临床指标(续)
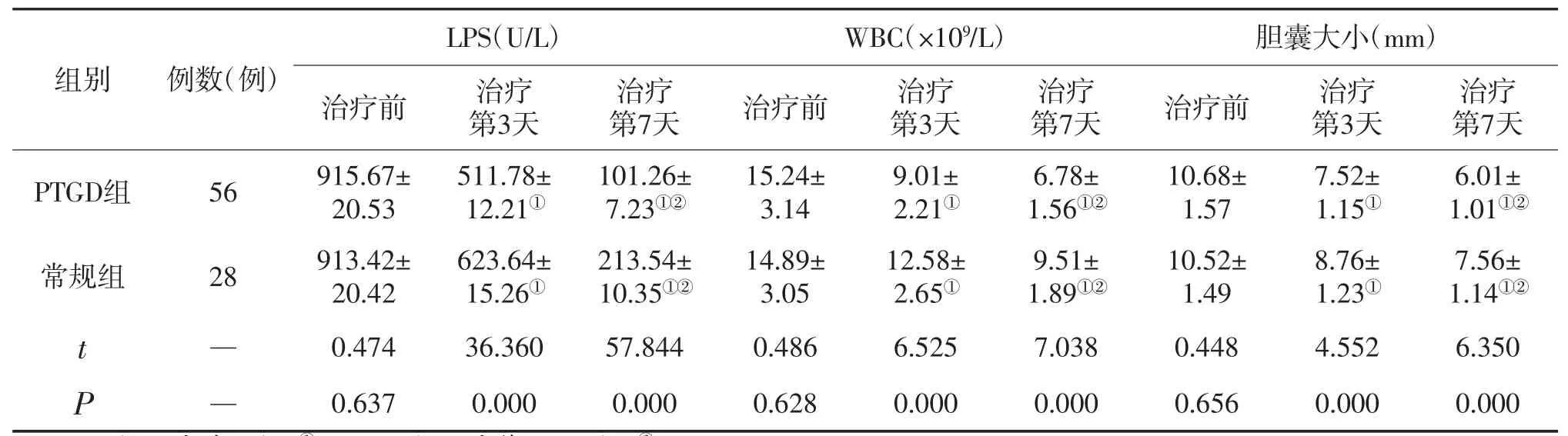
表1 临床指标(续)
注:与治疗前比较,①P<0.05;与治疗第3天比较,②P<0.05。
2.2 临床症状改善情况
治疗后,与常规组比较,PTGD组患者住院时间、腹胀缓解时间、排气时间、腹痛缓解时间均明显缩短(P<0.05),见表2。
表2 临床症状改善情况
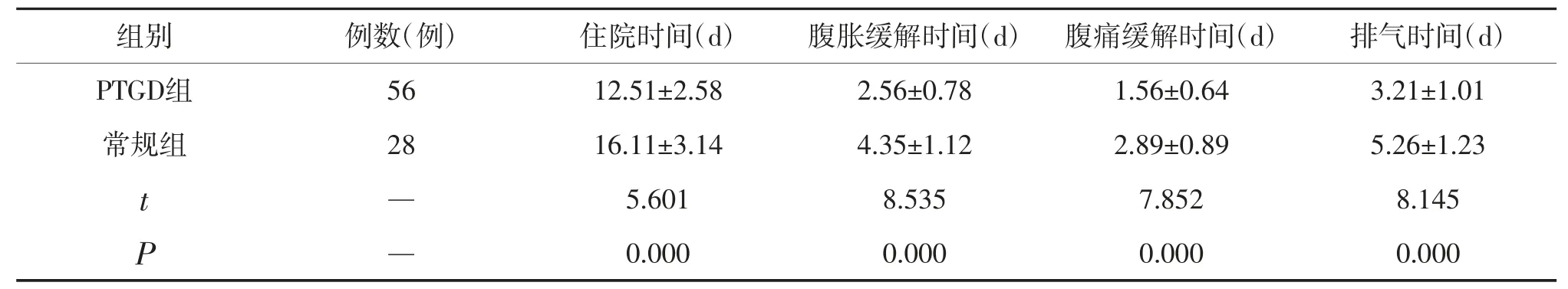
表2 临床症状改善情况
2.3 并发症发生情况
治疗后,PTGD组肾功能不全、呼吸衰竭、消化道出血等症状发生率5.36%与常规组25.00%比较明显降低(P<0.05),见表3。
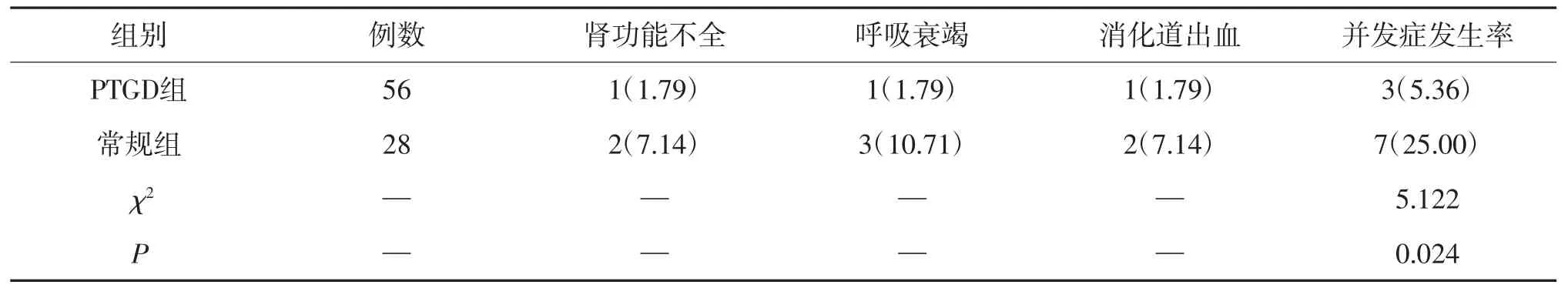
表3 并发症发生情况(例,%)
3 讨论
急性重症胰腺炎为急性胰腺炎中的特殊类型,病死率较高、并发症较多[11]。其肾脏损害病理特征主要为肾小管间质水肿及坏死,主要为炎症因子在体内相互作用,导致机体内免疫功能紊乱引起。因此,采取针对性治疗以免病情进一步恶化为本病治疗重点。腹腔镜手术、传统开腹手术、十二指肠镜手术等为常用治疗方式,但是风险及损伤较大,需严格掌握治疗指征[12]。结石嵌顿胆囊管受阻,导致胆囊管粘膜水肿、充血,胆囊压力增高,若梗阻不能得到及时缓解,会导致胆囊壁出现血运障碍,进而引发穿孔,还可导致坏疽,快速加重临床症状。研究显示,PTGD可有效缓解急性重症胰腺炎早期症状,减轻胆囊压力[13-14]。
胰腺内胰酶活化导致胰腺出血、水肿甚至坏死,促使机体出现急性炎症反应为胰腺炎发生的基本病理机制[15]。CRP、WBC为临床评估炎症反应的常用指标,炎症发生时其水平明显升高。程巨萍等[16]研究显示,急性胰腺炎早期进行临床化验常表现为AMS、LPS水平明显升高,为评估急性胰腺炎常用指标。另外,ALT主要存在肝脏中,为反映干细胞受损最为敏感的指标,其水平升高提示机体肝脏细胞受损,肝脏存在炎症。而重症胰腺炎过度分泌胰酶,可导致肝功能损害。赵敏等[17]研究显示,急性重症胰腺炎患者血清ALT水平明显升高。
本研究对急性重症胰腺炎患者应用PTGD术,结果显示,治疗后与常规组比较,PTGD组患者住院时间、腹胀缓解时间、排气时间、腹痛缓解时间均明显缩短;与治疗前比较,2组治疗第3天、第7天CRP、AMS、ALT、LPS、WBC水平明显降低,胆囊明显缩小,且与常规组比较,PTGD组明显降低。提示PTGD术可有效减轻患者临床症状,减轻炎症反应,促进疾病恢复,改善肝肾功能。可能是因为使用PTGD术通过及时缓解胆囊梗阻,控制炎症,进一步减轻胰腺炎症及其他感染情况,二者相互作用,进而改善患者临床症状,与张玉亮等[18]研究结果一致。
本研究对术后患者进行随访可知,PTGD组肾功能不全、呼吸衰竭、消化道出血等症状发生率5.36%与常规组25.00%比较明显降低。分析其原因可能是因为PTGD术可将多数胆汁引流至体外,减少胆汁与胰液结合的机会,降低胰腺自身消化能力,进而减少炎性因子分泌;另外,50~70%胰腺炎为胆源性,PTGD术穿刺引流可将胆系感染有效控制,进而改善肝脏功能,从而避免肾功能不全的发生。呼吸衰竭主要以微小肺不张、肺间质增厚及肺泡出血或水肿为病理特征,其发生主要是由于炎性因子、胰酶的降解产物入血将补体系统激活导致变态反应的发生所引起。而PTGD术可将胆胰分流,减轻胆系感染,减少胰酶降解及炎症因子分泌,进而减轻呼吸衰竭的发生,而消化道出血的减少可能与炎症介质分泌减少、血管侵蚀减轻有关。
综上所述,经皮经肝胆囊穿刺引流术可有效改善急性重症胰腺炎患者临床症状,降低肾功能不全、呼吸衰竭、消化道出血等并发症发生率,疗效显著。但是本研究为单中心研究、样本量较少,还需在今后研究中进一步探究其价值。
