强化行为疗法联合“扳机点”意念排尿对膀胱过度活动症病人症状改善及生活质量的影响
2022-09-26罗玉琴刘浩萍徐丽娟田晓县
曾 蓉,罗玉琴,刘浩萍,徐丽娟,田晓县
膀胱过度活动症(overactive bladder,OAB)属于膀胱功能障碍性疾病,病人多伴有尿频、尿急、夜尿等症状。流行病学数据显示,我国成年人群中OAB发病率为5.9%,而40岁以上人群中发病率则高达11.3%[1-2]。OAB发生后病人伴有明确的病理性变化,对病人生活质量影响较大,导致其心理负担严重。文献报道显示,约有26.5%的OAB病人生活质量受尿失禁影响[3-4]。临床针对OAB强调对症治疗,且药物治疗为主,但为巩固临床疗效,仍需强化行为训练及相关护理干预。
强化行为疗法是指通过计划性训练促进相关行为形成,并强化病人对行为的适应。本研究在OAB病人中应用强化行为疗法联合“扳机点”意念排尿,探究其对病人症状改善效果及生活质量的影响。
1 对象与方法
1.1 研究对象 选择我院2018年7月—2021年7月收治的80例OAB病人为研究对象。纳入标准:符合OAB临床诊断标准;经膀胱过度活动症问卷评分(OABSS)评价确定为中重度病情;对研究所涉干预措施耐受;既往无精神疾病;能正常认知、沟通;对研究知情,且自愿加入。排除标准:存在尿路感染或神经功能障碍;曾行膀胱或盆腔手术治疗;患有其他可能诱发尿失禁的疾病;因相关原因中途退出研究。按随机数字表法分为对照组、观察组,每组40例。对照组:年龄(48.59±3.42)岁;病程(2.30±1.02)年;干预前OABSS评分(11.23±2.18)分;干预前尿失禁生活质量问卷(I-QOL)评分(78.43±4.02)分。观察组:年龄(49.02±3.25)岁;病程(2.14±1.14)年;干预前OABSS评分(11.40±2.04)分;干预前I-QOL评分(79.20±3.94)分。两组病人年龄、病程及干预前OABSS评分、I-QOL评分比较差异无统计学意义(P>0.05),具有可比性。
1.2 干预方法 对照组采取常规护理。①药物治疗:遵医嘱服用药物,以M受体阻滞剂、α受体阻滞剂为主,所涉药物有酒石酸托特罗定、特拉唑嗪等。②排尿日志:病人入院后即向其发放排尿日志,指导病人对院内排尿情况进行详细记录,包括排尿时间、单次排尿量、排尿间隔时间、尿急状况等,并定期上交日志[5]。③常规功能训练:指导病人开展缩肛训练(收紧30 s后放松20 s,每次20组,每天3次,连续训练2周)、排尿中断训练(每次排尿时有意识中断2次或3次,连续训练2周)、膀胱训练(每日定时排尿、延长排尿间隔时间)[6-7]。观察组在对照组基础上应用强化行为疗法联合“扳机点”意念排尿,具体如下。
1.2.1 OAB赋能准备 正式护理干预前面向OAB病人开展赋能教育,护士回顾性分析临床OAB病人资料,对OAB康复护理措施进行横向比较,包括常规功能训练、强化行为疗法、功能促进式磁刺激、“扳机点”导向式意念排尿,明确不同措施对应OABSS评分,指导病人对评分进行比较、确定结论,促使其对强化行为疗法等措施的干预有效性有一定认知;教育结束后引导病人参与强化行为疗法联合“扳机点”意念排尿方案制订,先通过现场演示法介绍护理操作,明确病人配合要求,强化其对活动强度的了解,明确自身耐受程度,据此开展护患交流,经讨论确定护理细节,如每次干预时长、每周干预频率,了解病人其他护理需求,以实现对OAB病人的赋能,时长40 min。
1.2.2 强化行为疗法
1.2.2.1 制订行为训练计划 研究小组结合病人既往饮水、排尿习惯,制订饮水、排尿计划。饮水计划:间隔4 h饮水1次,单次饮水量控制在200~250 mL,日饮水量控制在1 200~1 500 mL。排尿计划:根据病人既往单次排尿情况制订排尿计划,既往每次自主排尿量为100~300 mL,则6 h排尿1次,连续2次排尿间尿液残余量<200 mL,则8 h排尿1次。
1.2.2.2 强化排尿行为训练 引导病人取仰卧位,暴露耻骨上膀胱区、会阴区,取无菌毛巾放入55 ℃热水中浸透,而后取出稍拧干对膀胱区、会阴区实施热敷,时长6 min,反复热敷至产生排尿感。正式干预前护士通过演示教学法教授病人2种强化促排尿手法。手法A:病人排尿时双手置于髂前上棘处,按由近至远顺序对下腹部实施按压;手法B:单手握拳,以近小指端叩击耻骨膀胱区、大腿1/3内侧,叩击频率为每分钟60~70次,配合牵拉阴毛,以诱发膀胱反射性收缩。排尿间歇期病人交替采用上述2种手法开展排尿行为强化训练,连续干预2周,以促进排尿行为形成。
1.2.3 “扳机点”意念排尿 护理人员对病人膀胱容量实施监测,待膀胱容量达到最大值,对耻骨上区、大腿上1/3内侧实施叩击,叩击频率为每分钟80次,并实时监测膀胱压力变化,如对某处实施叩击时膀胱压力达到最大值,则将其确定为“扳机点”。根据排尿计划确定训练时间,排尿前指导病人选取舒适排尿体位并放松全身,播放“泉水滴答”音频,闭眼想象自身处于安静、舒适卫生间内,屏气呼吸配合刺激扳机点,产生强烈排尿感时,暂停播放音频、停止想象,并放松下腹部、恢复正常呼吸,间歇2 min后再行意念排尿训练,反复练习2次后按计划排尿,连续干预2周。
1.3 评价指标
1.3.1 症状改善 护理人员分别于干预前、干预后2周采用OABSS对病人症状表现进行评价。正式评价前由科室护士长对问卷评价护士进行统一培训,培训内容包括OABSS、问卷评价方法、症状改善分级等,培训结束后由参训护理人员演示问卷使用及症状改善分级方法,护士长观看、评价,如符合统一规范,则通过考核,反之继续受训直至合格。OABSS共有4个问题,涉及白天排尿次数、夜间排尿次数、尿急情况、急迫性尿失禁,总分15分,≤5分为轻度,6~11分为中度,≥12分为重度。比较干预前、干预后2周症状分级,如分级无变化或升级表示无改善,如下降1级表示有改善,下降2级或0分表示有明显改善。改善有效率=(有改善+明显改善)/总例数×100%。量表Cronbach′s α系数为0.963,各维度Cronbach′s α系数为0.870~0.940[8-9]。
1.3.2 生活质量 干预后2周采用I-QOL评价病人生活质量,问卷分为行为限制、心理影响、社会障碍3个维度,共22个条目,维度条目数分别为8个、9个、5个,均采取5级评分法,包括一点也不(5分)、轻度(4分)、中度(3分)、相当多(2分)、极端地(1分),评分越高则生活质量越好[10-11]。
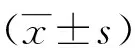
2 结果

表1 两组病人干预后症状改善比较

表2 两组病人干预后生活质量比较 单位:分
3 讨论
OAB属于中年女性高发性疾病,而憋尿、不良排尿姿势、夜间排尿习惯均属于其主要诱发因素。临床针对OAB提出了多样化疗法,范天丽等[12-13]研究显示,药物治疗下OAB病人治愈率为70.19%,而配合行为干预与物理疗法下治愈率可达到86.30%,提示强化行为训练、物理疗法的有效性。
3.1 强化行为疗法联合“扳机点”意念排尿能缓解症状表现 本研究在OAB病人中应用强化行为疗法联合“扳机点”意念排尿,结果显示观察组症状改善有效率为97.50%,高于对照组的75.00%(P<0.05)。本研究针对OAB病人实施强化行为训练,根据病人实况制订饮水、排尿计划,能促进规律性排尿习惯的形成;而采用按压、叩击干预可增强排尿感,改善尿道括约肌与筋膜张力,配合热敷操作对膀胱壁组织实施干预,可抑制外括约肌痉挛,促进膀胱功能恢复,有助于缓解尿频、尿急、尿失禁症状。研究针对膀胱过度活动症病人实施“扳机点”意念排尿训练,通过叩击试验确定“扳机点”,能确保排尿刺激针对性及有效性,而播放“泉水滴答”音频能实现对病人的感官刺激,诱导排尿感觉的产生;同时,通过意念排尿训练反复想象排尿动作,以强化外周感觉信息输入、中枢神经冲动输出,对相关神经系统或功能的重塑有促进作用,有助于排尿反射弧的形成,可缓解尿频、尿急症状[14-15]。
3.2 强化行为疗法联合“扳机点”意念排尿可改善生活质量 本研究在OAB病人中应用强化行为疗法联合“扳机点”意念排尿,结果显示观察组病人I-QOL评分高于对照组,差异有统计学意义(P<0.05)。膀胱过度活动症病人夜尿频繁、伴或不伴急迫性尿失禁等,对病人夜间睡眠质量影响较大,夜间易醒、持续睡眠时间短等问题突出;同时,尿急问题也会导致病人日间行为受限,正常社交活动行为受到不同程度的影响,生活质量显著下降[16-17]。相关研究显示,OAB病人焦虑、抑郁情绪严重,证实了OAB对病人心理状态影响较大,可造成病人生活质量下降[18]。研究基于赋能理论开展OAB赋能准备,引导病人了解OAB康复护理干预措施及其效果,向病人赋权参与护理方案制订,确定护理干预内容、强度及频次,充分考虑病人需求,保证了护理方案的适用性,能促进其内在动机向行为转化,缓解其心理影响、解除社会障碍,有助于提高病人生活质量。通过强化行为疗法联合“扳机点”意念排尿能促进病人排尿发射弧的形成,加快病人膀胱功能恢复,可缓解尿失禁等相关症状,有助于解除病人行为限制,进而提高病人生活质量。
综上所述,强化行为疗法联合“扳机点”意念排尿在OAB病人中的应用,能促进症状改善,有助于提高病人生活质量。
