原发系膜增生性肾小球肾炎合并肾小管酸中毒一例
2022-09-20陈宗存蔡小艳赖舒畅王秋怡符茂雄
陈宗存 蔡小艳 赖舒畅 王秋怡 符茂雄
慢性肾脏病(CKD)发病机制复杂,既往报道多集中于肾小球损伤,最近研究发现肾小管损伤在CKD 中也发挥了重要作用。肾小管是富有线粒体、溶酶体等细胞器的一种代谢旺盛的细胞,其对能量需求十分大,故肾小管细胞极易损伤。肾小管酸中毒是一种肾小管-间质疾病,是临床上少见的低钾血症的原因之一,它是一类由于近端肾小管碳酸氢根(HCO)重吸收和(或)远端肾小管分泌氢离子(H)功能障碍引起的临床综合征。原发系膜增生性肾小球肾炎合并肾小管酸中毒较少见,临床上容易漏诊。本研究报道了1例10 年前出现夜尿多、低钾血症等肾小管损害,5 年前出现水肿、尿蛋白阳性等肾小球损害,最终被确诊为原发系膜增生性肾小球肾炎合并肾小管酸中毒的病例,以期提高临床医师对该病的认识从而避免漏诊,提高疗效。
病例资料
一、主诉与病史
患者男,34 岁。因“反复多尿、四肢乏力10年,再发1 d”于2017 年2 月15 日入我院内分泌科。10 年前曾出现四肢酸痛、乏力、多尿(日尿量2700~3000 mL)、夜尿多(夜尿1~3 次/日),查血钾低,尿蛋白阴性,血白蛋白41 g/L,估算肾小球滤过率(eGFR) 118 mL/(min·1.73 m),肾素、醛固酮、皮质醇、甲状腺功能未见异常,诊断“低钾血症”,经补钾治疗后症状缓解。患者仍反复出现四肢乏力,每次自行服用钾剂后症状均可缓解。5 年前患者上述症状再发加重,伴双下肢水肿,至当地医院治疗,多次查血钾偏低,波动在2.37~2.90 mmol/L,尿蛋白20.9 g/24 h,行肾活组织检查(活检)示“原发系膜增生性肾小球肾炎”(图1)。予应用激素、补钾等治疗,症状缓解出院。1 d 前再次出现四肢乏力,不能行走,伴下肢水肿,为进一步诊治收入我院。
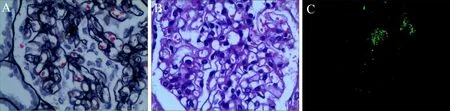
图1 原发系膜增生性肾小球肾炎合并肾小管酸中毒患者肾活检病理检查结果
二、体格检查
体温36.7 ℃,脉搏66 次/分,呼吸20 次/分,血 压130/98 mmHg(1 mmHg = 0.133 kPa)。急 性病容,神志清晰,精神疲倦,平车入科。口角无偏歪,甲状腺不大。双肺呼吸音清,双肺未闻及干湿性啰音。心浊音界正常,心率66 次/分,心律整齐,各瓣膜听诊区未闻及病理性杂音。腹平软,肝脾肋下未触及,移动性浊音阴性。四肢肌张力正常。双下肢轻度凹陷性水肿。双膝膝跳反射减弱。
三、实验室及辅助检查
血 钾1.90 mmol/L, 血 钠140.4 mmol/L, 血氯119.2 mmol/L,血镁0.86 mmol/L,血清肌酐130 µmol/L,eGFR 58 mL/(min·1.73 m)。二 氧化碳结合力17 mmol/L。血气分析示pH 7.27。白蛋白20.3 g/L。总胆固醇15.02 mmol/L,甘油三酯8.98 mmol/L,LDL 9.56 mmol/L。尿沉渣示尿蛋白(+++)5 g/L。24 h 尿蛋白定量12 759 mg/24 h。24 h 尿钾42.7 mmol/24 h。尿酸化功能测定示pH 7.70,HCO10.0 mmol/L,可滴定酸0,铵根离子(NH)15.0 mmol/L,净酸排泄量 5.0 mmol/L。SS-A 及SS-B 阴性。心脏彩色多普勒超声(彩超)示左心室舒张功能减退。泌尿系统彩超示双肾髓质回声增强图像。血常规、甲状腺功能、肝功能、促肾上腺皮质激素及皮质醇、肾素及醛固酮、胸部CT、腹部彩超及心电图等检查无明显异常。
四、诊治过程及随诊情况
入院后予口服及静脉补钾,利尿消肿,应用激素等治疗,患者四肢乏力消失,水肿消退,血钾水平恢复正常,病情好转。诊断为原发系膜增生性肾小球肾炎合并肾小管酸中毒,出院后患者继续服用枸橼酸钾及泼尼松治疗,1 个月及3 个月后复诊时患者行走自如,精神佳,无下肢水肿,血钾、血清肌酐正常。尿常规示尿蛋白阴性,24 h尿蛋白95 mg/24 h。
讨 论
目前原发系膜增生性肾小球肾炎合并肾小管酸中毒的相关报道较少。肾小管酸中毒由于肾小管泌氢或重吸收碳酸氢盐障碍导致慢性代谢性酸中毒,是临床重要的肾小管-间质性疾病之一。本例患者血浆白蛋白小于30.0 g/L,尿蛋白大于3.5 g/d,有高血脂,伴有双下肢水肿,符合肾病综合征表现,结合肾活检结果,考虑“原发系膜增生性肾小球肾炎”。有反复多尿、低钾血症多年,尿钾不适当排出增多,结合尿酸化功能结果,考虑肾小管酸中毒。本例患者为原发系膜增生性肾小球肾炎合并肾小管酸中毒,且该患者先有多尿、夜尿多、低钾等肾小管损害表现,约5 年后才出现水肿、大量蛋白尿等肾病综合征表现。其发生的原因可能是长期利尿导致钾持续排出,造成肾小管空泡变性,使肾小管的重吸收和尿浓缩功能障碍。
利尿剂主要经过肾脏代谢,肾损害是利尿剂的不良反应之一,可造成肾间质损害。长期利尿,也可能导致残余肾功能过度代偿,最终损害肾小管-间质。糖尿病肾病(DKD)的肾脏中存在肾小管上皮间质转化(EMT)过程。EMT 可通过调节细胞自噬和凋亡,诱导细胞骨架重塑、促进肾脏纤维化等机制在DKD 发病中起重要作用。另外,尚有钠钾ATP 酶转运系统受损学说及肾小管膜通透性变化学说等。本例患者先有肾小管功能损害,再出现肾小球功能障碍,可能和药物毒性作用、免疫损伤、遗传易感性等有关。肾小管损伤在肾病中占重要的地位。
针对DKD 肾小管间质病变的研究发现,肾小管结构异常早于肾小球结构改变,肾小管的损害在DKD 进展过程中发挥了重要作用。高糖可通过转化生长因子β 激活丝裂原活化蛋白激酶、磷脂酰肌醇-3-激酶/蛋白激酶B 和Notch 等信号通路造成肾小管损伤。肾小管的病变会造成肾小球的损伤,肾小管上皮细胞释放的烟酰胺单核苷酸可逆行转运至肾小球,导致足细胞结构改变和蛋白尿的产生,出现肾小球硬化。此外,肾小管损伤可以导致急性肾损伤向慢性肾脏病转变,其机制涉及细胞去分化、炎性细胞浸润、缺氧与血管密度下降、线粒体功能障碍与氧化应激、G2/M细胞周期阻滞、自噬、转化生长因子-β 信号通路及Wnt 信号通路等。在DKD 大鼠中,炎症因子CRP 及其Fcγ 受体增多,两者的结合促进炎症微环境,诱导肾小管上皮细胞凋亡。
越来越多研究表明,肾小管损伤可能是肾脏疾病的始动因素。在急性肾损伤后,肾脏出现肾小管萎缩和间质纤维化等病理改变,但肾小球形态正常。肾间质纤维化及肾小管萎缩程度与肾脏结局密切相关。本例患者出现原发系膜增生性肾小球肾炎后肾小管损害病情加重,提示两者可能相互影响,形成恶性循环。既往对于活动性自身免疫性疾病导致的肾小管酸中毒,治疗理念较保守,通常只局限于常规基础治疗,糖皮质激素或免疫抑制剂应用较少,虽然临床症状暂时获得缓解,但对于缓解肾小管器质性损害无明显益处。本例患者同时予糖皮质激素治疗肾炎、枸橼酸钾治疗肾小管酸中毒等处理,并予利尿、消肿等对症支持处理,使得上述病情均获得明显改善,近期效果较好,但远期疗效仍有待进一步观察。
综上所述,原发系膜增生性肾小球肾炎可合并肾小管酸中毒。因此,在临床诊治过程中,碰到水肿、低血钾的患者,要注意原发系膜增生性肾小球肾炎合并肾小管酸中毒可能,要注意避免漏诊,而且在处理肾小管酸中毒的同时及时给予糖皮质激素治疗可能有较好的效果。
