经皮经伤椎与跨伤椎椎弓根置钉术对中青年胸腰椎爆裂性骨折椎体高度恢复的影像学研究
2022-09-14曾庆娟刘传梅程艳艳赵霞王建国邹瑞琪
曾庆娟,刘传梅,程艳艳,赵霞,王建国,邹瑞琪
山东中医药大学附属医院放射科,山东 济南 250011;*通信作者 邹瑞琪 zrq197935@163.com
经皮后路短节段椎弓根内固定治疗胸腰椎爆裂型骨折可即刻恢复脊柱的三维稳定,使压缩的脊柱高度和矢状面成角恢复良好,是脊柱骨折后路内固定的“金标准”[1-2],分为经伤椎置钉和跨伤椎置钉两种方式。既往研究[3-6]发现这两种修复方式对伤椎椎体高度及其Cobb角的恢复存在差异;且以往研究均把伤椎前缘高度作为研究指标,较少关注椎体中央及后缘高度的恢复情况。本研究拟分析经皮后路短节段椎弓根内固定治疗的胸腰椎爆裂骨折患者的术前、术后及末次随访CT资料,研究两种治疗方法对椎体前缘、中央及后缘高度及伤椎Cobb角恢复的差异,探讨晚期伤椎椎体骨性愈合情况及邻近上下位椎间盘积气退变情况。
1 资料与方法
1.1 研究对象 回顾性分析2016年1月—2020年3月于山东中医药大学附属医院就诊的经皮后路椎弓根内固定治疗患者57例。纳入标准:①新鲜单节段胸腰椎骨折;②有胸腰部外伤史;③年龄18~60岁;④伤椎骨折块椎管内占位≤30%;排除标准:①陈旧性椎体骨折;②多节段椎体骨折;③伤椎椎弓根骨折;④伤椎椎管内骨折块占位严重,需切开椎管探查减压;⑤合并一侧或两侧椎弓根骨折;⑥合并严重的器官损伤及严重基础病,如糖尿病、血液系统疾病等;⑦神经脊髓受压症状,需减压;⑧有手术禁忌证及随访脱落者。
最终纳入57例,按伤椎是否置钉分为经伤椎组31例和跨椎组26例。经伤椎组男20例,女11例;年龄20~57岁,平均(44.6±9.5)岁。受伤原因:高空坠落伤18例,车祸10例,压砸伤3例。损伤节段:T11 1例,T12 9例,L1 8例,L2 10例,L3 3例。随访10~21个月,平均(16.3±2.8)个月。跨伤椎组男14例,女12例。年龄18~58岁,平均(42.6±10.8)岁。受伤原因:高空坠落伤12例,车祸10例,压砸伤2例。损伤节段:T11 2例,T12 4例,L1 13例,L2 6例,L3 1例。随访12~32个月,平均(18.2±4.5)个月。本研究经山东中医药大学附属医院医学伦理委员会批准[(2021)伦申第(041)号-KY],患者或其家属知情同意。
1.2 手术及CT检查 胸椎采用Roy-cami11e法进钉,腰椎采用weinstein的解剖定位法进钉,分别于伤椎上下椎体两侧的椎弓根内置入椎弓根螺钉,深度以接近椎体前缘为宜(跨伤椎组,伤椎不置入椎弓根螺钉,即4钉固定;经伤椎组患者,伤椎置入椎弓根螺钉,即6钉固定)。所有患者均采用东芝320排Aquilion ONE CT扫描,扫描参数:管电压120 kV,管电流最大300 mA,自动毫安秒扫描(80~300 mAs),层厚和层距均为0.5 mm,均为连续无间断扫描,采集数据传至工作站,采用多平面重组进行后处理重组,获得相应的图像。
1.3 影像学测量与观察 选取术前、术后及末次随访时CT资料,在CT同一矢状位层面采用PACS/RIS软件测量各时间点的椎体前缘、中央及后缘高度压缩率,椎管狭窄率及伤椎Cobb角;测量末次随访时伤椎骨缺损量。①伤椎高度压缩率:伤椎前缘高度压缩率=(伤椎相邻椎体前缘高度平均值-伤椎前缘高度)/伤椎相邻椎体前缘高度平均值×100%;伤椎中央区、后缘压缩率的测量同上方法。②椎管狭窄率:椎管狭窄率=1-伤椎椎管最狭窄处正中矢状径/伤椎相邻椎管正中矢状平均值×100%。③伤椎Cobb角:在CT正中矢状位上分别作伤椎上位椎体上终板延长线和下位椎体下终板延长线的垂线,两条垂线的交角即为伤椎Cobb角;各指标丢失量=末次随访时数值-术后即刻数值。④伤椎骨缺损量:选取末次随访CT图像。利用PACS/RIS软件中的多边形测量功能分别测量每幅横断位图像的骨缺损区面积,计算总和后乘以层厚即得到缺损区的体积。
1.4 统计学方法 采用SPSS 25.0软件,计量资料以±s表示,两组数据符合独立正态分布且方差齐;两组间比较采用独立样本t检验,组内不同时间段比较采用配对t检验;计数资料采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 基线资料比较 两组患者性别(χ2=0.699,P=0.413)、年龄(t=-1.202,P=0.235)、骨折椎体(χ2=5.047,P=0.282)、致伤原因(χ2=0.911,P=0.634);椎体前缘高度比值(t=-0.367,P=0.716)、伤椎Cobb角(t=1.120,P=0.268)比较,差异无统计意义(P>0.05),具有可比性。
2.2 影像学观察结果 术前伤椎椎体变扁,上和(或)下终板断裂塌陷(图1A、2A),骨松质压缩密度增高;部分椎体后上方形成骨碎块突入椎管(图1A),椎基静脉孔上方层面(椎弓根层面)椎管最窄(图1D)。术后CT发现椎体高度、形态及序列恢复正常范围,椎管重塑,椎管矢状径接近正常(图1B、2B),相对于椎体四周骨皮质,椎体中央区塌陷终板复位欠佳(图2B)。末次随访时椎体四周骨皮质均能达到骨性愈合;但松质骨内往往(多位于椎体中央区)残留不规则形的骨质缺损区(图1C、1F、2D)。经伤椎组与跨伤椎组分别有27例、22例伤椎内存在骨质缺损区,经伤椎组缺骨区(1.65±0.42)cm3,跨伤椎组缺骨区(0.96±0.19)cm3,差异无统计学意义(t=-1.406,P=0.165);椎体上方呈“许莫氏结节样”改变,骨缺损区边缘骨质密度增高且随时间延长范围逐渐扩大。
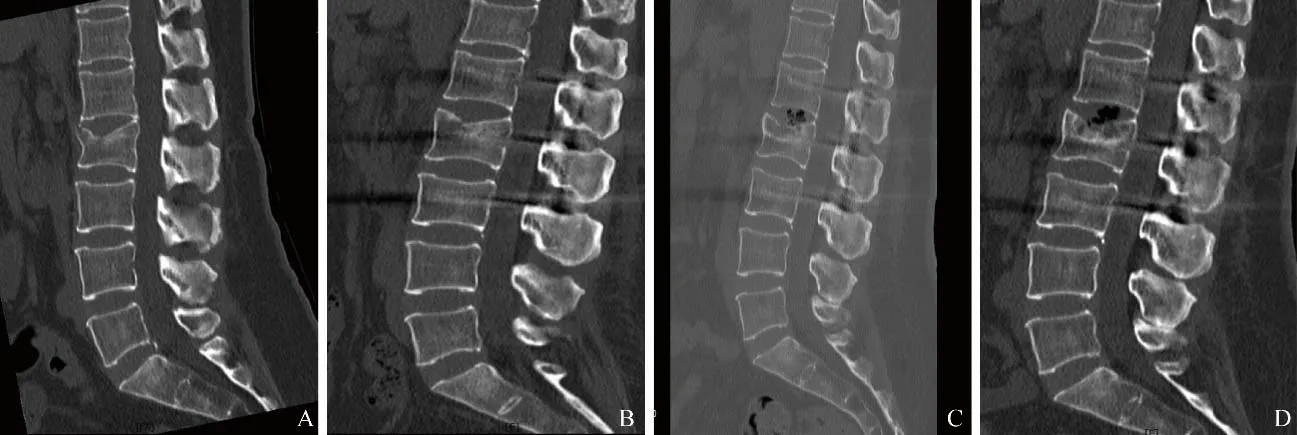
图2 女,48岁,L2椎体爆裂骨折;伤椎置钉组。A.术前腰椎CT矢状位图像,L2椎体上缘终板塌陷,以中央区压缩率最大;B.术后腰椎CT矢状位图像,L2上位终板复位欠佳;C.术后3个月腰椎CT矢状位图像,L2上位椎间盘见真空征象,椎体上部骨质密度吸收降低,骨小梁稀疏模糊,其边缘骨质密度增高模糊;D.末次随访腰椎CT矢状位图像,L2椎体中央区存在骨质缺损区,其边缘骨质密度增高区范围增大;上位椎间盘仍见椎间盘真空征
末次随访时,伤椎上下位椎间盘见真空征象(图1C、2C、D);经伤椎组80%(25/31)的患者出现真空征(上下椎间盘均积气7例,上椎间盘积气16例,下椎间盘积气2例)。跨伤椎组50%(13/26)的患者出现椎间盘真空征象(上下椎间盘均积气3例,上椎间盘积气10例)。椎间盘真空征最早出现于术后2个月的复查过程中。伤椎椎管重塑能力强,椎管矢状径较术前及术后均有明显的增宽(图1D~F)。两组患者中均有1例出现断钉,经伤椎置钉组1例出现术后感染。
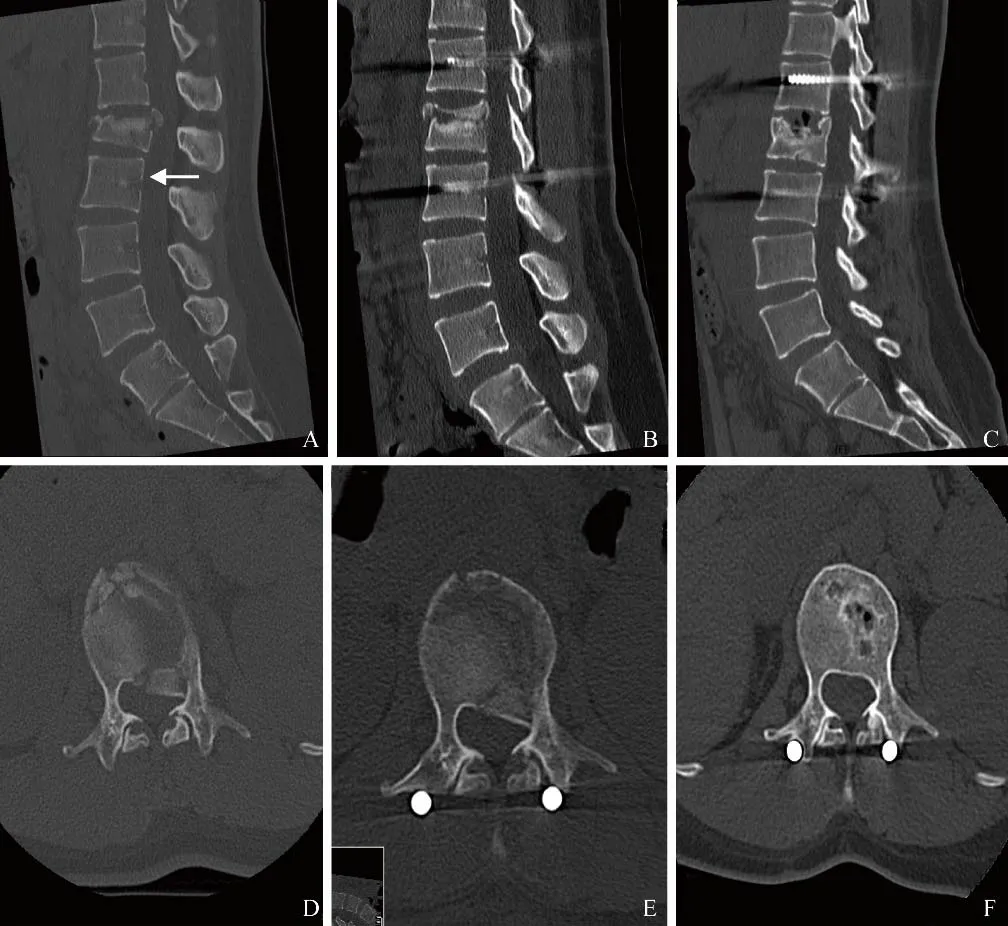
图1 女,22岁,L1椎体爆裂性骨折,跨伤椎组。A.术前腰椎CT正中矢状位图像,L1椎体上方终板碎裂,椎体后上方形成骨碎块向椎管内陷落,椎体后缘骨于椎基静脉孔层面形成(箭);B.术后腰椎CT正中矢状位图像,L1椎体骨碎块复位,椎体形态及序列恢复;C.末次随访腰椎CT正中矢状位图像,L1椎体上下终板有塌陷,椎体中央区存在骨质缺损区,上方椎间盘积气;D~F分别为L1椎体术前、术后及末次随访时椎弓根层面横轴位图像,L1椎体后缘椎管重塑良好,椎管管径依次增宽
2.3 经伤椎组与跨伤椎数据测量结果 两组术前椎体中央区的压缩率最大,其次为椎体前缘,椎体后缘最小(表1)。末次随访时两组伤椎前缘、中央及后缘压缩率、椎管狭窄率均较术前明显降低,伤椎Cobb角较术前减小,两组内比较差异均有统计学意义(P<0.05);末次随访时两组伤椎各区域的高度较术后均有部分丢失,伤椎高度丢失量以中央区最重。经伤椎组椎体中央、后缘高度丢失量及伤椎Cobb角丢失量小于跨伤椎组,差异无统计学意义(P均>0.05)。
表1 经伤椎组及跨伤椎组手术前后椎体压缩率、椎管狭窄率及伤椎Cobb角的变化(±s,经伤椎组n=31,跨伤椎组n=26)
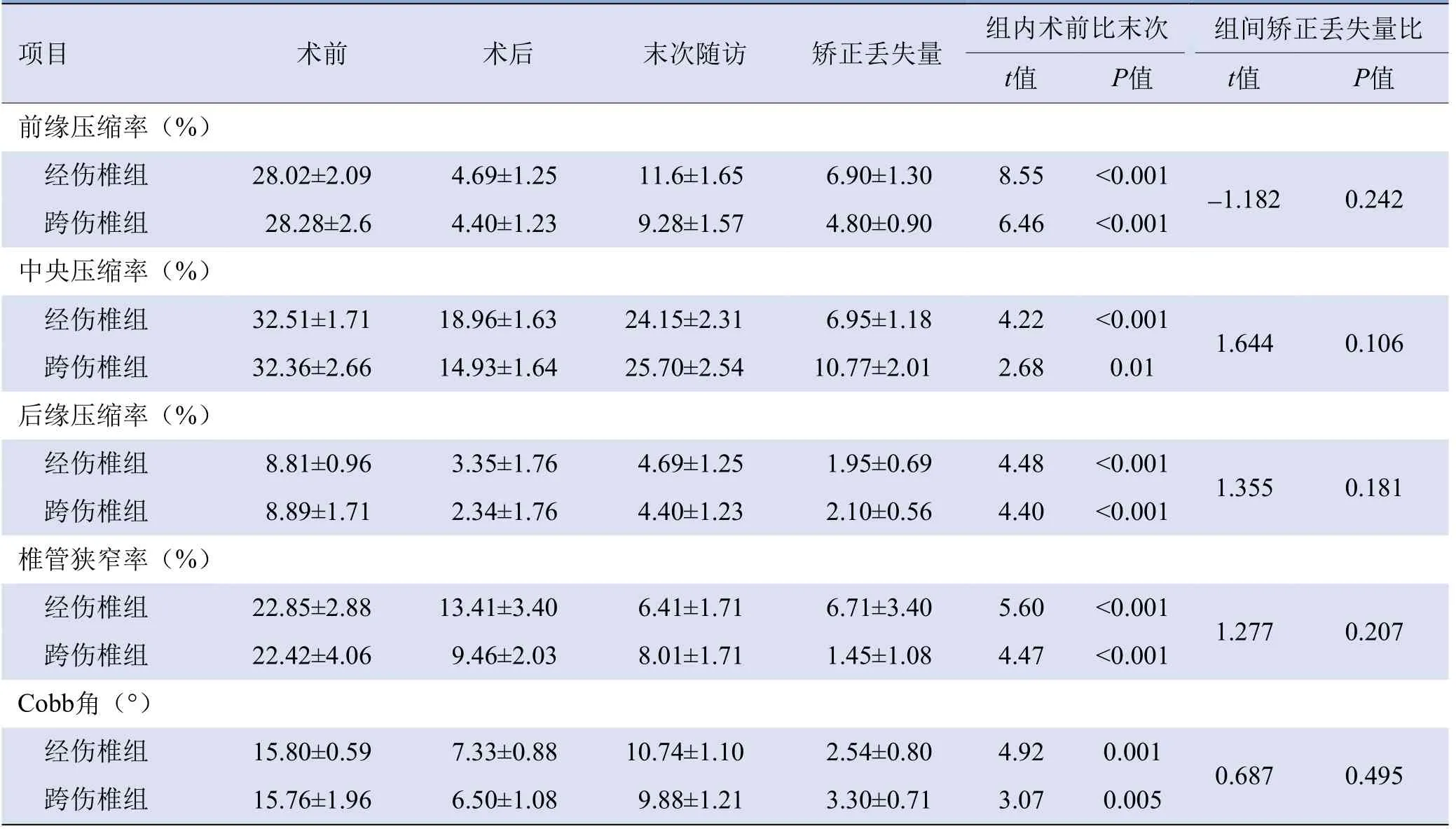
表1 经伤椎组及跨伤椎组手术前后椎体压缩率、椎管狭窄率及伤椎Cobb角的变化(±s,经伤椎组n=31,跨伤椎组n=26)
组内术前比末次项目术前术后末次随访矫正丢失量组间矫正丢失量比t值P值t值P值前缘压缩率(%)经伤椎组28.02±2.09 4.69±1.25 11.6±1.65 6.90±1.30 8.55<0.001<0.001中央压缩率(%)跨伤椎组28.28±2.6 4.40±1.23 9.28±1.57 4.80±0.90 6.46-1.182 0.242经伤椎组32.51±1.71 18.96±1.63 24.15±2.31 6.95±1.18 4.22<0.001 0.01后缘压缩率(%)跨伤椎组32.36±2.66 14.93±1.64 25.70±2.54 10.77±2.01 2.68 1.644 0.106经伤椎组8.81±0.96 3.35±1.76 4.69±1.25 1.95±0.69 4.48<0.001<0.001椎管狭窄率(%)跨伤椎组8.89±1.71 2.34±1.76 4.40±1.23 2.10±0.56 4.40 1.355 0.181经伤椎组22.85±2.88 13.41±3.40 6.41±1.71 6.71±3.40 5.60<0.001<0.001 Cobb角(°)跨伤椎组22.42±4.06 9.46±2.03 8.01±1.71 1.45±1.08 4.47 1.277 0.207经伤椎组15.80±0.59 7.33±0.88 10.74±1.10 2.54±0.80 4.92 0.001跨伤椎组15.76±1.96 6.50±1.08 9.88±1.21 3.30±0.71 3.07 0.005 0.687 0.495
3 讨论
胸腰段骨折占脊柱骨折的65%~75%,其中爆裂骨折约占10%~20%。爆裂骨折为不稳定骨折,需要手术治疗,经皮后路短节段椎弓根内固定术是最常用的手术方法,但内固定术后矫正度的再丢失普遍发生,发病因素很多。本研究主要通过椎间盘、椎体自身及手术方式因素进行讨论。
3.1 椎间盘损伤是脊柱远期后凸畸形的危险因素胸腰椎爆裂骨折时合并不同程度椎间盘及终板损伤,终板为椎间盘提供血供和营养[7],终板骨折后椎间盘的营养受到破坏,其内新陈代谢失平衡,基质分解成以氮气、氧气、二氧化碳为主的气体,在CT检查中表现为真空征,为椎间盘退变的重要依据,椎间盘损伤可以加速其退变[8],本研究中两组患者在术后复查过程中均发现伤椎上下位椎间盘内有真空征象。损伤后的椎间盘修复过程缓慢且效果不明显及其退变加速,促使椎体前中柱对有效的纵向压缩负荷承受能力下降,诱导后期脊柱后凸畸形。本研究中两组患者均发生Cobb角丢失,且随着内固钉的取出,角度丢失会更大。部分研究证实[9-10]合并椎间盘损伤的胸腰椎爆裂骨折患者在取出内固定6个月后,Cobb角丢失显著大于非损伤组,上位椎间盘损伤是内固定物取出后再发后凸的危险因素。脊柱后凸会引发腰椎慢性疼痛,影响手术效果。因此客观评价椎间盘损伤程度,手术过程中对损伤椎间盘是否进行融合成为临床治疗的新热点。
3.2 椎体骨缺损是术后椎体高度再丢失的重要因素伤椎手术复位过程中,伤椎中央区终板及压缩后的骨松质难以完全复位,复位后椎体内的骨质裂隙及自终板骨折处疝入或爬入的椎间盘[11]均干扰、阻止椎体的愈合,导致后期椎体骨缺损。骨缺损在各种患者中均可发生,其位置、大小、形态不一,发生率为52%~100%[12]。本研究末次复查时87%(27/31)经伤椎组及84%(22/26)跨伤椎组的伤椎内残留骨质缺损区,一般位于椎体的前中部。骨缺损使椎体失去了前中柱支撑,前方椎体存在过度应力遮挡将造成后期内固定失败和椎体高度丢失。本研究中末次伤椎高度均较术后有所丢失,中央区丢失最多,前缘次之,与王翔等[13]发现的伤椎术后前缘及中央区均有压缩残留且中央区残留更高相符;但该研究在X线片上测量椎体中央与后缘高度比,易受患者体位、拍摄角度的影响而产生误差;本研究在CT同一矢状面上测量压缩率,较大地减少了人为误差。
3.3 手术方式对椎体骨折术后矫正度维持的差异跨伤椎置钉为4钉固定,易出现悬挂效应,造成矫正度丢失、钉棒松动及断钉。经伤椎置钉为6钉固定,比跨椎置钉抗屈力增加49%,抗扭转力增加40%,轴向承载力增加150%,有更加稳定的生物力学作用[14]。部分研究[3,5,15-16]认为伤椎置钉能更好地维持伤椎椎体的高度及Cobb角;并已逐渐成为后路短节段固定治疗胸腰椎爆裂性骨折的趋势[17]。但部分研究[18-19]显示伤椎置钉与否对椎体高度再丢失的预防无差异。本研究也显示经伤椎组与跨伤椎组均有伤椎高度及Cobb角矫正度丢失,经伤椎组对椎体中央及后缘高度、Cobb角矫正度的丢失量小于跨伤椎组,但差异无统计学意义;故笔者认为经伤椎与跨伤椎置钉治疗胸腰椎爆裂性骨折患者术后矫正度维持度相似。但本研究样本量较小且为回顾性研究;随访时间短,对取钉后未能随访,无法确定该研究的远期效果;结论需开展前瞻性、大样本、多中心、长期随访及标准化操作进一步证实。
总之,经皮后路椎弓根短节段内固定术能有效恢复并维持椎体高度及Cobb角,重塑椎管的形态,但后期均有矫正度丢失,以中央区为著;末次随访时椎体尚残留不同程度的压缩,中央区最重,椎体内存在骨缺损区不能达到骨性愈合,且损伤椎间盘后期退变、积气较严重。
