标准大骨瓣开颅减压术对重型颅脑损伤病人炎性应激反应及脑氧代谢的影响
2022-09-02雍成明杨代明宣家龙
尹 全,雍成明,杨代明,宣家龙,徐 兵
重型颅脑损伤是因暴力作用于头部所致的一种颅脑创伤性疾病,临床主要表现为持续6 h以上的昏迷或清醒后再次昏迷[1]。治疗原则为及时实施开颅手术、清除血肿与失活脑组织、解除脑受压。常规骨瓣开颅减压术因无法充分暴露颅底、额颞极,难以彻底清除失活脑组织,易发生切口疝等风险[2]。标准大骨瓣开颅减压术术野相对较广,骨窗设计合理,能彻底清除血肿及失活脑组织,解除颅内组织受压状态。相关研究表明,重型颅脑损伤病人常伴有继发性炎症应激反应,脑氧代谢功能紊乱[3-4]。标准大骨瓣开颅减压术是否通过抑制炎性应激反应、改善脑氧代谢功能发挥治疗作用目前仍有争议[5-6]。本研究以炎性应激反应、脑氧代谢为切入点,分析标准大骨瓣开颅减压术在重型颅脑损伤病人中的应用效果。
1 资料与方法
1.1 一般资料 选取2016年6月—2019年5月安徽医科大学附属巢湖医院收治的116例重型颅脑损伤手术病人,其中,男83例,女33例;年龄7~60岁;受伤至就诊时间0.3~3.0 h;交通伤82例,坠落伤26例,打击伤8例。根据手术方法分为标准组(62例)和常规组(54例),两组病人一般资料比较,差异均无统计学意义(P>0.05)。详见表1。本研究经医院伦理委员会批准,病人家属均签署知情同意书。

表1 两组一般资料比较
1.2 纳入标准与排除标准
1.2.1 纳入标准 ①符合《颅脑创伤临床救治指南》[7]重型颅脑损伤诊断标准。②受伤至就诊时间≤3 h。③有明确手术指征:传统骨瓣开颅减压术手术指征为格拉斯哥昏迷量表(GCS)评分<8分,保守治疗后颅内压仍>30 mmHg(1 mmHg=0.133 kPa),CT显示弥漫性脑水肿(无占位性出血),经颅多普勒超声(TCD)显示仅有收缩压峰波;标准大骨瓣开颅减压术手术指征为GCS<8分,脑颞叶钩回疝形成,CT显示严重脑挫伤、脑水肿,中线移位≥0.5 cm,脑室、脑底池明显缩小或消失。
1.2.2 排除标准 ①合并心、肝、肾等重要脏器病变者;②既往脑肿瘤、脑血管疾病者;③合并凝血功能障碍者;④无完整病历资料及影像资料者。
1.3 手术方法 ①常规组采用传统骨瓣开颅减压术:术前常规检查,全身麻醉,病人取仰卧位。取额瓣、颞顶、额颞处切开颅骨,骨窗大小6 cm×8 cm。清除血肿,切除坏死脑组织,止血行颅脑内外减压术。②标准组采用标准大骨瓣开颅减压术:术前常规检查,全身麻醉,病人取仰卧位。于耳屏前颧弓上1 cm处切开,绕过耳郭后延伸到顶骨正中线直至侧额部发际处。游离骨瓣,顶部骨瓣旁开至正中线矢状窦2~3 cm处,于额极至乳突前方作骨窗(前到额极,后到乳突前方,下到平颧弓,上到矢状突旁),骨窗大小12 cm×14 cm。切开硬脑膜,清除颅内血肿及失活脑组织,彻底止血后行脑硬膜扩大减张缝合。术后逐层缝合切口,硬膜下留置引流管。③术后常规抗感染、甘露醇脱水、肠外营养支持、营养脑神经等对症治疗。
1.4 观察指标 ①临床疗效:随访12个月,采用格拉斯哥预后(GOS)评分[8]进行临床疗效判定,其中恢复良好计5分,轻度残疾量表计4分,重度残疾量表计3分,植物生存计2分,死亡计1分。②炎性应激反应:术前、术后5 d,采集病人静脉血4 mL,采用日立全自动生化分析仪7600检测血清白细胞介素-2(IL-2)、白细胞介素-4(IL-4)、肿瘤坏死因子-α(TNF-α)水平(酶联免疫吸附法试剂均购自北京晶美生物工程有限公司)。③脑氧代谢:术前、术后5 d,同上取血清,检测血清神经元特异性烯醇化酶(NSE)水平;采用雷度米特血气分析仪ABL90 FLEX检测脑氧摄取率(CEO2)、静脉血氧饱和度(SvO2)。④并发症:统计两组脑切口疝、颅内感染、脑积水、外伤性癫痫等并发症发生率。

2 结 果
2.1 两组临床疗效比较 标准组重型颅脑损伤病人恢复良好率为61.29%,高于常规组的42.59%,差异有统计学意义(χ2=4.047,P<0.05)。详见表2。

表2 两组临床疗效比较 单位:例(%)
2.2 两组血清IL-2、IL-4、TNF-α比较 手术前,两组血清IL-2、IL-4、TNF-α比较,差异均无统计学意义(P>0.05);术后5 d,两组血清IL-2、TNF-α较手术前降低,IL-4较手术前升高,差异均有统计学意义(P<0.05);术后5 d,标准组血清IL-2、TNF-α低于常规组,IL-4高于常规组,差异均有统计学意义(P<0.01)。详见表3。
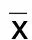
表3 两组血清IL-2、IL-4、TNF-α比较 (±s) 单位:ng/mL
2.3 两组NSE、CEO2、SvO2比较 手术前,两组NSE、CEO2、SvO2比较,差异均无统计学意义(P>0.05);术后5 d,两组NSE较手术前降低,CEO2、SvO2较手术前升高,差异均有统计学意义(P<0.01);术后5 d,标准组NSE低于常规组,CEO2、SvO2高于常规组,差异均有统计学意义(P<0.01)。详见表4。
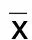
表4 两组NSE、CEO2、SvO2比较 (±s)
2.4 两组并发症比较 标准组并发症发生率为6.45%低于常规组的20.37%,差异有统计学意义(P<0.05)。详见表5。

表5 两组重型颅脑损伤术后病人并发症比较 单位:例(%)
3 讨 论
重型颅脑损伤约占全部颅脑损伤的20%,属典型的神经外科急危重症,具有致残率、致死率高的特点,严重危及病人生命安全[9]。迅速清除血肿与失活脑组织、解除颅脑组织受压状态,是手术治疗的关键。常规骨瓣开颅减压术在清除血肿组织、控制颅内压等方面有一定的效果,但骨窗面积较小,多局限于额颞瓣、颞顶瓣,不能彻底清除失活脑组织,局部减压效果不彻底,易发生脑水肿、切口疝等并发症[10]。
“切除骨瓣、开放颅腔”是治疗重型颅脑损伤的最有效的手段。去骨瓣范围越大,脑组织能够代偿的空间就会越大,但受颅脑解剖结构与生理功能的限制,去骨瓣范围不可能无限扩大[11]。标准大骨瓣开颅减压术是建立在保护颅脑解剖结构与生理功能的基础上,尽可能地扩大去骨瓣范围,以达到扩大术野与充分减压的目的[12]。标准大骨瓣开颅减压术采用由外及内、由大到小的“梯形逐层进入法”,能够相对彻底清除脑血肿与失活组织,解除脑干及脑静脉受压状态,改善神经功能,减少切口疝、脑脊液漏等并发症的发生。本研究中,标准组重型颅脑损伤病人恢复良好率为61.29%高于常规组,并发症发生率为6.45%低于常规组,与刘礼锋等[13]研究报道基本相似。
重型颅脑损伤属于一种严重的颅脑创伤性疾病,严重创伤会诱发强烈应激反应,继发性脑损伤也会持续刺激炎性介质的产生。IL-2是重型颅脑损伤后最早释放的炎性因子,可通过激活TNF-α、损伤神经元细胞膜、破坏血脑屏障等多种途径,加剧颅脑损伤进程。IL-4是由Th2细胞分泌的细胞因子,具有调节免疫功能、拮抗炎症反应、保护神经功能的作用[14]。研究表明,重型颅脑损伤病人血清IL-2、TNF-α异常升高,IL-4明显降低,且升高降低程度与重型颅脑损伤程度明显相关[15-16]。也有研究认为,标准大骨瓣开颅手术时间较长,对病人创伤较大,可能会引起炎性应激反应的增加[17]。但是标准大骨瓣开颅减压术在清除脑血肿及失活脑组织、缓解脑干压迫、预防颅内感染等方面的比较优势,完全可以拮抗手术创伤所致应激反应[18]。姜晓辉等[19]研究报道,标准大骨瓣开颅减压术后病人(60例)血清IL-4(19.6±2.0)ng/L高于常规对照组,IL-2(20.1±1.7)ng/L、TNF-α(19.8±8.3)ng/L低于常规对照组,本研究通过比较两组IL-2、IL-4、TNF-α,所得结论也支持上述研究观点。
重型颅脑损伤后持续炎性应激反应会增加交感神经兴奋性,诱导脑微循环障碍、脑细胞缺血缺氧发生,维持脑氧代谢平衡是治疗重型颅脑损伤病人的重要环节[20-21]。NSE是参与无氧呼吸过程中关键限速酶,特异存在于中枢神经元细胞中,一旦颅脑受损,NSE将会从受损神经细胞释放进入脑脊液与血循环,是特异性反映脑损伤程度的指标[22]。CEO2、SvO2是监测脑氧代谢的常用指标[23]。标准大骨瓣开颅减压术能充分暴露侧裂区域血管,缓解血管受压状况,恢复缺血区域脑血氧供应,进而矫正脑部微循环及代谢障碍。本研究中,术后5 d标准组重型颅脑损伤病人血清NSE(18.24±4.20)μg/L低于常规组,CEO2(38.15±2.15)%、SvO2(72.16±5.45)%高于常规组,与崔国胜等[24-25]文献报道基本相似。
本研究结果表明,标准大骨瓣开颅减压术应用于重型颅脑损伤病人中,能够改善病人预后,减少并发症的发生,可能与标准大骨瓣开颅减压术能够更加有效地解除炎症浸润、调节脑氧代谢等因素有关。本研究仅为单中心回顾性研究,且仅分析了标准大骨瓣开颅减压术影响炎性应激反应、脑氧代谢的现象,但其具体作用机制仍需要多中心、大样本、前瞻性的研究进一步探索。
