化疗对于肾母细胞瘤肺转移灶的疗效观察
2022-09-01黄一天许俊杰何大维魏光辉
石 艳 杨 猛 黄一天 许俊杰 温 晟 何大维 魏光辉 华 燚
1.重庆医科大学附属儿童医院泌尿外科 国家儿童健康与疾病临床研究中心儿童发育疾病研究教育部重点实验室 儿科重庆市重点实验室(重庆 400014);2.中国人民解放军陆军军医大学第一附属医院(重庆 400014)
肾母细胞瘤(wilms tumor,WT)又称威尔姆斯瘤,是婴幼儿最常见的肾脏恶性肿瘤,在儿童原发性腹腔恶性肿瘤中居第二位,仅次于神经母细胞瘤[1]。关于WT 的治疗,美国儿童肿瘤协作组(COG)、国际儿科肿瘤协会(SIOP)有各自的诊断标准及治疗方案,但目前推荐的均为综合治疗,包括手术、化疗、放疗、靶向治疗等[2-4]。随着近年来医疗水平及手术技术的提高,WT的整体预后得到极大改善,国外报道5年生存率达85.0%~90.0%[5],但发生远处转移者预后仍较差。WT 诊断时已进入Ⅳ期的高达15.0%,其中80.0% 转移部位为肺部,其次为淋巴结、肝脏[6-8]。Ⅳ期WT化疗过程中绝大部分原发灶已切除,无法根据原发灶的变化评估化疗疗效,而总生存率及无事件生存率需要长时间的随访。本研究回顾性分析规律进行化疗以及随访的WT伴肺转移患儿的临床资料,分析不同化疗过程中WT 肺转移灶的变化以及不同化疗方案对于WT肺转移灶的疗效。
1 对象与方法
1.1 研究对象
回顾性分析2012 年至2020 年于重庆医科大学附属儿童医院就诊并规律随访的WT肺转移患儿的临床资料。纳入标准:①年龄≤18 岁;②术后病理活检证实为肾母细胞瘤;③根据胸部X 片/CT 检查确诊肿瘤肺转移;④规律于本院随访、治疗;⑤有完整的影像学资料。排除资料不全者。
1.2 方法
1.2.1 WT分期分型 WT分期、分型沿用NWTS-5分层系统[9]。Ⅰ期为肿瘤局限在肾内,可完整切除,有完整无损的肾外包膜;Ⅱ期为肿瘤虽伸展到肾外,但可完整切除;Ⅲ期为肿瘤已浸润毗邻器官,无法完整切除,有残余的非血源性肿瘤存在于腹腔内;Ⅳ期为有血、淋巴道远处转移;Ⅴ期为存在双侧病变,对每一侧按以上标准进行分期。病理分型:根据活检/术后病理检查结果,存在间变细胞为预后不良型(unfavorable histology,UFH),也称间变型[10],不存在间变细胞为预后良好型(favorable histology,FH)。其中FH 型包括上皮型、胚芽型、间叶型及混合型,UFH包括局灶间变型和弥漫间变型两类[9]。
1.2.2 临床资料收集 通过调取住院病历采集患儿的基本临床资料,包括性别、初诊年龄、发现肺转移时机、是否合并其他远处转移、术前/术后化疗方案;根据手术记录采集患儿术中病灶情况、初始临床分期;根据影像学检查、手术记录、术后病理结果获得肿瘤病理类型、术后分期,了解肺部病灶为单/双肺转移、单发/多发肺部转移灶、肺部病灶化疗后转移应答。患儿病程中规律复查胸部CT,取CT测量肿瘤肺转移灶各病灶最大径之和,测得发现肺转移时转移灶直径、随访过程中转移灶直径共8组数据。
1.2.3 治疗方案 所有患儿均采用手术、化疗结合的治疗方案,因本院医疗设备限制未行放疗。为避免肿瘤播散,均未行术前穿刺活检。若术前影像学提示瘤体巨大、肿瘤包绕重要血管、重要血管内含瘤栓、肿瘤侵犯临近组织、肿瘤包膜已被浸润穿透等手术困难的患儿,予以术前化疗(新辅助化疗),待瘤体缩小、瘤栓缩小、包膜清晰后再行手术治疗,术后根据分型、分期制定化疗方案。
1.2.4 化疗方案 所有患儿采用NWTS-5/CCCGWT-2016化疗方案治疗。CCCG-WT-2016为中国小儿肿瘤专业委员会对以NWTS-5 方案[11]为基础总结出的WT-2009方案再次进行回顾性总结所制定出的符合中国国情的治疗方案[12]。
1.2.5 化疗后转移应答[13]完全缓解(CR):所有肺部病灶消失;部分缓解(PR):肺转移灶数目和/或大小回归>50%;疾病稳定(SD):肺转移灶数目和/或大小回归≤50%;疾病进展(PD):肺转移灶数目和/或大小增加。
1.3 统计学分析
采用SPSS 26.0 统计软件进行数据分析。非正态分布计量资料以中位数(M)及(P25~P75)表示,计数资料以例数(百分比)表示,单向有序资料组间比较采用Wilcoxon秩和检验。有序logistic回归模型分析WT 肺转移灶疗效影响因素。以轮廓图显示变化趋势。以P<0.05为差异有统计学意义。
2 结果
2.1 一般临床资料
20例WT肺转移患儿,男11例、女9例,中位年龄38.0(20.0~5.8)月;其中FH型17例,UFH型3例;单肺转移13例,双肺转移7例;初诊时诊断Ⅰ期1例,Ⅱ期5例,Ⅲ期3例,Ⅳ期9例,2例患儿外院首诊分期不明;术前发现肺转移12例,术后8例;合并其他远处转移8 例,未合并者12 例;化疗后转移应答为CR8例,PR4例,SD4例,PD4例。见表1。
2.2 化疗后转移应答相关影响因素分析
不同年龄组及不同化疗方案组之间化疗后转移应答差异有统计学意义(P<0.05),≤2岁组化疗后转移应答优于>2 岁的患儿,采用CCCG-WT-2016方案化疗的患儿转移应答优于NWTS-5 的患儿。见表1。
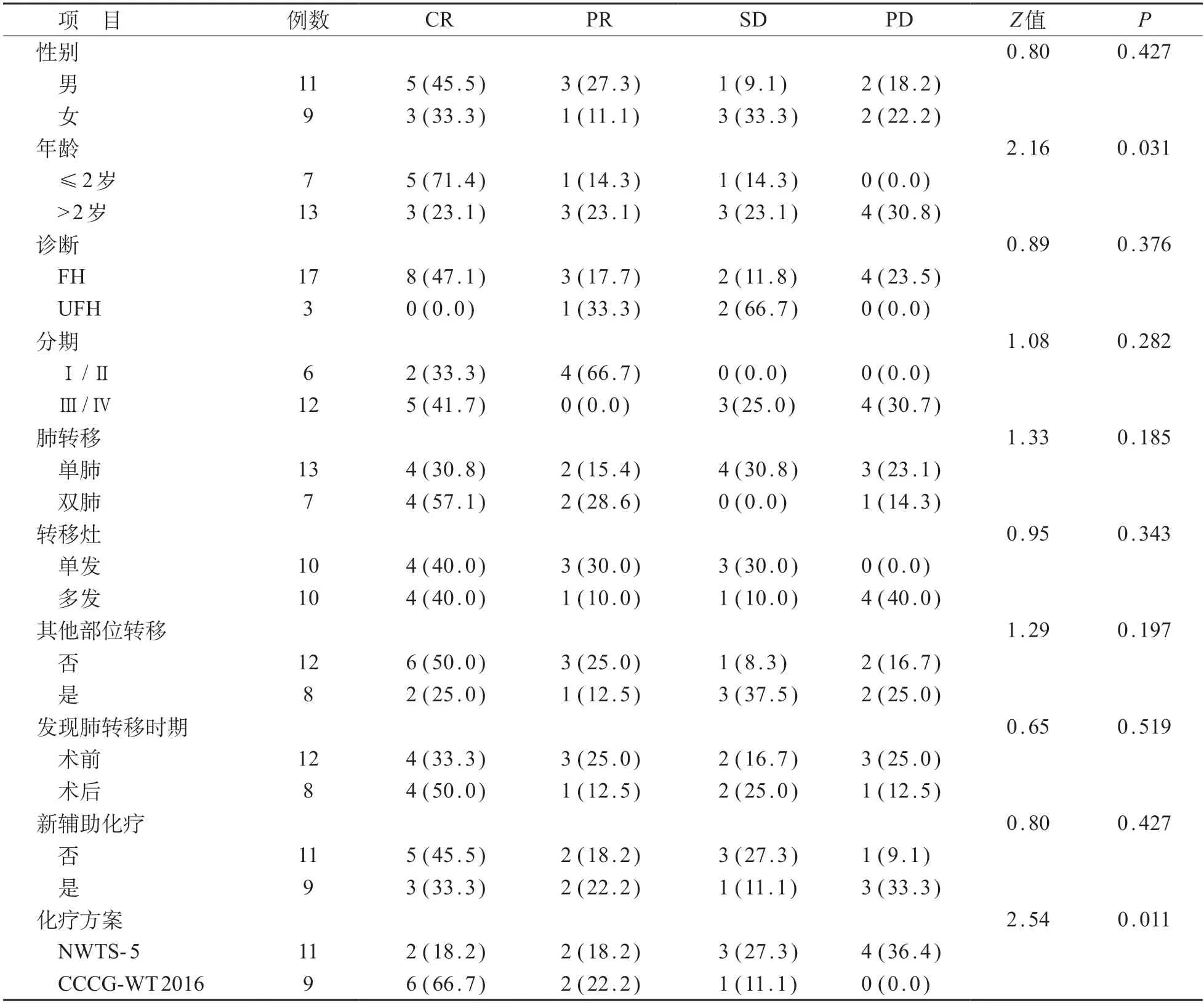
表1 患儿疗效相关影响因素分析[n (%)]
进一步对不同年龄组、不同化疗方案组进行轮廓分析,不同年龄组轮廓图(图1)可见≤2岁组WT肺转移灶直径早期呈下降趋势,后期趋于平稳,而>2岁组WT肺转移灶直径早期呈下降趋势,中期平稳,后期病灶直径明显增大;不同化疗方案组轮廓图(图2)可见采用CCCG-WT-2016化疗方案组早期病灶直径明显缩小且趋势较NWTS-5组明显,中期平稳,后期直径稍增大,而采用NWTS-5化疗方案组后期病灶直径明显增大。
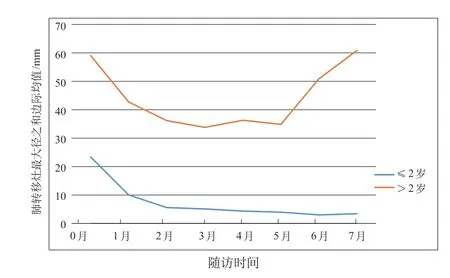
图1 不同年龄组肺转移灶直径变化趋势
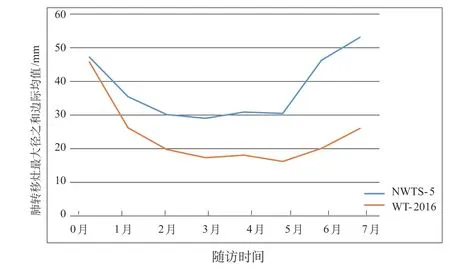
图2 不同化疗方案组肺转移灶直径变化趋势
2.3 WT肺转移灶疗效影响因素
采用有序logistic回归分析进行多因素分析,显示,化疗方案的偏回归系数为-2.05,并呈现出0.05检验水准的显著性,化疗方案对转移应答有显著的影响,CCCG-WT-2016方案疗效更佳。见表2。
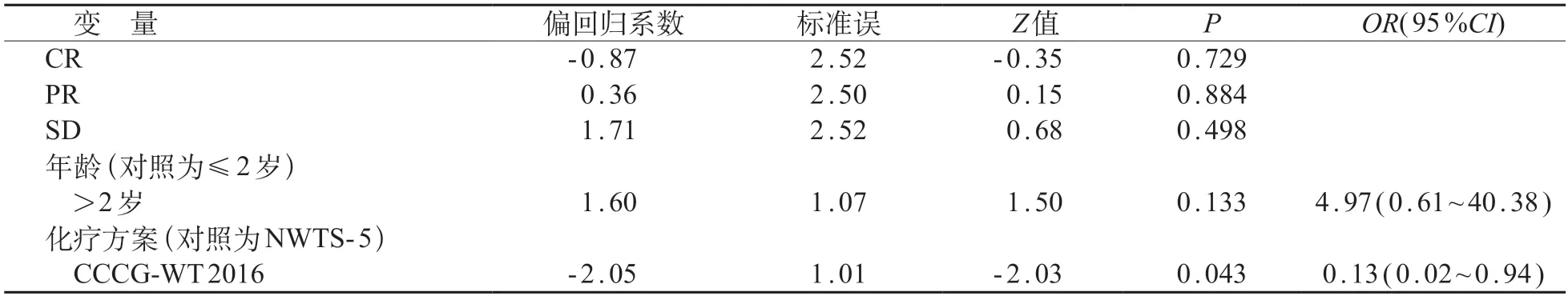
表2 WT肺转移灶疗效影响因素
3 讨论
WT 是一种混合胚胎性肿瘤,起源于胚胎后肾组织,多发生于5岁以前,93.0%为单侧,男女发病比例无明显差别[14]。WT 伴肺转移多属于癌症晚期且大部分属于预后良好的类型[15],在手术结束后进行定期化疗有非常重要的作用[16]。COG 及SIOP 对化疗有不同主张,COG认为术前化疗会影响术后肿瘤病理分期和组织学分型判断从而错误评估患儿病情,导致治疗不足或过度治疗而影响预后;SIOP 则鼓励术前化疗,术前化疗可以缩小肿瘤体积降低手术难度,且术前化疗可为术后化疗方案的制定提供参考[2-4]。Ⅳ期WT伴肺转移患儿化疗过程中原发灶切除后无法根据原发灶的变化评估化疗疗效,而总生存率及无事件生存率需要长时间随访,但肺转移灶的变化可即时反映化疗疗效。本院对于Ⅳ期WT的治疗以手术、化疗为主,化疗方案参考NWTS-5及CCCG-WT-2016 方案,在NWTS-5 的基础上,CCCG-WT-2016 方案对于间变型及中晚期肿瘤加大了用药强度,CCCG-WT-2016方案选择化疗药物用药种类更多、用药时间更长的方案,本研究显示化疗方案的加强是有效的,采用CCCG-WT-2016方案化疗患儿的肺转移灶转移应答明显优于NWTS-5方案。
相关研究表明,有1q染色体扩增的患者生存率更低[17],染色体1p和16q缺失的WT患者无事件生存率及总生存率明显较低,TP53 抑癌基因变异也是预后不良的标志,COG 在当前研究中给予1 p、16 q联合缺失的FH 型WT 患者更积极的治疗[18]。本中心既往未对WT 患者进行基因检测,故缺乏基因检测结果。
放疗也是WT综合治疗中的重要一环,WT对放疗非常敏感。对于Ⅳ期WT,COG 建议均行肺部放疗,SIOP则推荐根据转移应答及肺转移灶病理检查结果,决定是否进行放疗同时必要时行转移灶切除术[19-20]。国内专家共识推荐根据转移应答及病理检查结果决定是否进行放疗,同时尽可能手术切除肺部残余病灶[21]。本研究20例患儿均未行肺部病灶切除术/活检术,也未行放疗,故未探讨放疗及肺部病灶切除术对于肺转移灶的影响。
本研究中轮廓图显示化疗早期肺转移灶直径呈明显下降趋势,小年龄(≤2 岁)患儿肺转移灶直径在化疗中后期趋于平稳,提示治疗早期及小年龄患儿不行肺部放疗仍可取得较佳疗效,同时可避免放疗所带来的不良反应。化疗后期肺转移灶直径呈明显上升趋势,单纯化疗疗效欠佳,现本院正逐步规范WT的放疗,加强多学科联合治疗理念,联合放疗及转移灶病灶切除术后疗效则有待进一步研究。
除放化疗外,靶向治疗也是目前WT 治疗的研究方向,但国内相关研究较欧美国家起步晚,尚无相关报道。靶向治疗具有选择性高、不良反应少的优势,有望成为WT的一线治疗方案[22]。
