急性前循环大血管闭塞机械取栓术患者入院血糖对预后的影响
2022-08-09邹飞辉鲍健南刘科峰
邹飞辉,韩 斌,鲍健南,王 健,刘科峰
南京医科大学附属常州第二人民医院神经外科,江苏 常州 213003
急性缺血性卒中的患者因皮质醇和去甲肾上腺素释放继发血糖升高,应激反应导致高血糖比较常见,即使在非糖尿病患者中也较多见[1]。高血糖已被证明可通过缺血半暗带中细胞内酸中毒加重脑损伤,进而导致线粒体功能障碍甚至衰竭[2]。高血糖还会损害大脑的自我调节能力,导致再灌注损伤和出血性转化[3]。另外,高血糖还与自由基的形成和基质金属蛋白酶的激活使脑水肿恶化有关[4]。
有证据表明急性缺血性卒中后的高血糖对临床结局有不利影响[5]。机械取栓术[6]与重组组织型纤溶酶原激活剂(rt⁃PA)静脉溶栓[7]相比,有更高的血管再通率,但血管再通后可能会使更多脑组织遭受再灌注损伤,高血糖对再灌注后患者的预后影响可能更加明显。高血糖对机械取栓术后功能预后影响仍存有争议[8-9]。本研究拟在探讨入院时高血糖对大血管闭塞导致的急性缺血性卒中患者机械取栓术后疗效的影响。
1 对象和方法
1.1 对象
连续纳入2017 年1 月—2019年12月南京医科大学附属常州第二人民医院神经外科开展急性前循环大血管闭塞行机械取栓术的患者进行研究。纳入标准:①年龄≥18 岁;②发病前mRS<2 分;③入院NIHSS 评分≥6 分;④急性起病,经头部CT、CT 血管成像(CTA)或DSA 证实为颅内大血管闭塞;⑤发病至治疗时间≤6 h。排除标准:①头部CT或MRI 显示大面积脑梗死(>大脑半球1/3);②既往有颅内动脉瘤性蛛网膜下腔出血,动脉瘤未处理者;③后循环动脉闭塞导致急性缺血性卒中;④AS⁃PECT 评分<6分;⑤入院时血糖缺失,<2.5 mmol/L或>22.2 mmol/L;⑥造影剂过敏。本研究已获得常州市第二人民医院伦理委员会批准。所有患者或其家属知情同意。
1.2 方法
1.2.1 治疗
①疑似急性缺血性卒中大动脉闭塞患者入急诊室,立即静脉采血,行血常规、血生化(包括血糖)及凝血功能等检查。②急诊行头部CT 或CTA 检查,排除脑出血,明确为缺血性卒中。③快速启动脑卒中绿色通道流程,符合静脉溶栓者,签订知情同意书,予rt⁃PA 静脉溶栓。④对照血管内治疗指南[13],符合机械取栓无禁忌证者,签订知情同意书,启动血管内治疗流程。⑤首选局麻加镇静麻醉,躁动无法配合改用全身麻醉。⑥DSA 检查以明确主动脉弓型、血管通路、血管闭塞部位、是否为串联病变、是否合并有狭窄,评估侧支循环及血栓负荷量等情况。⑦制定取栓策略;选择支架取栓或抽吸取栓。取栓支架为Solitaire AB 支架(Medtronic 公司,美国),抽吸导管为SOFIA(MicroVention 公司,美国)。⑧取栓失败补救方案:微导管接触溶栓、球囊扩张、支架置入。⑨mTICI 评分评估血管再通情况。⑩Xper⁃CT 初步评估术后颅内出血。⑪常规入住神经重症病房密切监护,予镇静、镇痛、控制血压等药物治疗。监测微血糖,血糖升高者用胰岛素严格控制血糖在6~11 mmol/L 之间。⑫术后24 h内复查头颅CT,评估出血、脑肿胀或脑梗死病灶。术后72 h 行MRI+MRA 检查或CTA 检查,评估脑梗死的范围及血管再通情况。对脑肿胀或脑出血导致颅内占位效应明显的患者,高渗性治疗降低颅压,必要时行大骨瓣减压术。⑬患者病情稳定者出院,功能障碍者行康复治疗。
1.2.2 临床观测指标
患者入院后立即静脉采血,急诊行血糖检测,血糖>7.8 mmol/L定义为高血糖[10],血糖≤7.8 mmol/L为正常血糖。搜集和记录患者的病史资料、实验室检查、影像学资料,手术治疗过程,3 个月时的随访资料。记录患者既往病史,如高血压病史、2型糖尿病史、心房颤动病史。入院时进行NIHSS 评分评估神经功能,入院时的ASPECT 评分进行影像学评估。24 h内完成糖化血红蛋白、总胆固醇、低密度脂蛋白胆固醇、白细胞、血小板和凝血酶原时间检测。经脑血管造影明确动脉闭塞部位,分为颈内动脉闭塞、大脑中动脉M1 段闭塞、大脑中动脉M2 段闭塞和其他部位闭塞。记录发病到血管再通的时间。
1.2.3 结局指标
主要结局指标:采用3 个月时的功能预后mRS评分评估疗效,mRS 0~2 级定义为预后良好。次要结局指标:①mTICI 分级标准评估术后即刻的血管再通情况,mTICI 2b~3 级为有效的血管内再通。②记录症状性颅内出血(SICH)[7]的情况,SICH定义为头颅CT见出血超过梗死体积的30%,有明显占位效应,且在36 h内NIHSS评分增加≥4分。③记录3个月时的死亡情况。预后结果来源于定期门诊或电话随访。ASPECT 评分、mTICI 分级和SICH 等由2位本科室6 年以上工作经历的脑血管病医生判读,并且采用了盲法,结果不一致时由另外1 位高年资主任医师判读。
1.3 统计学方法
正态计量资料以均数±标准差()表示,采用t检验;计数资料采用率和构成比描述,采用χ2检验。非正态分布变量用中位数(四分位数)[M(P25,P75)]表示,采用Mann⁃Whitney检验进行比较。
在单因素和多因素分析中,建立Logistic回归模型,分析入院时血糖分别与3个月时功能预后不良、血管再通、症状性颅内出血和3 个月时死亡的相关关系,并对潜在的混杂因素进行调整,混杂变量为既往文献[8]中调整的因素,以及单因素分析时P<0.05 的因素。既往文献中调整的因素有:性别、年龄、基线NIHSS 评分、血管再通。入院时血糖分两组进行敏感性分析,建立Logistic 回归模型,进一步比较高血糖组(血糖>7.8 mmol/L)和低血糖组(血糖≤7.8 mmol/L)与3 个月时功能预后不良、血管再通、症状性颅内出血和3个月时死亡的差异。
建立广义相加模型(GAM)来分析血糖与3个月时预后不良(mRS 3⁃6)之间的非线性关系,并绘制平滑曲线拟合图。最后,把相关因素进行分层分析,并做交互作用检验。统计分析使用R 语言(http://www.R⁃project.org,3.4.3 版本)和易侕软件(www.empowerstats.com,X&Ysolutions,inc.Boston MA)。P<0.05为差异有统计学意义。
2 结果
2.1 临床数据特点
本队列研究共有204 例患者进行了机械取栓术,最终入组150 例。男93 例(62.0%),女57 例(38.0%);年龄39~92 岁,平均年龄(70.2±10.5)岁。入院时平均血糖(7.74 ±2.49)mmol/L,入院时高血糖组(>7.8 mmol/L)血糖的平均值为(10.55±2.20)mmol/L,入院时正常血糖组(≤7.8 mmol/L)血糖的平均值为(6.30±0.85)mmol/L。入院高血糖组(>7.8 mmol/L)患者有51例(34.0%),2型糖尿病病史占31.4%,房颤病史占62.8%,基线NIHSS评分的中位数17分(IQR 12~20),从患者发病到取栓后血管再通中位数时间为282.5 min(IQR 255.5~359.8 min)(表1)。
单因素分析结果:年龄、基线NIHSS 评分、入院时低密度脂蛋白胆固醇、凝血酶原时间、血糖和症状性颅内出血均是3 个月时预后不良(mRS 3⁃6)的影响因素(P<0.05)。其他因素,如既往高血压史、糖尿病史、房颤病史、性别、入院时糖化血红蛋白、总胆固醇、低密度脂蛋白胆固醇、白细胞、血小板、静脉溶栓、从发病到血管再通时间和闭塞部位等因素不是3 个月时预后不良(mRS 3⁃6)的影响因素(P>0.05,表2)。

表2 预后不良的单因素分析
2.2 入院时血糖和疗效、安全性分析
入院时高血糖组和正常血糖组分别和3个月时的功能预后mRS(0~6 级)分布情况见图1。高血糖组和正常血糖组3 个月时预后不良mRS(0⁃3)有差异(64.7%vs.46.5%,P=0.034)。

图1 入院时高血糖组和正常血糖组分别和3个月时的功能预后mRS(0⁃6)的比较
调整性别、年龄、基线NIHSS、凝血酶原时间、低密度脂蛋白胆固醇、颅内出血和血管再通混杂因素后,建立入院时血糖和预后不良(mRS 3⁃6)的多变量模型,其结果:血糖每升高1 mmol/L,3 个月时功能预后不良(mRS 3⁃6)上升33%(OR=1.33,95%CI:1.08~1.63,P=0.007);高血糖组(>7.8 mmol/L)预后不良(mRS 3⁃6)风险是正常血糖组(≤7.8 mmol/L)的2.97倍(OR=2.97,95%CI:1.09~8.08,P=0.033)。
调整相同的混杂因素,建立入院时血糖和症状性颅内出血模型,血糖每升高1 mmol/L,症状性颅内出血的风险增加24%(OR=1.24,95%CI:1.03~1.50,P=0.021)。高血糖组(>7.8 mmol/L)的症状性颅内出血风险是正常血糖组(≤7.8 mmol/L)的5.36 倍(OR=5.36,95%CI:1.82~15.77,P=0.002)。入院时高血糖是3 个月时的功能不良(mRS 3⁃6)和症状性颅内出血的独立危险因素,而入院时血糖升高和血管再通、3 个月死亡无相关性(分别为:OR=1.55,95%CI:0.97~2.50,P=0.070 和OR=1.02,95%CI:0.88~1.19,P=0.766,表3)。
建立入院血糖和3 个月时的预后不良(mRS 3⁃6)广义相加模型(GAM),绘制平滑曲线拟合图(图2)。随着入院血糖的逐步增高,3 个月时预后不良的风险呈类直线逐步上升,并不存在分段效应。
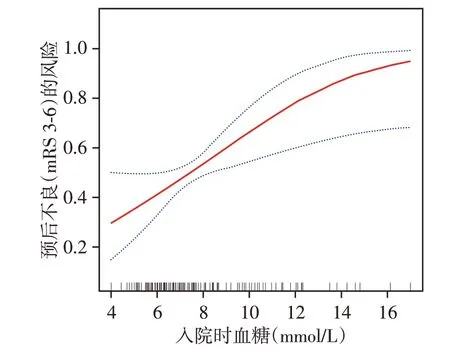
图2 入院时血糖和3个月时的功能预后的平滑曲线拟合图
其他因素包括性别、年龄、既往高血压病史、糖尿病史、房颤病史、糖化血红蛋白、白细胞、血小板和总胆固醇分别对入院时血糖与3 个月时的预后不良(mRS 3⁃6)进行分层分析和交互作用检验,其中年龄按≤70 岁和>70 岁分层,糖化血红蛋白按≤6 mmol/L和>6 mmol/L分层,白细胞按<10×109个/L和≥10×109个/L 分层,血小板按<200×109个/L 和≥200×109个/L 分层。总胆固醇按中位数分为低和高两组(≤3.76 mmol/L 和>3.76 mmol/L)进行分层分析。交互作用检验的P均>0.05(图3)。

图3 入院时血糖和3个月时功能不良mRS(3⁃6)的分层分析和交互作用检验的森林图
3 讨论
本队列研究特点分别对入院时的血糖和分组后的血糖与临床预后、安全性作了详细阐述,并对入院时血糖和3 个月时功能预后做了平滑曲线拟合,其他因素做了分层分析,并和血糖做了交互作用检验。入院时血糖和3个月时的功能预后无明显曲线关系。入院时血糖和3个月时的功能预后和症状性颅内出血的独立危险因素,而入院时血糖水平和血管再通、死亡无相关性。分层分析结果表明,各个因素各层间的入院时血糖和3个月时功能预后关系无显著差异,血糖和其他因素不存在交互作用。
Goyal 等[11]报道了231 例大血管闭塞的急性缺血性卒中患者入院时高血糖是不良功能预后的独立预测因素,颅内出血的风险增加约7%。这与本研究结论一致。Kim等[12]收集了309例取栓术的患者,结果认为侧支代偿是影响血糖对功能预后的因素,较高的血糖水平会降低具有良好侧支代偿的患者获得良好结局的可能性,血糖水平每升高10 mg/dL,功能良好率降低19%(OR=0.81,95%CI:0.69~0.95),但对于侧支代偿功能不良的患者,其对结局的影响却不显著。这提示需要关注那些具有良好侧支代偿的高血糖患者,控制血糖可能改善功能预后。
入院时血糖对预后的影响仍存有争议。Osei等[8]总结了487例MR CLEAN 研究的数据。平均入院血糖为7.2 mmol/L。接受桥接静脉溶栓的血管内治疗的226 例患者中有57 例(25%)为高血糖症(>7.8 mmol/L),而仅接受静脉溶栓组的261例患者中有61 例(23%)为高血糖症。在接受血管内治疗组的患者中高血糖症和入院血糖水平对3个月时功能预后(mRS 0⁃2)的作用均不显著(分别为P=0.67和P=0.87),症状性出血的发生也不显著(高血糖症组P=0.39,入院时血糖水平P=0.39),所以没有得出入院时血糖能改变血管内治疗效果的结论。可能的原因有:①该研究的人群仅包括前循环大血管闭塞的患者,排除了后循环闭塞患者。②血管内治疗组患者中高血糖症的比例为25.2%,明显低于本组研究的34.0%。同样,Diprose 等[9]研究也认为入院时血糖水平与预后之间无显著相关性(P>0.05),但HbA1c 水平是机械取栓术后预后较差的独立预测因子(OR=0.76,95CI:0.60~0.96,P=0.02)。导致不良结局的机制可能不依赖于应激性高血糖,慢性高血糖与血管内机械取栓术后患者预后不良相关,但该研究没有调整混杂因素分析血糖与预后的相关关系。
有趣的是,Saqqur 等[13]报道了348 例静脉溶栓的患者,在这组人群中高血糖症(>7.7 mmol/L)的患者静脉溶栓血管再通率低(24.6%vs.39.0%,P<0.001),有更差的临床预后(OR=2.22,95%CI:1.20~4.11,P=0.011)。高血糖降低静脉溶栓血管再通率的主要机制可能是高血糖与动脉粥样硬化疾病或与纤溶作用有关[14],静脉溶栓较低的血管再通率显然影响了预后,血糖对功能预后显然也受此影响。而在血管内治疗盛行的当下,高血糖并不影响血管内治疗的开通率,这一结论同样被本研究证实。
血糖控制不良的糖尿病患者发生急性缺血性卒中后的预后不良?Yao等[15]对SMART队列中2 862例急性缺血性卒中的629 例糖尿病患者进行了分析,结果表明,在没有预先诊断的糖尿病患者中,卒中后血糖升高与功能不良之间存在显著相关性,而在糖尿病患者中则没有。这一发现证实了缺血性卒中急性期血糖控制的重要性,特别是对于没有预先诊断的糖尿病患者。但Lu 等[16]对机械取栓术的患者进行了Meta 分析,与无糖尿病病史的患者相比,有糖尿病病史的患者功能良好的概率显著降低(OR=0.48,95%CI:0.33~0.71)。本研究认为,糖尿病患者(OR=1.73,95%CI:0.92~3.27)和非糖尿病患者(OR=1.24,95%CI:0.99~1.57)的高血糖对功能预后的影响无统计学差异(P=0.270)。
高血糖是否对支架取栓和抽吸取栓两种不同取栓方式的预后有所不同。Huo等[17]报道了一组由149例接受前循环大血管闭塞的Solitaire支架取栓术治疗的患者,血管再通率(mTICI 2b⁃3)达94.6%,3个月时较高的入院血糖或高血糖症与较差的功能预后和术后症状性颅内出血风险增加相关。本研究采用支架和抽吸两种方式取栓,总的血管再通率为92%,和该研究结果相近,但本研究并未对这两种取栓方式进行分析,下一步研究可以针对该因素进行对比分析。
本研究的局限性包括:①本研究的人群为一组大血管闭塞的急性缺血性卒中行机械取栓术的患者,病情比轻型卒中重,且均为机械取栓的患者,所以研究结果只适合该人群。②本研究均为前循环大动脉闭塞的患者,结论不能外推到后循环闭塞患者,血糖对后循环闭塞患者的影响是下一步研究方向。③血糖对超时间窗(发病>6 h)患者的取栓疗效的分析并未阐述。④本研究只开展了入院时的血糖和临床预后结果的研究,未对住院期间高血糖治疗的效果进行研究。
总之,本研究表明,高血糖对急性前循环大血管闭塞行机械取栓术的患者3个月时预后不良独立相关,并且增加颅内出血风险。需要进一步研究证实这一结论。
