儿童痉挛型脑性瘫痪蹲伏步态多学科团队治疗的初步经验
2022-07-17章燕云蔡海清王志刚徐纯鑫陆洋阳陈岑沈敏金晟
章燕云 蔡海清 王志刚 徐纯鑫 陆洋阳 陈岑 沈敏 金晟
1 上海交通大学医学院附属上海儿童医学中心手术室,上海 200127;2 上海交通大学医学院附属上海儿童医学中心骨科,上海 200127;3 上海同济大学附属养志康复医院,上海 200127
蹲伏步态是痉挛型脑性瘫痪自然史的一部分,主要表现为步行时髋、膝关节过度屈曲及踝关节过度背屈,常伴随下肢杠杆力臂功能障碍,是导致脑瘫患者最终丧失运动功能的主要原因之一[1-2]。 由于蹲伏步态病因复杂,往往涉及多个关节平面的异常,因此对于蹲伏步态的治疗十分具有挑战性。 国外有学者曾报道通过多学科共同治疗蹲伏步态可获得较好的疗效[3-4]。 本研究团队首次在上海尝试以多学科团队(multidisciplinary team,MDT)治疗模式对脑瘫蹲伏步态进行干预,在较短的时间内收获了符合中国医疗状况的骨科与康复科联合治疗初步经验,形成了儿童脑瘫蹲伏步态骨科手术与术后康复介入的MDT 模式并向全国推广。
材料与方法
一、临床资料
本研究为回顾性研究。 选取2018 年6 月至2020 年1 月在上海交通大学医学院附属上海儿童医学中心和上海同济大学附属养志康复医院诊治的痉挛型脑瘫蹲伏步态患儿29 例作为研究对象。患儿均由上海交通大学医学院附属上海儿童医学中心骨科团队进行手术治疗。 手术前后均行三维步态分析检查。 术后均行超早期标准化康复训练。收集所有患儿手术前后步态分析结果。
诊断标准:参照2015 年《中国脑性瘫痪康复治疗指南》中脑性瘫痪的诊断标准中4 项必备条件及2 项参考条件[5]。 必备条件:中枢性运动障碍持续存在,运动和姿势发育异常,反射发育异常,肌张力及肌力异常。 参考条件:有引起脑性瘫痪的病因学依据,有头颅影像学检查结果佐证(磁共振、CT、B超)。
纳入标准: 符合脑瘫诊断标准且存在蹲伏步态的12 ~18 岁痉挛型脑瘫患儿; 在2018 年6 月至2020 年1 月期间接受蹲伏步态手术的患儿;粗大运动功能分级系统(gross motor function classification system,GMFCS)分级≤3 级; 无其他严重心、肝、肾等全身器质性病变及内分泌、代谢性疾病; 能配合临床观察。 排除标准: 病史资料不全者; 未能接受系统康复训练者; 失访者。 本研究共纳入病例29 例,其中男性20 例,女性9 例;平均年龄14.3 岁(12 ~16.5岁),在术前所测量的支撑相中末期髋关节平均最大伸展角度为16.08°,支撑相中期膝关节平均屈曲角度为31.25°,踝关节平均背屈角度为14.34°。 本研究经上海交通大学医学院附属上海儿童医学中心伦理委员会审核批准(审批号:SCMCIRB-K2022055-1)。
二、手术治疗方案
根据术前制定的个性化手术方案,29 例患儿实施单次多平面手术(single-event multilevel surgery,SEMLS),详见表1。 各关节平面实施手术方案如下:

表1 29 例痉挛型脑性瘫痪蹲伏步态患儿单次多平面手术情况Table 1 Surgical approaches of subjects
(一)髋关节
因在蹲伏步态中,髋关节水平的畸形多表现为髋关节过度屈曲,包括软组织挛缩(内收肌、股直肌、髂腰肌等)及继发髋关节骨性畸形(股骨头覆盖欠佳、髋关节半脱位、髋关节全脱位等),故其手术方案包括:对于髋关节屈髋外展<60°的患儿,行内收长肌腱部切断术。 患儿俯卧,被动屈曲一侧膝关节,如同侧髋关节同时屈曲,则考虑存在股直肌挛缩,则行股直肌延长术。 患儿仰卧,将健侧髋膝关节尽量屈曲,大腿紧贴腹壁,若患肢随之翘起而不能伸直平放于床面上,则考虑存在髂腰肌挛缩,则行髂腰肌松解术。 对于患侧髋关节全脱位、或患侧髋关节股骨头向外侧移位(migration percentage,MP)>50%的患儿,行髋关节重建手术,即骨盆截骨+股骨近端内翻去旋转截骨术。 由于大部分脑瘫患儿股骨头后缘覆盖较差,故采用Dega 骨盆截骨术增加髋臼后缘的覆盖。 见图1。

图1 痉挛型脑瘫患儿采用Dega 骨盆截骨+股骨近端内翻去旋转截骨术术前、术后对比图Fig.1 Dega pelvic osteotomy with proximal femoral varus and de-rotation osteotomy
(二)膝关节
在蹲伏步态中,膝关节水平的畸形多表现为膝关节过度屈曲,包括软组织的挛缩(半腱肌、半膜肌、股薄肌等)及膝关节固定屈曲畸形。 对于有蹲伏步态的脑瘫患儿,术前均需仔细体检膝关节,测量腘窝角,当腘窝角>50°时,可定义为膝关节屈曲畸形。 对于存在膝关节屈曲畸形的患儿,需进一步行膝关节最大伸直侧位X 线及膝关节屈曲30°侧位X 线检查。 测量膝关节最大伸直侧位X 线片上股骨前方骨皮质轴线与胫骨前方骨皮质轴线的夹角,如夹角>0°,则存在膝关节固定屈曲畸形;测量膝关节屈曲30°侧位X 线片的Insall-Salvati 指数,观察髌骨位置,如In-Sal 指数<0.8,提示存在高位髌骨。腘绳肌延长术:在麻醉状态下,当体检患侧膝关节腘窝角>50°,或膝关节固定屈曲畸形在5°~10°时,考虑存在腘绳肌挛缩,则行腘绳肌延长术。 股骨远端前方生长调控技术:当X 线片提示膝关节固定屈曲畸形在10°~30°时,行股骨远端前方骨骺阻滞术,通过调控骨骺生长,逐渐改善膝关节固定屈曲畸形,详见图2。 股骨远端伸展截骨术(伴或不伴去旋转截骨):如存在严重的膝关节固定屈曲畸形(固定屈曲畸形>30°),则行股骨远端伸展截骨术,详见图3。 髌韧带推进术:如膝关节屈曲30°侧位片提示存在高位髌骨,则行髌韧带推进术,下移高位髌骨,从而增加股四头肌力量。

图2 痉挛型脑瘫患儿股骨远端前方8 字钢板骨骺阻滞术术前、术后对比图Fig.2 Eight-plate epiphysiodesis of anterior distal femur

图3 痉挛型脑瘫患儿股骨远端伸展截骨术术前、术后对比图Fig.3 Distal extension femoral osteotomy
(三)足
在蹲伏步态中,足部畸形多表现为踝关节过度背屈所致扁平外翻足。 对于蹲伏步态中扁平外翻足畸形的治疗,选择Mosca 术或距下关节融合术治疗。 详见图4。

图4 痉挛型脑瘫患儿距舟关节复位+距下关节融合术术前、术后对比图Fig.4 Talonavicular joint reduction with subtalar arthrodesis
三、手术后标准化康复方案
手术后标准化康复方案详见表2。
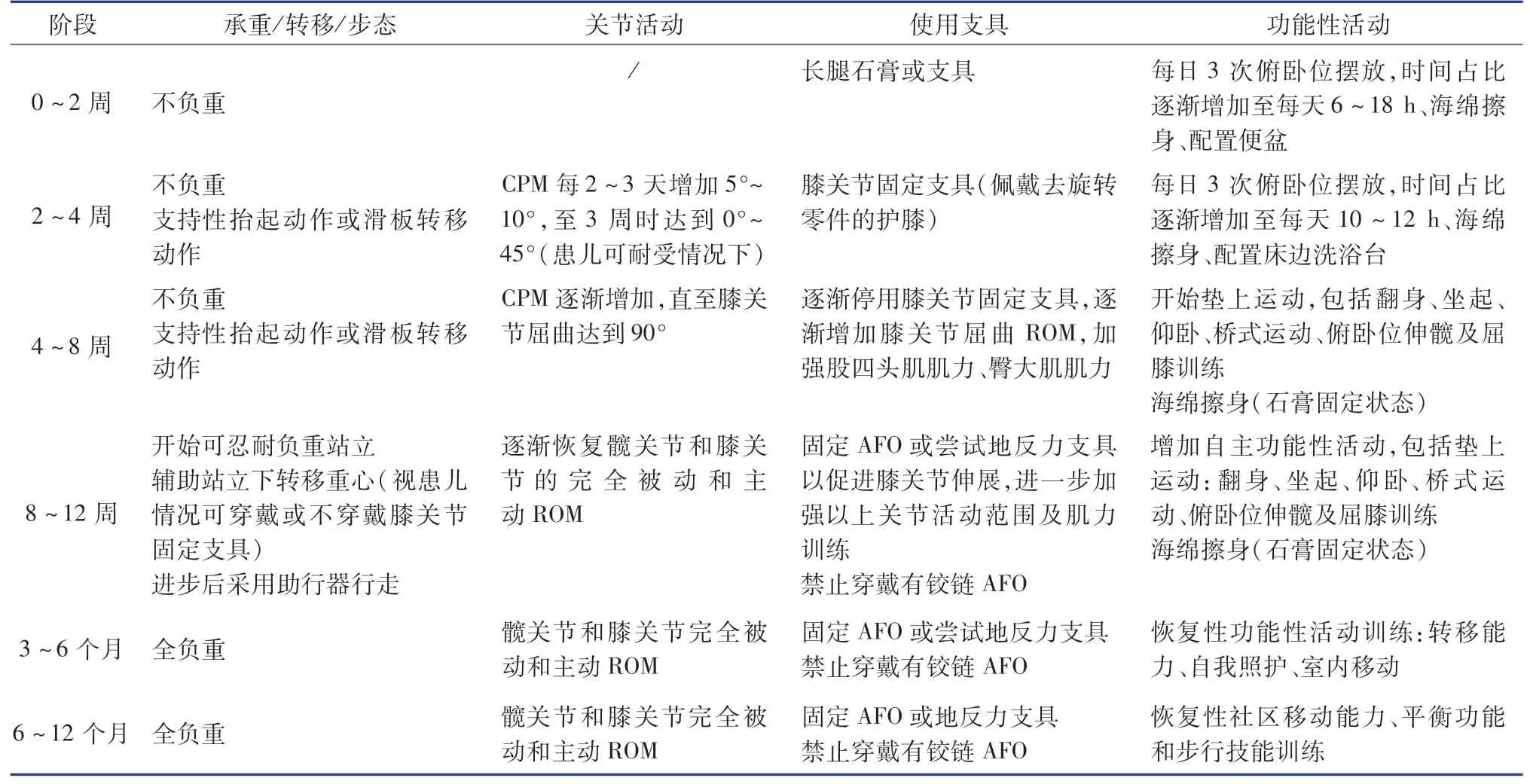
表2 痉挛型脑性瘫痪蹲伏步态手术后标准化康复方案Table 2 Standardized postoperative rehabilitation protocol for crouch gait in spastic cerebral palsy children
四、统计学处理
采用SPSS 16.0 进行统计学分析,符合正态分布的计量资料用±s描述,不符合正态分布的计量资料用M(Q1,Q3)描述;如计量资料满足t检验条件,组内比较采用配对样本t检验,组间比较采用两独立样本t检验。P<0.05 为差异有统计学意义。
结 果
本研究经多学科诊疗模式(Multi disciplinaryteam,MDT)治疗痉挛型脑瘫蹲伏步态患儿共29 例,其中男20 例,女9 例,平均年龄14.3 岁(12 ~16.5岁)。 医院康复训练及康复指导时间4 天至2 周,家庭康复训练2 ~3 周,家庭康复训练的康复指导经互联网完成。 29 例均行单次多平面手术,其中髌韧带推进术29 例,股骨远端短缩伸展术20 例,腘绳肌延长术14 例,Mosca 术13 例。 术后三维步态分析评定时间平均为术后13.5 个月(12 ~15 个月)。 三维步态分析评定发现,患儿手术后髋关节、膝关节过度屈曲及踝关节过度背屈状态明显改善,膝关节僵直状态明显改善;术前髋关节在支撑相中末期最大伸展角度为(16.08 ±3.82)°,术后为(3.79 ±0.86)°;术前膝关节在支撑相中期角度为屈曲(31. 25 ±8.98)°,术后为(4.41 ±2.81)°;术前踝关节在支撑相中期背屈角度为(14.34 ±4.29)°,术后为(7.29±3.47)°。 康复评定发现,患儿髋外展肌群、髋伸展肌群、膝伸展肌群、踝跖屈肌群肌力均有明显提升,平衡稳定性较术前增强,但步行过程中躯干横向位移问题未能改善。 详见表3 及图5。
表3 29 例痉挛型脑性瘫痪蹲伏步态患儿手术前后运动参数改变情况(±s,°)Table 3 Preoperative and postoperative changes of subjects' motor parameters(±s,°)

表3 29 例痉挛型脑性瘫痪蹲伏步态患儿手术前后运动参数改变情况(±s,°)Table 3 Preoperative and postoperative changes of subjects' motor parameters(±s,°)
?
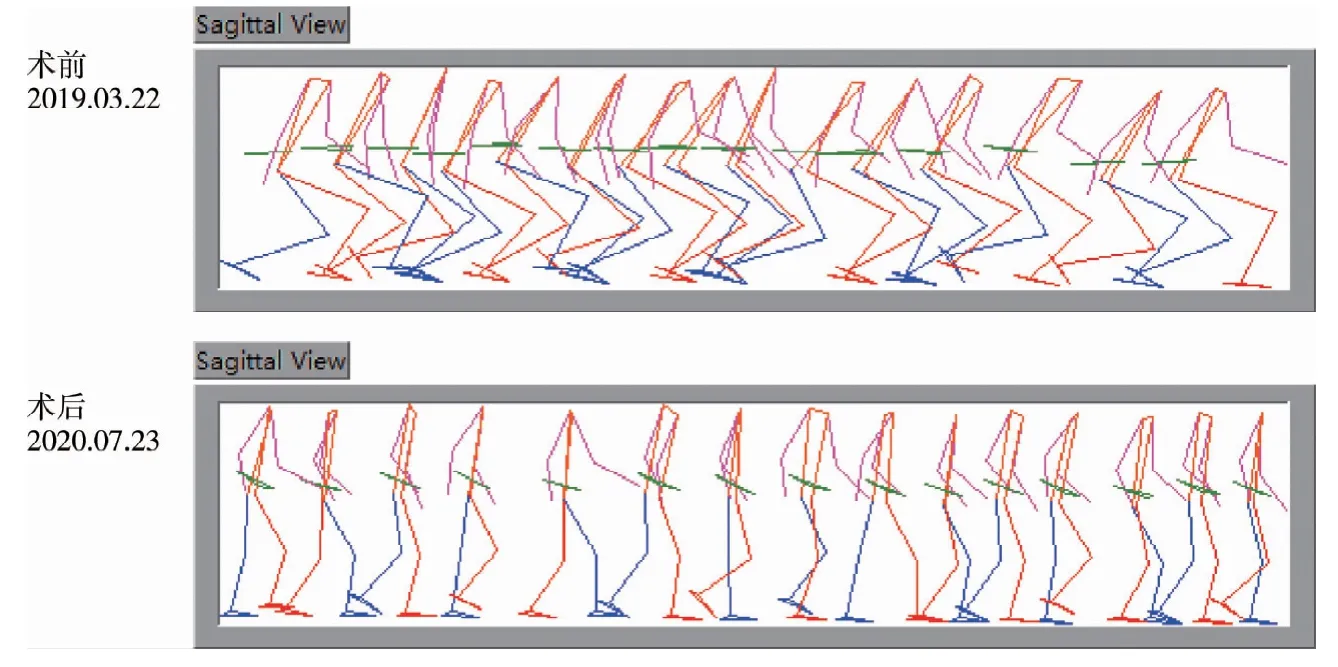
图5 痉挛型脑瘫患儿手术前后三维步态分析矢状位步态棍状图对比Fig.5 The Gait change before and after surgery by sagittal view of three-dimensional gait analysis
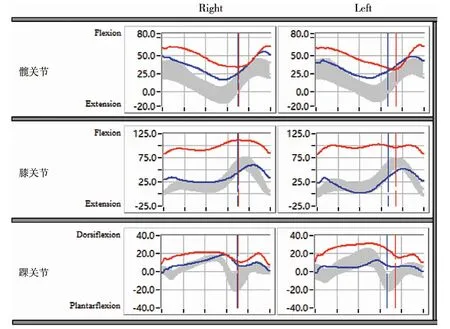
图6 手术前后三维步态分析髋、膝、踝各关节水平运动学数据对比图Fig.6 Preoperative and postoperative changes of subject's three-dimensional gait analysis data
讨 论
蹲伏步态的形成原因是多方面的,国内外研究发现,导致蹲伏步态的主要原因如下:一是脑瘫的自然史[1]。 蹲伏步态患儿早期表现为尖足步态,随着年龄和身高体重指数(body mass index,BMI)的增长,腘绳肌和屈髋肌群痉挛加重,逐渐演变成跳跃步态;随着跳跃步态的进一步发展,患儿在青春期前后逐渐形成蹲伏步态[6-8]。 蹲伏步态的形成与BMI 相关,是体重与肌力关系失调、骨骼长度与肌肉长度增加比率失调等多种复杂原因所致的继发症状[9]。 二是脑瘫患儿下肢生物力学的改变[10]。 脑瘫患儿出现扁平外翻足畸形后,其步行时地面反作用力作用在前足外侧,进而形成足相对于胫骨过度外旋、胫骨过度向外扭转及股骨过度内旋的下肢杠杆力臂功能障碍。 同时,在蹲伏步态中正常的生物力学机制发生了根本性改变,由于在支撑相初期跖屈肌离心收缩能力下降,导致小腿前进速度过快,地面反作用力将作用于膝关节后方,此时会形成一个瞬间的膝关节屈曲姿势,从而正常的“跖屈-伸膝模式”被破坏,膝关节不能维持伸展的姿势;同样,地面反作用力也会作用于髋关节前方,形成一个瞬间的髋关节屈曲姿势[11-13]。 因此,蹲伏步态与脑瘫儿童下肢生物力学的异常改变存在高度相关。三是医源性损害导致蹲伏步态。 脑瘫儿童出现跖屈步态(以小腿后部肌群痉挛为主)、跳跃步态(以屈髋肌群、腘绳肌、小腿后部肌群痉挛为主)后,过度对小腿后部肌群进行干预,包括过量及次数过多的肉毒素注射、跟腱延长及腓肠肌筋膜过度延长等因素,而没有处理屈髋肌群、腘绳肌的痉挛问题,亦会造成脑瘫患儿产生蹲伏步态[14]。
国外相关研究表明,蹲伏步态患儿手术后早期开始姿势管理及康复训练,可极大提高手术疗效[15]。 包括术后石膏固定期的体位摆放、肌肉静态收缩训练,石膏拆除后的肌力训练、转移及步行训练等。 蹲伏步态与正常步态相比,髋伸展肌群及股四头肌需要提供更强的肌力以维持直立姿势,这为蹲伏步态患儿下肢肌力训练提供了新的思路。 同时,增强髋关节外展肌群肌力可有效维持脑瘫患儿在步行中的稳定性。 肌力训练虽然重要,但肌力训练的介入时间及有效性还没有被明确。 目前,国内对蹲伏步态的术后康复治疗并无相应标准化方案,包括术后康复治疗的介入时间、康复介入手段、康复治疗技术的选择等。
因此,本研究团队首次在上海尝试以MDT 模式对脑瘫蹲伏步态进行干预,短期疗效提示,通过该模式可有效改善膝关节的僵直状态,提升各关节运动肌群的肌力,明显改善异常的步态外观,给痉挛型脑瘫蹲伏步态患儿带来益处。 然而,由于脑瘫蹲伏步态的规范化治疗在我国尚处于起步阶段,该模式的远期疗效还有待进一步观察。 我们也希望通过从骨科和康复科联合治疗获取的初步经验中,将前期研究基础标准化、模式化,使得脑瘫儿童蹲伏步态骨科手术及术后康复介入的MDT 模式得以向全国推广,造福更多的脑瘫患儿。
利益冲突所有作者均声明不存在利益冲突
作者贡献声明文献检索为陆洋阳、陈岑,论文调查设计为沈敏、蔡海清、王志刚,数据收集与分析为章燕云、徐纯鑫,论文结果撰写为章燕云、金晟,论文讨论分析为金晟
