小儿术中获得性压力性损伤影响因素分析及风险预测模型构建
2022-07-15张伟英
王 震,张伟英
1.同济大学医学院,上海 200092;2.上海交通大学医学院附属儿童医院;3.同济大学附属东方医院
压力性损伤(pressure injury,PI)是指由于剧烈和(或)持续存在的压力或压力联合剪切力导致的发生在皮肤和(或)潜在皮下软组织的局限性损伤,通常发生在骨隆突处或与医疗器械或其他设备有关[1]。手术病人由于术中特殊的体位要求,无法通过改变体位缓解局部组织压力,加之使用医疗器械、长时间麻醉状态、术前禁食禁饮、微环境改变等因素,成为PI发生的高危人群[2⁃5]。研究表明,约45%的医院内PI与手术有关[6]。美国围术期注册护士协会(Association of Peri⁃oprative Registered Nurses,AORN)将术中获得性压力性损伤(intraoperative acquired pressure injury,IAPI)定义为:术后48~72 h内出现的与手术部位有关的任何与压力相关的组织损伤(表现为指压不变白的红斑、皮肤变紫色或水疱等)[7]。IAPI发生率已成为衡量手术室护理质量的敏感指标之一。IAPI会导致患儿疼痛、感染、住院时间延长、治疗费用增加等[8⁃10],也降低了护理服务质量[11]。目前,相关研究主要集中在成人PI的预防实践和治疗,针对儿童PI的研究较少。由于特殊的解剖、生理特点[8],儿童PI的发生特征、危险因素等与成人相比有显著不同[12],导致许多成人PI研究结果不能直接应用于儿童。《2019版预防和治疗压力性损伤指南》[13]中的风险因素和风险评估部分增加了手术室、新生儿和儿童的危险评估,提示应重视儿童IAPI的危险因素识别,进而进行准确的评估和有效的干预。本研究通过分析小儿IAPI的发生特征及影响因素,构建小儿IAPI风险预测模型,以期为临床筛选高危患儿及实施早期干预提供参考和理论依据。
1 对象与方法
1.1 研究对象 采用便利抽样法,选取2020年1月—2021年4月在上海市儿童医院行外科手术的患儿。纳入标准:①年龄<18岁;②实施外科手术的患儿。排除标准:①术前已发生PI;②存在影响皮肤观察的疾病;③住院时间<3 d(包括日间手术)的患儿。本研究基 于 文 献 学 习、证 据 总 结[14⁃15]、专 家 共 识[2]及 指 南[1,13],结合临床经验,共纳入18个影响因素,其中患儿基本资料包括性别、年龄、体质指数(body mass index,BMI)、术前皮肤情况、血红蛋白、清蛋白、儿科营养不良评分(STAMP)、术前Braden⁃Q评分;手术资料包括手术类型、麻醉类型、麻醉分级、手术体位、使用预防性敷料、手术时间、术中出血量、术中低体温、是否体外循环、术中施加外力(钉、凿、钻、锯等操作)。因患儿均为全身麻醉,故最终纳入17个影响因素。根据样本量计算公式[16],每个自变量需5~10例病人,参考文献[17]报道小儿IAPI发生率为20.5%,考虑10%~20%的样本流失,本研究所需的样本量为460例,最终纳入466例手术患儿。
1.2 研究方法
1.2.1 IAPI评估方法 根据《2019版预防和治疗压力性损伤指南》[13]分期标准,压力性损伤可分为1期、2期、3期、4期、不可分期和深部组织损伤,1期为指压不变白的红斑,皮肤完整;2期为部分皮层缺失或伴真皮层暴露,可表现为完整或破损的浆液性水疱;3期为全层皮肤缺失,可见脂肪、肉芽组织和边缘内卷;4期为全层皮肤和组织缺失,可见筋膜、肌肉或骨头;不可分期为全层皮肤和组织缺失,损伤程度被掩盖;深部组织损伤为持续的指压不变白,颜色为深红色、栗色或紫色。由病房责任护士和手术室护士分别在转运及手术前后评估患儿的皮肤状况,并在护理记录单和手术室护理质量指标监测本上进行记录,由研究者收集、确认并整理相关数据。
1.2.2 资料收集方法 通过医院电子病历系统、护理信息系统、手术麻醉信息系统和自行编制的手术患儿术中压力性损伤信息调查表收集患儿基本资料和手术资料,由专人进行数据录入,研究者逐一核对确认,避免输入错误,确保所有纳入研究对象资料的完整性和准确性。
1.3 统计学方法 采用SPSS 25.0软件进行统计学分析,对符合正态分布的定量资料以均数±标准差(±s)表示,组间比较采用t检验;非正态分布的定量资料使用中位数、四分位数间距[M(IQR)]描述,组间比较采用秩和检验;定性资料采用频数、百分比(%)描述,组间比较采用χ2检验。将单因素分析差异有统计学意义(P<0.05)的变量纳入Logistic回归,多分类变量通过设置虚拟变量(哑变量)进行分析,采用向前逐步法确定危险因素,构建风险预测模型。自变量之间的多重共线性分析采用共线性诊断,计算方差膨胀因 子(variance inflation factor,VIF);采 用Hosmer⁃Lemeshow检验和受试者工作特征(receiver operating characteristic curve,ROC)曲线下面积(AUC)分别判断模型拟合优度和预测效果,使用约登指数确定风险预测模型最佳诊断界值。
2 结果
2.1 一般资料 本研究共纳入466例手术患儿,其中,男264例(56.7%),女202例(43.3%);年龄1 d至185个月,中位年龄24个月;手术类型:心胸外科199例(42.7%),神经外科124例(26.6%),普外科94例(20.2%),耳鼻咽喉头颈外科28例(6.0%),泌尿外科21例(4.5%)。共发生1期和2期IAPI的患儿56例,发生率为12.0%。
2.2 影响小儿IAPI发生的单因素分析 根据是否发生IAPI将466例手术患儿分为发生组(56例)和未发生组(410例),两组不同术前Braden⁃Q评分、手术类型、麻醉分级、手术体位、使用预防性敷料、手术时间和术中出血量比较差异有统计学意义(P<0.05),见表1。
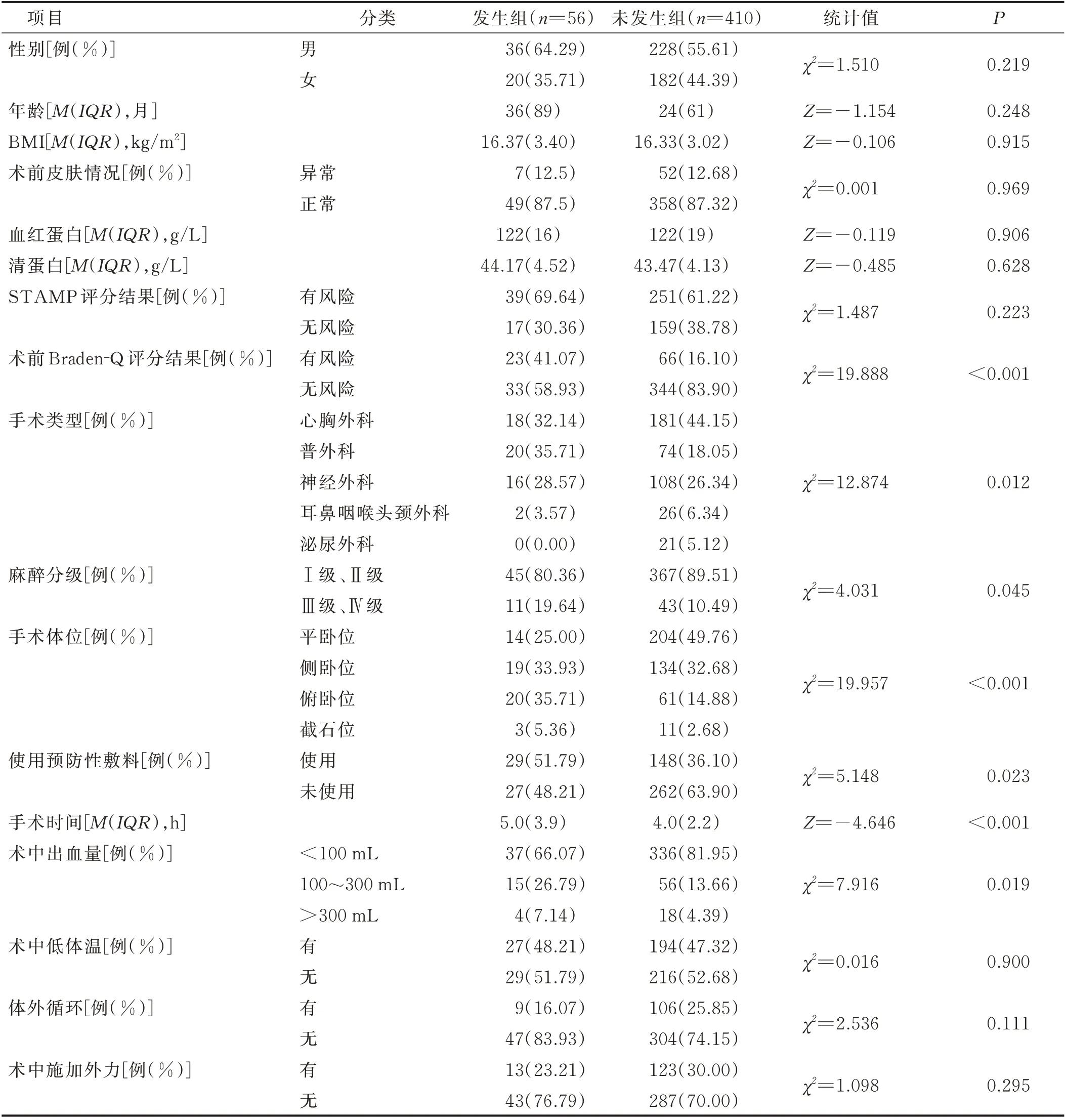
表1 影响小儿IAPI发生的单因素分析
2.3 构建小儿IAPI风险预测模型 将单因素分析差异有统计学意义(P<0.05)的变量纳入Logistic回归,多分类变量通过设置虚拟变量(哑变量)进行分析,采用向前逐步法确定危险因素,自变量赋值方式见表2。结果显示,术前Braden⁃Q评分、手术体位和手术时间是小儿IAPI发生的危险因素,见表3。将以上3个危险因素进行共线性诊断,VIF分别为1.020,1.021,1.006,均小于10,危险因素之间不存在多重共线性问题。Logit(P)=-5.583+1.557×侧卧位+1.811×俯卧位+0.813×截石位+0.437×手术时间+1.198×术前Braden⁃Q评分。

表2 自变量赋值情况
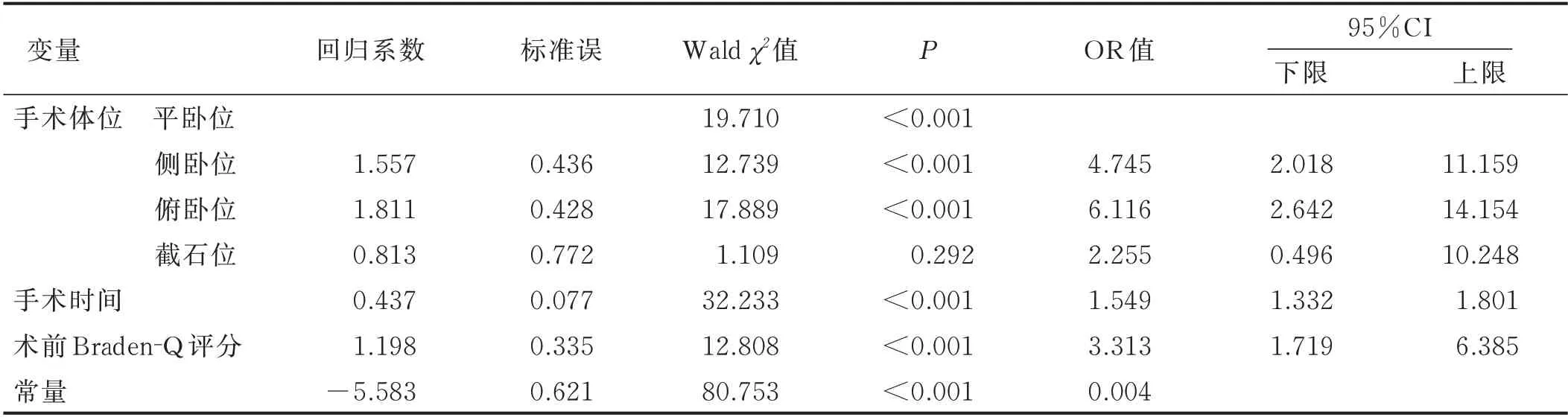
表3 小儿IAPI发生风险的Logistic回归分析
2.4 小儿IAPI风险预测模型拟合优度和预测效果 本研究采用Hosmer⁃Lemeshow检验和ROC曲线分别判断模型拟合优度和预测效果,使用约登指数确定风险预测模型临界值。结果显示,Hosmer⁃Lemeshow检 验 结 果P=0.482;AUC为0.811,95%CI[0.758,0.863],P<0.001,见图1;约登指数为0.509,所对应的最佳诊断界值(cut⁃off值)为0.092,灵敏度为0.821,特异度为0.688,预测百分比为88.4%。见图1。
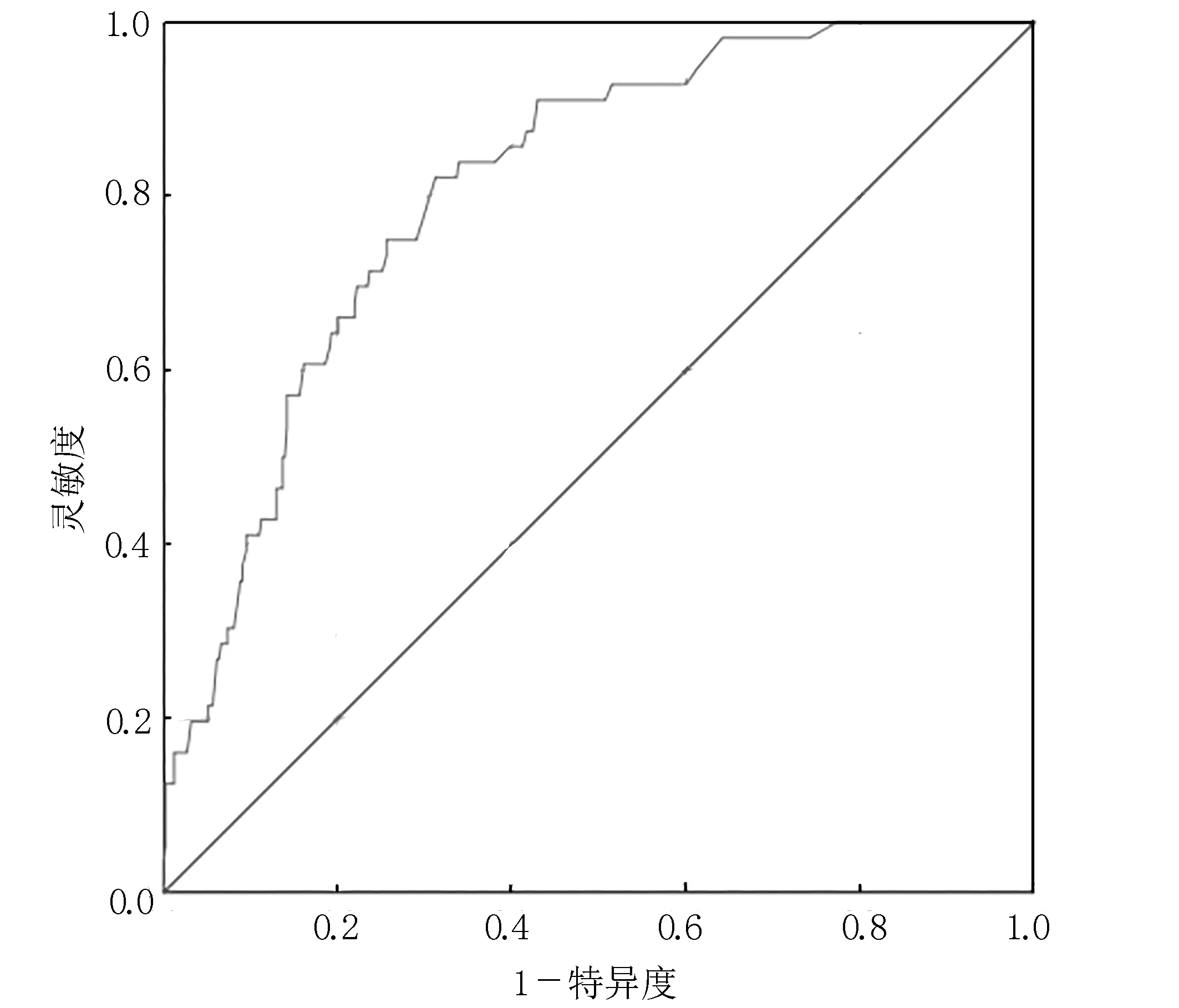
图1 预测小儿IAPI风险预测模型的ROC曲线
3 讨论
3.1 小儿IAPI风险预测模型的危险因素分析
3.1.1 手术时间 在PI形成相关机制中,长时间压力是始发因素[18]。手术患儿由于麻醉状态及手术体位要求,术中无法有效缓解压力,导致受压部位持续受压,组织低灌注或缺血时间延长,易发生PI。王文华等[19]应用Logistic回归分析婴幼儿围术期PI的影响因素,结果显示手术时间(OR=9.865)是独立危险因素。郝雪梅等[17]研究显示,手术时间(OR=10.570)是小儿术中PI发生的最重要因素,手术患儿的PI发生率随着手术时间的延长显著增加。Fred等[20]研究提到,手术过程持续60 min以上是术中PI发生的高风险因素。小儿皮肤组织解剖和生理与成人存在一定差异,表皮层较薄且功能不成熟,承压能力和延展性较差,长时间压力更易发生PI[8]。因此,针对长时间手术,手术室护士应做好充分的风险评估和术前准备,科学合理制定防护措施,减少小儿IAPI的发生。
3.1.2 手术体位 IAPI的定义即明确其组织损伤与手术受压部位有关,而手术受压部位主要由手术体位决定。《术中获得性压力性损伤预防与护理专家共识》[2]中有关预防措施与护理流程部分均强调体位摆放的重要性,具体内容包括规范操作、支撑面选择和预防性敷料使用等,其风险点预警提示也将手术体位纳入风险评估内容。胡娟娟等[21]针对手术病人手术PI高危因素的多中心研究显示,手术体位是重要的危险因素之一。根据手术需要摆放手术体位后,病人身体支撑点发生改变,导致相应部位受压从而发生IAPI,且特殊体位(侧卧位、俯卧位、截石位)较仰卧位发生风险增高。Galvin等[22]制定的Braden⁃Q+P量表是目前仅有的针对手术室患儿的风险评估量表,该量表在Braden⁃Q条目基础上也将手术体位纳入危险因素,并经证实具有良好的信效度[23]。汪佳伟等[15]研究也强调手术体位摆放的重要性,并通过俯卧位手术体位管理的最佳证据应用,降低了俯卧位手术患儿的皮肤损伤发生率。目前,针对小儿手术体位摆放缺乏统一、规范的护理标准。因此,手术室护士应充分认识小儿特殊的生理结构特点,了解不同手术体位的易受压部位,掌握规范的体位安置方法与防护措施,保障手术护理质量和安全。
3.1.3 术前Braden⁃Q评分 Braden⁃Q量表是以Braden量表为框架形成的用于评估儿童PI的风险评估量表,共有7个条目,包括移动能力、活动度、感知觉、潮湿情况、摩擦力与剪切力、营养、组织灌注及氧合[24]。Liao等[25]的Meta分析显示,Braden⁃Q量表的敏感度和特异度分别为0.73和0.61,对住院患儿PI的预测效度和敏感度为中等水平。唐绪容等[26]研究显示,术前Braden⁃Q评分是肝移植患儿IAPI发生的影响因素,手术室护士术前应关注患儿的Braden⁃Q评分,初步判断患儿PI的发生风险。尽管Braden⁃Q量表对儿科不同适用对象发生PI风险的预测效果一般,但因其实施简单且无侵袭性操作等优点,目前在国内外儿科临床中广泛应用[27⁃28]。本研究为保持整个围术期PI风险评估的一致性,将术前Braden⁃Q评分纳入影响因素分析[22],同时考虑该量表评估的局限性,将评分连续变量转化为分类变量,即术前Braden⁃Q评分≤23分的患儿视为有发生PI的风险,>23分视为无风险。研究结果显示,术前Braden⁃Q评分是小儿IAPI发生的危险因素。提示手术室护士在术前访视时应重视患儿Braden⁃Q评分,按照评分对应的风险级别积极应对,防止术中IAPI的发生。
3.2 小儿IAPI风险预测模型具有科学性和可行性 相关研究均表明,应用Logistic回归构建预测模型具有科学性和合理性[3,16]。本研究在初步确立小儿IAPI发生影响因素的基础上纳入466例手术患儿,收集相关数据,通过单因素分析和Logistic回归分析,确定小儿IAPI发生的危险因素并构建风险预测模型。结果显示,风险预测模型Hosmer⁃Lemeshow检验,P=0.482,大于0.05,说明构建的模型预测小儿IAPI发生的风险与实际发生风险相近,校准度较好。模型的AUC为0.811,说明模型的区分度较好,具有良好的预测效果。在临床应用中,通过约登指数确定最佳诊断界值,将患儿相关观察指标代入风险预测模型计算Logit(P)值,如Logit(P)值大于最佳诊断界值即提示该患儿存在IAPI的发生风险,应严密观察并进行护理干预。构建的风险预测模型纳入了术前和术中的危险因素,护理人员在确定术前Braden⁃Q评分和手术体位的基础上,可通过手术时间对患儿进行动态风险评估,识别高危患儿,并采取有效的预防和护理措施。此外,该模型纳入的危险因素与Galvin等[22]制定的适用于手术患儿的Braden Q+P量表条目相吻合,进一步验证了其科学性和可行性。
4 本研究的局限性
本研究发现,术前Braden⁃Q评分、手术体位和手术时间是患儿IAPI发生的危险因素。基于以上3个危险因素构建的风险预测模型效果良好,可以为临床筛选高危患儿及采取针对性的预防保护措施提供参考。但本研究存在以下局限性:①本研究为回顾性研究,因便利抽样和手术患儿相关记录不完整、缺失等可能性,导致在资料收集过程中存在一定的选择偏倚和信息偏倚;②该模型样本人群选择、构建过程均在同一家医疗机构,为单中心研究,存在一定局限性,今后可考虑进行多中心研究,以进一步验证、修正模型。
