乙肝病毒感染对男性精液参数及相关功能的影响*
2022-07-14戚青林
戚青林,彭 洁,王 晶
江西省萍乡市妇幼保健院生殖健康科,江西萍乡 337000
乙型肝炎(简称乙肝)作为一种由乙肝病毒(HBV)感染所导致的传染性疾病,给人民的身体健康带来严重威胁[1]。有研究表明,HBV可以自由通过血睾屏障侵入到男性生殖细胞核中整合在宿主染色质中,对男性生殖功能造成不同程度损伤,影响其精子质量[2]。目前,对HBV感染影响精子质量的程度及发病机制尚未完全阐明,且仅研究HBV对精液常规、精子畸形率等精液基本参数的影响[3]。本研究对HBV感染男性患者精液常规参数、抗精子混合球蛋白试验结合率(R)、精子存活率、精子自发性顶体反应率、精子正常形态率及精子DNA碎片率变化情况,以及HBV感染与精子运动、精子表面结合抗体水平、精子顶体反应潜能、精子形态功能及精子染色体完整性的关系进行分析比较,综合探讨HBV感染与男性精液参数及相关功能的相关性,现报道如下。
1 资料与方法
1.1 一般资料 选取2019年1月至2021年9月来本院生殖健康科就诊的HBV感染男性患者50例作为研究对象,根据HBV感染情况分为小三阳组(乙肝表面抗原、乙肝e抗体、乙肝核心抗体阳性)和大三阳组(乙肝表面抗原、乙肝e抗原、乙肝核心抗体阳性),每组各25例。另选取同期HBV未感染男性患者50例作为对照组。所有患者年龄20~46岁,平均 (33.54±5.52 )岁;没有采取任何避孕措施患者夫妻双方性生活正常1年以上未孕,未感染其他病原微生物,排除睾丸附睾等异常。本研究获得本院伦理委员会批准同意。
1.2 参数及检测方法 所有患者取精液前禁欲2~7 d,采用手淫法取精液,将精液全部射入取精液杯中,置于37 ℃恒温培养箱中,精液完全液化后按照《WHO人类精液检查与处理实验室手册》(第 5 版)标准对所有精液标本进行精液常规、R、精子存活率、精子自发性顶体反应率、精子正常形态率及精子DNA碎片率等检测。
1.2.1 精液常规 采用上海北昂彩色精子质量检测分析仪进行精液常规分析并计算精液量、精子浓度、精子活力[包括前向运动精子比率(PR)、非前向运动精子比率、不动精子比率3个级别]。
1.2.2 R 采用安徽安科生物工程(集团)股份有限公司抗精子结合抗体检测试剂盒(混合抗球蛋白凝集法)进行R检测,参照《WHO人类精液检查与处理实验室手册》(第 5 版)标准,R=黏附于胶乳颗粒的活动精子数/计数的总活动精子数×100%,R>50%为抗精子抗体(AsAb)阳性,R≤50%为AsAb阴性。
1.2.3 精子存活率 采用伊红染色法检测精子存活率,精子存活率≥58.00%为正常,<58.00%为异常。精子存活率检测试剂盒购于安徽安科生物工程(集团)股份有限公司。
1.2.4 精子自发性顶体反应率 采用精子顶体染色试剂盒(PSA-FITC染色法)检测精子自发性顶体反应率,精子自发性顶体反应率≥10%为阳性,<10%为阴性。精子顶体染色试剂盒购于安徽安科生物工程(集团)股份有限公司。
1.2.5 精子正常形态率 采用改良巴氏染色法检测精子正常形态率,精子正常形态率≥4%为正常,<4%为异常。精子正常形态率检测试剂购于珠海贝索生物技术有限公司。
1.2.6 精子DNA碎片率 采用染色质扩散法检测精子DNA碎片率,精子DNA碎片率≤15%为正常,>15%为阳性。精子 DNA 碎片率检测染色试剂盒购于安徽安科生物工程(集团)股份有限公司。
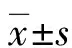
2 结 果
2.1 3组患者年龄和精液常规参数比较 对照组、小三阳组、大三阳组患者年龄和精液量比较,差异均无统计学意义(P>0.05)。与对照组比较,小三阳组和大三阳组患者精子浓度、PR、精子活力均有不同程度降低,差异均有统计学意义(P<0.05)。与小三阳组比较,大三阳组患者精子浓度有所下降,差异有统计学意义(P<0.05);大三阳组患者PR、精子活力虽稍有变化,但差异均无统计学意义(P>0.05)。见表1。
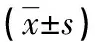
表1 3组患者年龄和精液常规参数比较
2.2 3组患者R和AsAb阳性结果比较 与对照组比较,小三阳组和大三阳组患者R虽稍有变化,但差异均无统计学意义(P>0.05);与小三阳组比较,大三阳组患者R虽稍有降低,但差异无统计学意义(P>0.05)。3组患者AsAb阳性均为0例,AsAb阳性率比较,差异均无统计学意义(P>0.05)。见表2。

表2 3组患者R和AsAb阳性结果比较
2.3 3组患者精子存活率比较 与对照组比较,小三阳组和大三阳组患者精子存活率均有不同程度降低,差异均有统计学意义(P<0.05)。与小三阳组比较,大三阳组患者精子存活率虽有所升高,但差异无统计学意义(P>0.05)。对照组、小三阳组、大三阳组患者精子存活阳性率(精子存活率<58.00%)分别为14.00%、56.00%、36.00%,小三阳组和大三阳组均高于对照组,差异均有统计学意义(P<0.05);但小三阳组和大三阳组患者精子存活阳性率比较,差异无统计学意义(P>0.05)。见表3。

表3 3组患者精子存活率比较
2.4 3组患者精子自发性顶体反应率比较 与对照组比较,小三阳组患者精子自发性顶体反应率虽有所降低,大三阳组患者虽有所升高,但差异均无统计学意义(P>0.05)。与小三阳组比较,大三阳组患者精子自发性顶体反应率虽稍有升高,但差异无统计学意义(P>0.05)。对照组、小三阳组和大三阳组患者精子自发性顶体反应阳性患者均为0例,3组患者精子自发性顶体反应阳性率比较,差异均无统计学意义(P>0.05)。见表4。
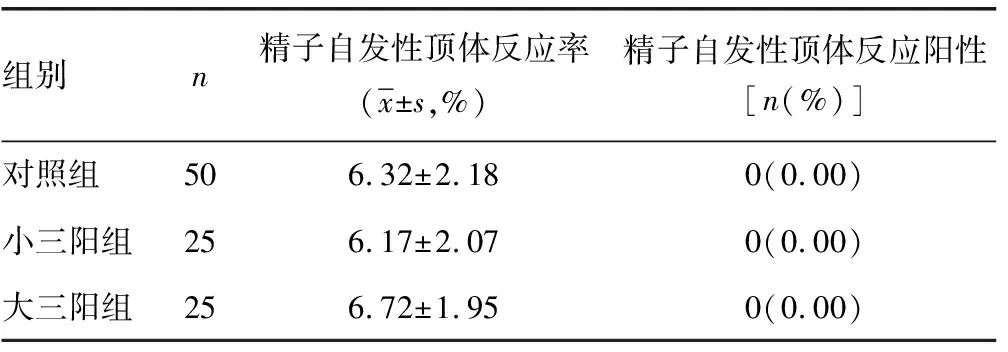
表4 3组患者精子自发性顶体反应率比较
2.5 3组患者精子正常形态率比较 与对照组比较,小三阳组和大三阳组患者精子正常形态率均有不同程度降低,差异均有统计学意义(P<0.05)。与小三阳组比较,大三阳组患者精子正常形态率虽有所降低,但差异无统计学意义(P>0.05)。对照组、小三阳组、大三阳组患者精子异常形态阳性率分别为20.00%、56.00%、40.00%,小三阳组和大三阳组患者精子异常形态阳性率均高于对照组,差异均有统计学意义(P<0.05);但小三阳组和大三阳组患者精子异常形态阳性率比较,差异无统计学意义(P>0.05)。见表5。
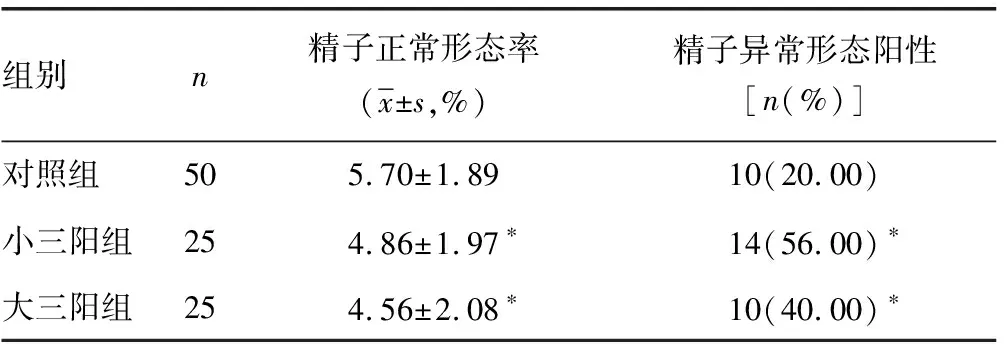
表5 3组患者精子正常形态率比较
2.6 3组患者精子DNA碎片率比较 与对照组比较,小三阳组和大三阳组患者精子DNA碎片率均有不同程度升高,差异均有统计学意义(P<0.05)。与小三阳组比较,大三阳组患者精子DNA碎片率虽有所升高,但差异无统计学意义(P>0.05)。对照组、小三阳组、大三阳组患者精子DNA碎片阳性率分别为8.00%、56.00%、36.00%,小三阳组和大三阳组均高于对照组,差异均有统计学意义(P<0.05);但小三阳组和大三阳组患者精子DNA碎片率比较,差异无统计学意义(P>0.05)。见表6。
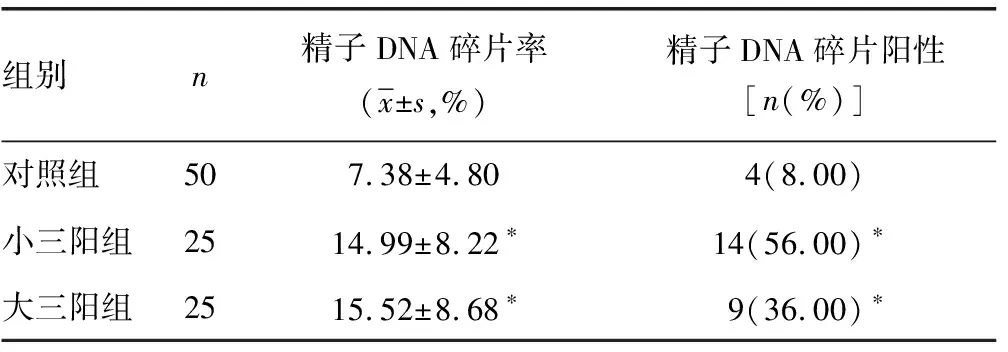
表6 3组患者精子DNA碎片率比较
3 讨 论
近年来,随着不育人群数量增多,对其不育的影响的研究也越来越广泛[4]。有研究发现,病毒感染是导致人类生育力降低的重要原因之一[5]。HBV不但可以自由通过血睾屏障进入到男性睾丸生殖细胞中,而且还可以通过整合到男性生殖细胞的染色体上垂直传给后代,并导致男性自身精子功能降低[6]。
关于HBV感染对男性精液质量影响的报道不多,且大部分相关研究仅笼统将HBV感染患者作为试验组,未将其进一步细化分为小三阳和大三阳进行研究。对于HBV感染后是否会对男性造成免疫性不育,是否会影响精子功能,是否会导致精子染色质异常的研究目前国内外报道甚少。相关研究仅探讨了HBV感染对精液常规、精子畸形率等精液基本参数的影响,且各研究结果不一致[7]。有研究表明,HBV感染使男性患者精液常规各参数(如精液量、精子浓度、精子活力)降低[8]。最近有研究分析发现,HBV阳性组和阴性组精液量、精子浓度比较,差异均无统计学意义(P>0.05),但是阳性组精子活率明显低于阴性组,差异有统计学意义(P<0.05)[9]。本研究结果显示,3组患者年龄和精液量比较,差异均无统计学意义(P>0.05)。与对照组比较,小三阳组和大三阳组患者精子浓度、PR、精子活力均有不同程度降低,差异均有统计学意义(P<0.05)。本研究证实,HBV感染对男性患者精子浓度、精子活力均产生负面影响。本研究发现,与小三阳组比较,大三阳组患者精子浓度有所下降,差异有统计学意义(P<0.05),表明HBV处于复制活跃期对精子浓度的负面影响更大。
监测精子表面结合抗体水平是诊断男性免疫性不育的重要指标,其中最常用的检测方法为混合抗球蛋白凝集法[10]。本研究结果显示,与对照组比较,小三阳组和大三阳组患者R虽稍有变化,但差异无统计学意义(P>0.05)。与小三阳组比较,大三阳组患者R虽稍有降低,但差异无统计学意义(P>0.05)。本研究结果表明,HBV感染不会引起男性患者精子表面AsAb发生明显变化,不会导致男性免疫性不育。
精子存活率能够间接反映男性精子受精能力[11]。本研究发现,与对照组比较,小三阳组和大三阳组患者精子存活率均有不同程度降低,差异均有统计学意义(P<0.05)。与小三阳组比较,大三阳组患者精子存活率虽有所升高,但差异无统计学意义(P>0.05)。本研究结果表明,HBV感染会导致男性患者精子活力降低,这与相关研究结果一致[12]。
精子发生顶体反应,使精子顶体酶溶解卵子透明带,帮助精子穿越卵子透明带实现精子和卵子结合,进而完成受精[13]。有研究表明,HBV感染会影响精子顶体酶活性,使精子顶体酶活性明显降低[14]。本研究发现,与对照组比较,小三阳组患者精子自发性顶体反应率虽有所降低,大三阳组患者精子自发性顶体反应率虽有所升高,但差异均无统计学意义(P>0.05)。与小三阳组比较,大三阳组患者精子自发性顶体反应率虽稍有升高,但差异无统计学意义(P>0.05)。本研究结果表明,HBV感染不会影响精子顶体反应功能,推测HBV感染可能只导致了精子质膜破损,并未对顶体结构本身造成损伤。
男性精子形态学观察是不育诊断的主要指标,畸形精子比率过高会导致精子体外受精成功率降低,从而降低男性的生育能力[15]。有研究报道发现,HBV感染会导致男性精子形态率降低[16]。本研究发现,与对照组比较,小三阳组和大三阳组患者精子正常形态率均有不同程度降低,差异均有统计学意义(P<0.05)。本研究结果进一步证实了HBV感染会影响精子形态,使精子正常形态率降低。
精子DNA完整性对维持男性精子功能正常起重要作用[17]。有研究结果表明,HBV感染会降低精子染色体结构的稳定性,导致精子非整倍体增加,从而加重精子DNA损伤,使精子DNA碎片增加[18]。本研究发现,与对照组比较,小三阳组和大三阳组患者精子DNA碎片率均有不同程度升高,差异均有统计学意义(P<0.05)。与小三阳组比较,大三阳组患者精子DNA碎片率虽有所升高,但差异无统计学意义(P>0.05)。本研究结果表明,HBV感染会增加男性患者精子DNA损伤,使精子DNA碎片率增加,这与相关研究结果一致[19]。
综上所述,HBV感染不仅会对精子浓度、PR、精子活力、精子畸形率等精液常规参数造成负面影响,并且还会影响精子染色体结构的稳定性,导致精子DNA碎片率增加,从而降低男性生育力。因此,临床医生应该对HBV感染男性患者进行积极治疗,对改善其精子质量起重要作用。
