产科202例死胎原因分析及防治措施探讨
2022-07-11倪萍杨微涛彭景
倪萍 杨微涛 彭景
二胎政策全面开放以来,高龄、高危孕产妇激增,死胎发生率随之增高,死胎是最严重的不良妊娠结局之一,对孕产妇及社会均有较大的影响。现对我院2017年1月~2019年12月发生死胎的202例产妇的临床资料进行回顾性研究,分析死胎发生的原因,以此为制定并实施有效的防治措施提供依据,最大程度降低死胎发生率。
1 材料与方法
1.1 一般资料 2017年1月~2019年12月我院共分娩43 134例,发生死胎202例(4.68‰)。28周以后死胎发生率为2.50‰(108/43 134)。孕妇年龄15~45岁,平均28.7岁,年龄≥35岁31例,占15.35%;年龄≥40岁及<20岁均5例,各占2.48%。规律产检者77例,未规律产检者125例。将202例死胎病例按孕周分为流产组(20~27+6周)、早产组(28~36+6周)、足月组(37~42周)3组。流产组94例,早产组78例,足月组30例。单胎182例,多胎20例,其中双胎一胎死亡15例,双胎均死亡4例,三胎均死亡1例。
1.2 方法 回顾性分析202例发生死胎产妇的临床资料,参照9版《妇产科学》死胎的病因分类方法,对母体年龄、文化水平、妊娠次数、是否规律产检、孕周及胎儿数目等进行分析。同时对死胎原因中的母体因素(合并症及并发症)、胎儿因素、胎盘因素、脐带因素及不明原因死胎进行分析。诊断标准:妊娠达到或超过20周发生胎儿死亡;孕周不详者,死胎娩出后体重达到或超过500g[1]。
1.3 统计学方法 使用SPSS 23.0 软件对数据进行统计分析。计数资料以构成比(%)表示,率的比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 母体一般情况 43 134例产妇的年龄、文化程度、产检情况、是否院内发生、孕周及胎儿数目具体见表1。43 134例孕妇中,妊娠次数≤5次42 184例,发生死胎188例(0.45%),妊娠次数≥6次950例,发生死胎14例(1.47%),两者比较,差异有统计学意义(χ2=15.358,P=0.000)。
2.2 死胎原因及其构成比 引起死胎的病因主要包括母体因素、脐带因素、胎盘因素、胎儿因素以及不明原因等,本组资料主要统计分析导致本次死胎最直接的因素。见表2。
胎盘早剥7例中有4例为Ⅲb级,均合并重度子痫前期。胎儿因素中心脏畸形8例,明确染色体异常3例,脑积水3例,无脑儿1例,胎儿水肿1例,FGR1例。多胎死胎中流产组5例,早产组9例,足月组6例。双胎均死亡中子痫前期1例,妊娠期高血压1例,脐带扭转1例,脐带真结1例。发生院内死胎5例均在足月组,2例羊水过少(41周及40+2周各1例),子痫前期1例(40+3周),帆状胎盘血管前置1例(37+2周),子宫破裂1例(40周)。
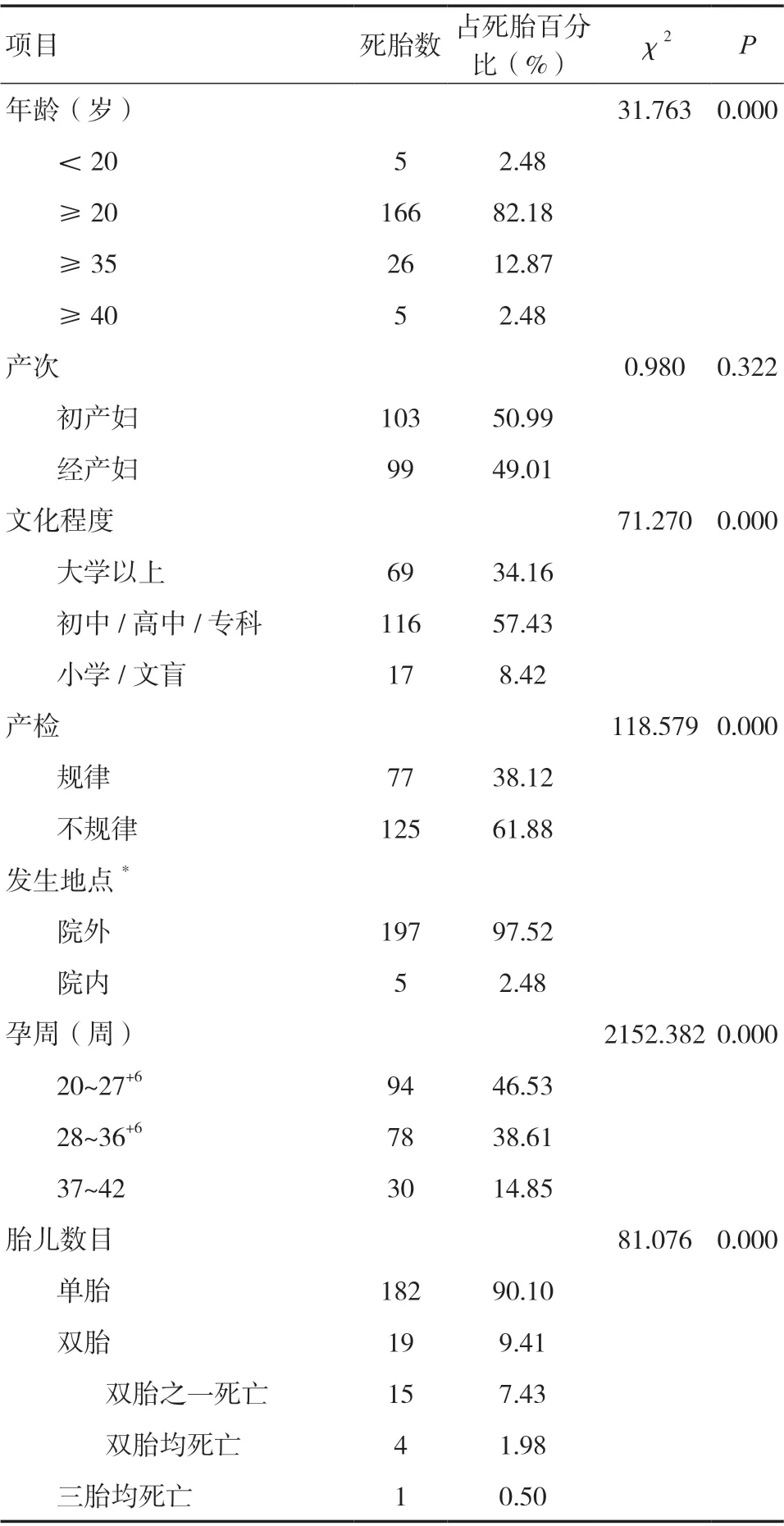
表1 202例发生死胎产妇的一般情况
3 讨论
《妇产科学》9版中定义死胎是指妊娠20周后胎儿在子宫内死亡。死胎尤其是孕晚期死胎,无论对孕妇、其家庭及医院均有较大影响。死胎发生率是判断产科质量的一项重要指标,也是评价一个国家和地区综合实力的新指标,应高度重视。2015年Chen等[2]根据中国10余家三级医院资料,统计局部地区死胎的发生率为4.16‰。Zhu等[3]根据中国卫生部门出生人口监测系统的数据,统计≥28周的围产儿死胎发生率为8.8‰。本研究资料显示死胎发生率为4.68‰,28周以后死胎发生率2.50‰,低于相关文献报道。

表2 死胎原因构成比
死胎的发生与种族、孕妇年龄、经济情况及社会地位、产前检查、受教育水平等多种因素有关[4]。本组资料中年龄最小者15岁,最大者45岁,≥35岁31例,占15.35%,年龄≥40岁5例,占2.48%。二胎开放、失独、再婚等因素导致高龄产妇增加,高龄是造成死胎的重要危险因素之一,可能是由于随着年龄增长,子宫肌层动脉血管硬化,上皮功能损伤更严重,从而导致胎盘局部缺血,尤其40岁以上高龄产妇妊娠期糖尿病、妊娠期高血压疾病等妊娠期并发症的增加,都将会影响胎盘的供血,增加胎盘功能障碍的发生率,增加死胎发生率[5]。本研究中孕期未规律产检的产妇125例,占61.88%,小学及文盲共计17例,考虑与年龄偏小、低学历对孕期产检及保健重视程度不够有关,大学及以上学历69例,考虑因受教育程度高,所从事工作压力大,精神紧张与死胎发生存在一定关系。本研究中,随着妊娠次数增加,死胎发生率增高,组间对比差异有统计学意义(P<0.05),与部分孕妇有不良孕史,如曾有自然流产、反复生化妊娠、既往死胎病史等因素有关,因此对有不良孕史的孕妇应高度重视,加强宣教及围产期保健。
近年来,随着辅助生殖技术的开展,双胎妊娠的发生率在国内外都呈上升趋势,这可能与女性生育年龄不断推后及辅助生殖技术成功率升高有关[6]。我国双胎妊娠的发生率近20年间由1.63%升至3.18%[7]。本研究中双胎发生率为2.36%(1 021/43 134),双胎妊娠是 “产科之王”[8]。所有孕期及产时常见的母胎并发症都有可能发生,无论是单绒毛膜双胎还是双绒毛膜双胎,发生流产、早产、胎儿畸形、贫血、胎膜早破、妊娠期高血压疾病、胎盘早剥、妊娠期肝内胆汁淤积症、胎儿生长受限等母胎并发症的风险远高于单胎妊娠,严重时危及母儿生命安全。对有上述高危因素的孕妇应纳入重点监测人群,按五色预警管理,通知当地妇幼保健机构监督随访并及时转诊。
死胎病因主要包括母体因素、胎儿因素、胎盘因素及脐带因素等,这些因素可单独存在或多因素协同[9]。在可查找到的死胎原因中,对导致死胎的直接因素进行统计,发现母体因素所占比例最大24.75%(50/202),与刘海虹等[10]报道相近,但高于Silver[11]与Korteweg[4]的研究。母体合并症及并发症包括妊娠期高血压疾病、妊娠期糖尿病、甲状腺疾病、合并感染性疾病、宫颈机能不全、传染病、生殖道畸形。国内外研究发现,母体并发症中以妊娠期高血压疾病最为常见[12],妊娠期高血压疾病由于螺旋小动脉血管重铸异常、动脉痉挛、血管内皮细胞损伤及氧化应激等导致胎盘功能不良、胎盘早剥、FGR、死胎等严重并发症。本研究中妊娠期高血压疾病共计8例,实际为12例,因另4例合并胎盘早剥Ⅲb级,而归在胎盘因素中。妊娠期糖尿病的主要病理生理学机制是胰岛素抵抗。导致死胎的机制可能为母胎界面微血管病变[13]、高血糖[14]、低血糖[15]、胎盘微环境改变[16]、胎儿畸形,常见为心血管畸形[17]。妊娠合并甲状腺功能减退对不孕、流产、早产、胎盘早剥及胎儿的智力发育等均有不良影响,严重时可危及孕产妇及胎儿生命[18],亚临床甲状腺功能减退占甲状腺功能减退的90%。先天性子宫畸形是由于胚胎发育过程中副中肾管发育异常或者停滞,导致融合及退化异常的女性生殖系统常见疾病[19],由于子宫发育和结构异常,子宫肌肉组织发育不良导致宫腔容积较小,血供欠佳,宫颈功能不全,易发生习惯性流产,并会影响胎儿的生长,造成流产、早产、胎盘早剥以及严重的胎儿并发症等[20]。对于先天性子宫畸形患者在孕前要充分准备,妊娠期间要严密监测,尽量减少胎儿流产及死胎的发生。
本研究中导致死胎另一大因素为脐带因素,在43 134例孕妇中发生脐带绕颈、扭转、缠绕等异常情况的孕妇共计19 151例,发生死胎39例,占比19.31%(39/202)。脐带缠绕对胎儿的影响与脐带长短、缠绕周数及松紧程度有关。脐带因素导致胎儿缺血缺氧,早期多表现为胎动频繁,如缺血缺氧逐渐加重,胎动会减少最终消失[21]。因此,在孕中晚期需要常规宣教自测胎动的方法及重要性,自觉胎动异常时需及时就诊。对彩超发现脐带绕颈及脐带螺旋时,需严密注意胎动,并增加胎心监护次数,最好配备远程监护仪,出现胎儿窘迫立即纠正、治疗。
本研究中胎盘因素死胎主要包括胎盘早剥及帆状胎盘血管前置。胎盘早剥是胎儿和新生儿死亡的常见原因[22],占围生儿死亡率的11.5%[23],胎盘早剥者常合并有妊娠期高血压疾病、羊水过多、胎膜早破、子宫畸形等。本组43 134例孕妇中发生胎盘早剥207例,导致死胎7例(3.38%),发生于早产组6例,其中4例合并重度子痫前期并发凝血功能异常,因此需积极防治原发病,减少胎盘早剥发生,从而降低死胎发生率。帆状胎盘血管前置1例为37+2周孕妇,未规律产检,入院后拟次日手术,却在当天下午发生死胎。予利凡诺引产检查胎盘确诊为帆状胎盘血管前置,考虑胎头压迫前置血管阻断脐带血运所致。因此对于B超明确帆状胎盘血管前置患者,根据《前置胎盘的临床诊断与处理指南》中关于前置血管的处理,妊娠达34~35周应及时剖宫产终止妊娠。若发生前置血管破裂,胎儿存活,应立刻剖宫产终止妊娠,降低死胎发生率。
能明确病因的胎儿因素有胎儿畸形和胎儿生长受限。死胎尸检是判断死胎原因的金标准[24],但由于我国传统观念的影响,很多家属不能接受胎儿尸检,目前死胎尸检率仅4.5%~58%[25,26],影响死胎原因的判断。本研究中有62例(30.69%)从病史体征及死胎娩出后外观检查未发现明显病因,对于无法明确病因的死胎可行胎儿组织染色体及基因分析、胎儿组织穿刺活检、胎盘活检以及死胎MRI检查,进一步明确死胎原因,其中可以确定5%~20%的染色体及基因异常,尤其对中枢神经系统异常诊断的特异度达到95%[25],另外还可进行遗传代谢性疾病的检测,进一步明确死胎原因,为下次妊娠提供参考及指导。
本研究中发生院内死胎共5例,占2.48%,均为足月妊娠孕妇,其中2例羊水过少(41周及40+2周各1例),子痫前期1例(40+3周),帆状胎盘血管前置1例(37+2周),子宫破裂1例(40周)。
医院发生院内死胎仍对孕妇及医院影响巨大,入院后加强监护,严格把握催、引产指征,尽量避免发生院内死胎。为减少死胎发生,需加强围产保健和孕期健康教育,加强产前诊断技术,执行孕产妇五色预警管理,重点管理红、橙预警的高危妊娠,提高产前诊断水平,及早发现并治疗妊娠合并症及并发症,及时转诊,加强胎儿监测,降低死胎发生率并指导再次妊娠。
