Th1、Th2、Th17细胞因子水平在耐多药结核病患者外周血中的变化及预后不良危险因素分析
2022-07-02吴婷婷
吴婷婷,陈 亮,罗 俊
(安徽省芜湖市 1第五人民医院药学部,2第三人民医院药剂与耗材管理科,3第五人民医院呼吸内科,安徽芜湖 241000)
结核病为严重威胁人类生命健康的传染病之一,尤其是耐多药结核病(Multi drug resistant tubercu⁃losis,MDR-TB),传染性和致死性更强,引起全球高度关注[1]。MDR-TB 包括原发性、获得性两种,前者为结核病初次发病就被耐多药结核杆菌感染,后者为结核病初次治疗后因治疗不规范造成的,至少同时耐利福平、异烟肼两种及以上抗结核药物[2-3]。研究发现T 淋巴细胞特异性介导的细胞免疫应答在结核病发生发展中发挥重要作用,细胞免疫分析逐渐成为研究重点[4]。辅助性T 细胞(T helper cells,Th)在人体免疫应答及调节中发挥重要作用,其中Th1可介导人体细胞免疫,Th2 可介导人体体液免疫,结核病发生与Th1/Th2 失衡密切相关。Th17 为近年来发现的不同于Th1、Th2 细胞的Th 细胞亚群,在肿瘤、感染、自身免疫性疾病等发生发展中有重要作用[5]。本研究重点分析Th1、Th2、Th17 细胞因子水平在MDRTB患者外周血中的变化,并探讨对预后的影响。
1 资料与方法
1.1 一般资料收集2018年1月—2021年1月芜湖市第五人民医院及芜湖市第三人民医院收治的178 例MDR-TB 患者的临床资料。纳入标准:(1)符合《耐药结核病预防控制手册》[6]中的诊断标准,有明确实验室诊断依据,均为初治;(2)尚未开始耐多药治疗;(3)年龄≥18 岁。排除标准:(1)患有心功能不全、呼吸衰竭及有临床意义的心律失常表现;(2)既往有心脏合并症病史;(3)患有严重精神疾病、认知意识障碍;(4)合并甲状腺功能亢进、糖尿病及其他自身免疫性疾病;(5)妊娠、哺乳期妇女。符合上述标准的178例患者纳入MDR-TB 组。其中男性105 例,女性73 例;年龄22~65岁,平均(39.32±4.12)岁;病程4周至5个月,平均(2.68±0.94)个月;耐利福平、异烟肼两种药物者118 例,耐利福平、异烟肼等两种以上药物者60例。选取同期收治的85 例非MDR-TB 患者作为NMDR-TB 组,均符合《肺结核诊断和治疗指南》[7]中的诊断标准,其中男性50 例,女性35 例;年龄21~63岁,平均(38.12±3.92)岁;病程3 个月至6 年,平均(3.96±1.21)年;初治32 例,复治53 例;多耐药21 例,单耐药29 例(异烟肼单耐药18 例,利福平单耐药11例),不耐药35 例。同时选取85 例健康志愿者作为对照组,均无结核病史,男性48 例,女性37 例;年龄23~65 岁,平均(38.95±4.08)岁。本研究经医院伦理委员会批准,研究对象均签署知情同意书。
1.2 方法
1.2.1 Th1、Th2、Th17 细胞因子检测 MDR-TB 组、NMDR-TB 组入院确诊时检测Th1、Th2、Th17 细胞因子水平,对照组于入组后第2天检测。抽取受试者清晨空腹静脉血4 mL,离心10 min,4 000 r/min,离心半径8 cm,提取血清,置于-80℃冰箱保存。采用酶联免疫吸附法检测Th1细胞因子[干扰素γ(Interferon γ,IFN-γ)、白细胞介素(Interleukin,IL)-2]、Th2 细胞因子(IL-4、IL-5)及Th17 细胞因子(IL-17)水平,试剂盒购自上海晶抗生物工程有限公司,严格按照试剂盒使用说明书操作。
1.2.2 MDR-TB 组、NMDR-TB 组标准治疗[7]NMDRTB 组中,不耐药患者采用异烟肼、利福平及乙胺丁醇治疗;异烟肼单耐药患者采用利福平、吡嗪酰胺、链霉素、乙胺丁醇及左氧氟沙星治疗;利福平单耐药患者采用异烟肼、吡嗪酰胺、乙胺丁醇、卡那霉素及左氧氟沙星治疗;多耐药患者采用利福喷丁、莫西沙星、吡嗪酰胺、乙胺丁醇、卡那霉素及丙硫异烟胺等药物治疗,对方案药品耐药者另选1~2 种抗结核药品更换。MDR-TB 组采用莫西沙星、吡嗪酰胺、乙胺丁醇、丙硫异烟胺、环丝氨酸及卷曲霉素治疗。两组疗程均为12个月。
1.2.3 MDR-TB 组预后评估 依据文献[8]标准评估治疗效果:疗程结束后连续3 个月痰菌结果呈阴性,空洞平均直径缩小≥50%或消失,X 线检查显示病灶吸收≥50%,为有效。疗程结束后连续3 个月痰菌结果呈阳性或转阴后复阳,空洞平均直径缩小<50%或增大,X 线检查显示病灶吸收<50%或恶化,为无效。其中,有效作为预后良好,无效作为预后不良。
1.2.4 临床资料收集 收集“1.2.3”项中预后良好患者、预后不良患者的临床资料,包括年龄、性别、体质指数(Body mass index,BMI)、结核病家族史、过敏史、吸烟史、饮酒史、病程、MDR-TB 类型、合并肺部感染情况、合并糖尿病情况及IFN-γ、IL-2、IL-4、IL-5、IL-17水平。
1.3 统计学分析应用SPSS20.0 软件进行统计学分析。计数资料采用例数(%)表示,组间比较采用χ2检验。计量资料以均数±标准差(±s)表示,重复计量资料比较采用单因素方差分析,两样本比较采用t检验。Logistic回归分析判断MDR-TB 预后不良影响因素;以受试者工作特征曲线(Receiver operator charac⁃teristic curve,ROC)分析Th1、Th2、Th17 细胞因子对MDR-TB 的诊断价值,计算曲线下面积(Area under curve roc,AUC)。P<0.05为差异有统计学意义。
2 结果
2.1 3 组Th1、Th2、Th17 细胞因子水平比较3 组患者的IFN-γ、IL-4、IL-17 水平差异有统计学意义(P<0.05),但IL-2、IL-5 水平差异无统计学意义(P>0.05)。与对照组比较,NMDR-TB 组、MDR-TB 组IFN-γ、IL-4、IL-17 水平降低,且MDR-TB 组低于NMDR-TB组(P<0.05)。见表1。
表1 3组Th1、Th2、Th17细胞因子水平比较(±s,pg/mL)
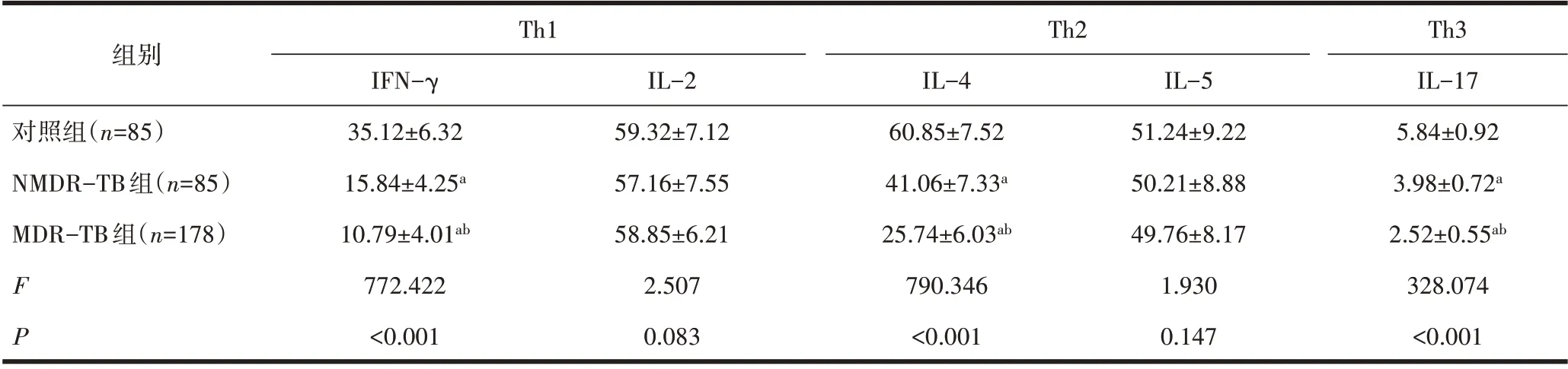
表1 3组Th1、Th2、Th17细胞因子水平比较(±s,pg/mL)
注:与对照组比较,aP<0.05;与NMDR-TB组比较,bP<0.05。
Th1 Th2组别对照组(n=85)NMDR-TB组(n=85)MDR-TB组(n=178)FP Th3 IL-17 5.84±0.92 3.98±0.72a 2.52±0.55ab 328.074<0.001 IFN-γ 35.12±6.32 15.84±4.25a 10.79±4.01ab 772.422<0.001 IL-2 59.32±7.12 57.16±7.55 58.85±6.21 2.507 0.083 IL-4 60.85±7.52 41.06±7.33a 25.74±6.03ab 790.346<0.001 IL-5 51.24±9.22 50.21±8.88 49.76±8.17 1.930 0.147
2.2 MDR-TB 组不同预后患者临床资料比较MDRTB 组患者预后不良20 例(11.24%);预后良好者与预后不良者平均年龄、病程、合并肺部感染情况及IFNγ、IL-4、IL-17 水平比较,差异均有统计学意义(P<0.05);预后良好患者与预后不良患者性别构成比、BMI、结核病家族史、过敏史、吸烟史、饮酒史、MDRTB类型、合并糖尿病情况比较,差异无统计学意义(P>0.05)。见表2。
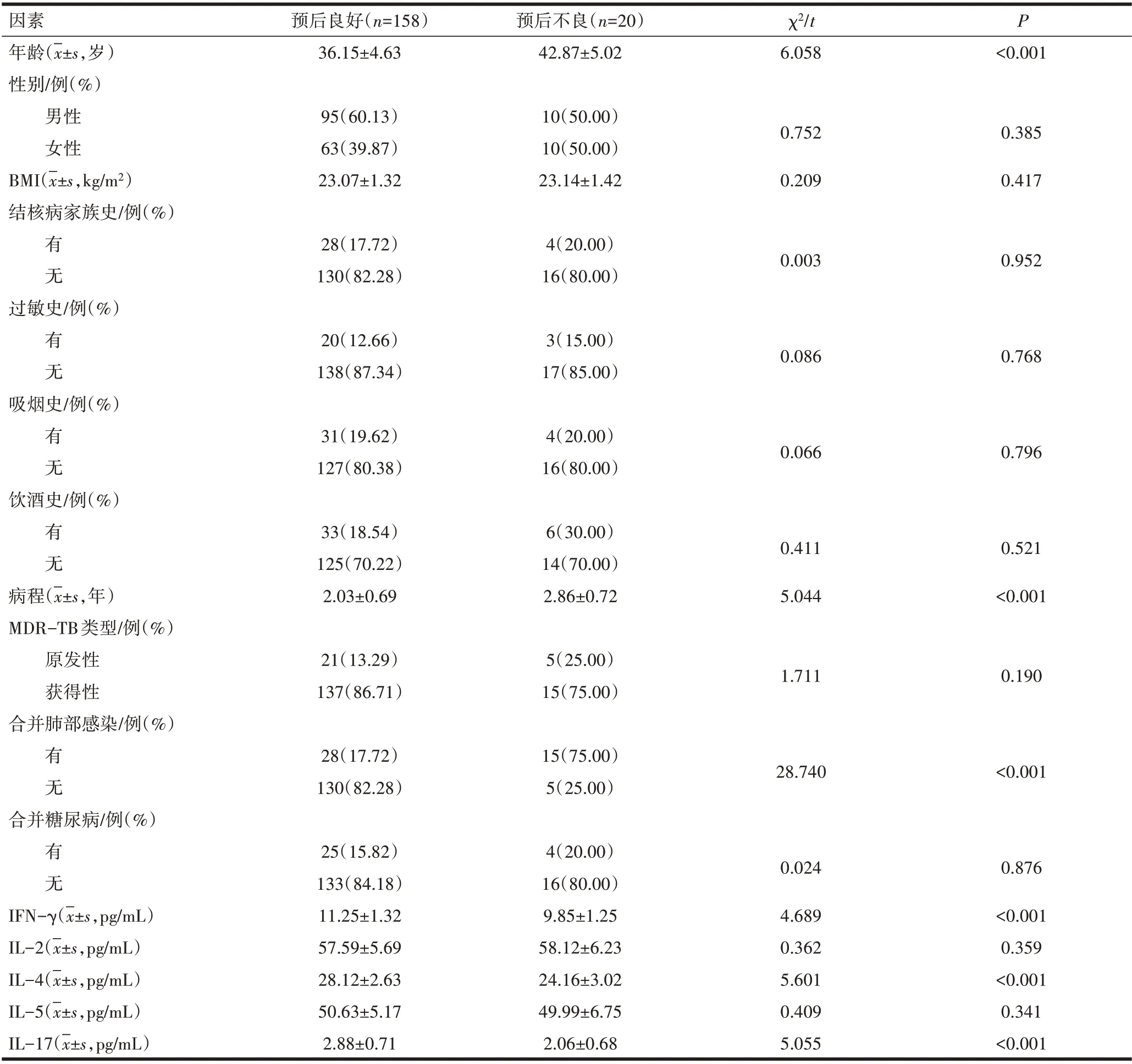
表2 预后良好与预后不良患者临床资料的比较
2.3 MDR-TB 预后不良影响因素的多因素Logistic回归分析以是否合并肺部感染(无=0,有=1)、年龄、病程、IFN-γ、IL-4、IL-17 连续变量为自变量,以预后情况(预后良好=0,预后不良=1)为因变量,进行多因素Logistic回归分析。结果显示,年龄、IFN-γ、IL-4、IL-17 为MDR-TB 预后不良的独立危险因素(P<0.05)。见表3。

表3 MDR-TB预后不良影响因素的多因素Logistic回归分析
2.4 Th1、Th2、Th17 细胞因子水平对MDR-TB 的诊断价值ROC曲线显示,IFN-γ、IL-4、IL-17 检测诊断MDR-TB 的灵敏度、特异度及AUC较高,但联合检测的诊断效能更高,其灵敏度为88.76%,特异度为87.06%,AUC为0.811。见图1、表4。

表4 Th1、Th2、Th17细胞因子水平对MDR-TB诊断价值

图1 Th1、Th2、Th17细胞因子水平对MDR-TB诊断价值的ROC曲线图
3 讨论
结核病为临床常见病、多发病,主要由结核分枝杆菌感染所致,目前全球感染耐药结核分枝杆菌者约500万例,而MDR-TB 患者约占耐药结核菌感染人数1/5[9]。耐药主要是基因突变导致药物对突变菌效力下降引发的,故耐药菌株增多为引发耐药主要原因[10]。临床加强MDR-TB 早期诊断,评估病情变化及疗效,对指导诊疗工作和改善预后具有重要意义。
细胞免疫为机体主要抗结核免疫,人体内T淋巴细胞亚群及其细胞因子水平变化与免疫功能密切相关。临床根据细胞因子产生模式及生物学功能,将Th 细胞分为Th1、Th2 及Th17 细胞,其中Th1 细胞可分泌IFN-γ、IL-2等细胞因子,抵抗胞内病原体感染;Th2 可分泌IL-4、IL-5 等细胞因子,诱导嗜酸性粒细胞至炎症部位,且可清除感染。研究认为,引发结核分枝杆菌感染产生耐多药的一个重要因素,是以Th1细胞为主的细胞免疫功能及以Th2 细胞为主的体液免疫功能下降[11]。Basile等[12]研究认为,Th1细胞反应异常可能是MDR-TB 久治不愈一个重要因素。Th17细胞及细胞因子IL-17可参与Th1/Th2细胞因子功能调节过程,在自身免疫性疾病、抗胞内菌感染等方面有重要作用。研究显示,Th17 细胞参与调控结核的免疫应答,其分泌的IL-17 在固有免疫水平和适应性免疫水平均参与了抗感染免疫[13-14]。Xu 等[15]研究显示,慢性结核分枝杆菌感染通过改变肺部微环境促进疾病恶化,病灶范围扩大,疾病程度加重,Th17 细胞水平下调,机体免疫抑制情况加重,在此过程中,IL-17转录水平受到抑制,导致初始T细胞转化,机体保护性免疫减退。莫西沙星是一种新型8-甲氧基喹诺酮类药物,通过抑制结核促旋酶A亚基发挥抗结核作用。本研究结果显示,对MDR-TB 组患者应用含莫西沙星方案治疗后预后良好率达88.76%,Liu 等[16]在小鼠肺结核试验中以莫西沙星代替异烟肼加入标准化治疗方案,发现干预后痰菌阴转时间缩短,疗程可缩短至4个月。
本研究发现,相较于NMDR-TB 组及对照组,MDR-TB 组IFN-γ、IL-4、IL-17 水平降低,ROC曲线显示IFN-γ、IL-4、IL-17联合检测对MDR-TB 的诊断价值较高。叶静等[17]的研究也发现,MDR-TB 患者存在Th1、Th2 及Th17 细胞因子表达异常。多因素Lo⁃gistic回归分析显示,除年龄这一不可控因素外,IFNγ、IL-4、IL-17 也是MDR-TB 预后不良的独立危险因素。提示MDR-TB 患者外周血Th1、Th2、Th17 细胞因子水平处于变化状态,IFN-γ、IL-4、IL-17 水平联合检测对MDR-TB 诊断价值较高,且IFN-γ、IL-4、IL-17 水平是MDR-TB 患者预后不良影响因素。因此,进行MDR-TB 患者外周血IFN-γ、IL-4、IL-17 水平检测,能为临床诊断提供参考依据,以开展及时有效的治疗,从而改善患者预后。由于本研究所纳入的病例数较少,且研究随访时间短,可能导致结果出现偏倚,故今后仍需扩大样本量行进一步深入分析。
