全面评估、充分准备、合理决策、重视氧合
——《2022年美国麻醉医师协会困难气道管理实践指南》解读
2022-06-06吴觉伦
吴觉伦,申 乐
中国医学科学院北京协和医院麻醉科,北京 100730
困难气道(difficult airway)作为麻醉管理中常见的问题,是每一位麻醉医师职业生涯中均会面对且必须解决的难题。针对困难气道的管理,尤其是麻醉期间困难气道的管理,多个国际学术组织先后发布了多部临床实践指南或专家共识,其目的在于指导麻醉医师有效应对困难气道,不断提高气管插管一次尝试的成功率,保障气道操作期间患者的安全,降低或避免因困难气道和气道操作所造成的不良事件。
1993年,美国麻醉医师协会(American Society of Anesthesiologists,ASA)首次发布了《困难气道管理实践指南》,并分别于2003年和2013年进行了两次更新和修订。2022年1月,麻醉学权威杂志Anesthesiology发布了《2022年美国麻醉医师协会困难气道管理实践指南》(下文简称“2022版指南”),进一步明确了困难气道的类型,主要包括面罩通气困难、喉镜暴露困难、声门上装置通气困难、气管插管困难或失败、有创气道建立困难或失败、通气不足等6种情况[1]。2022版指南的修订更新与以往最大的不同在于ASA联合了10个麻醉、气道管理和相关医学领域的国际学术组织,结合2013版指南发布以来发表的相关循证医学证据,重点围绕困难气道处理流程中的设备选择、全程氧合、有创气道、尝试次数等给出了推荐意见和建议。本文将以麻醉医师的视角,从困难气道的评估、准备、管理、拔管、随访等5个方面对2022版指南进行解读,以期为困难气道的规范化管理提供借鉴。
1 困难气道的评估
与2013版指南相比,2022版指南同样强烈建议在麻醉或气道管理开始前,从两个方面对患者进行困难气道的评估:(1)进行困难气道和误吸风险的评估;(2)进行气道相关检查。2022版指南推荐可在患者既往病史及医疗记录的基础上,通过更多的途径获取相关信息。在2013版指南的基础上,2022版指南增加了床旁内镜、3D打印、虚拟成像等技术综合评估患者的困难气道和误吸风险。
全面的评估是有效管理困难气道的前提,麻醉医师在为每位患者实施麻醉前均应进行详细且规范的术前困难气道评估,提前做好针对性准备。对于困难气道和误吸风险的评估,患者既往的医疗记录、人口学信息、检查结果、家庭访谈及问卷调查等均可提供困难气道相关重要信息。其中,麻醉医师应格外重视患者既往手术麻醉经历中关于困难气道的医疗记录。既往发生过明确困难气道的患者极有可能再次出现困难气道[2]。目前,在美国、加拿大等已建立困难气道登记告知体系的国家中,均要求麻醉医师详细记录困难气道管理中遇到的各种问题及其处理方法,以便为患者再次就医提供有价值的气道管理信息[3- 4]。国家麻醉专业质控中心制定的《麻醉专业质量控制指标(2020年修订试行)》也将困难气道和气管插管相关严重并发症作为重要医疗指标,在麻醉记录单的“特殊情况”和“麻醉过程描述”中均会对患者的困难气道情况进行详细记录。
此外,困难气道患者麻醉前需完善以下方面的气道检查:(1)面部及下颌特征的测量评估:主要包括张口度、头颈活动度、是否有突出的上门齿、是否有胡须、上唇咬合试验等。(2)解剖指标的测量评估:包括Mallampati分级与改良的Mallampati分级、甲颏间距、胸颏间距、切牙间距、颈围、颈围甲颏间距比、身高甲颏间距比、舌颏间距、身高舌颏间距比。麻醉医师应结合多个指标综合判断患者的困难气道及误吸风险。(3)超声:可测量舌骨到皮肤的最小距离、皮肤到会厌的距离、舌体大小等信息,推荐用于患者困难气道的术前评估。(4)床旁内镜:可获得患者的喉部视频图像,必要时可用于困难气道的评估。
2 困难气道的准备
与2013版指南相比,2022版指南特别强调了在准备阶段即应确保随时有困难气道管理专家可以到场帮助;患者的体位摆放也是困难气道准备的重要内容;设备方面新增了体外膜肺氧合器(extracorporeal membrane oxygenation,ECMO)在困难气道管理中应用的推荐意见,并对各种气道管理设备在应对困难气道时的价值进行了更系统的比较和推荐。
麻醉医师应在实施麻醉前确保手术间内已备好应对困难气道的相关设备(表1),对于手术室外麻醉,也应备好便携式困难气道设备车(箱)。困难气道相关设备包括无创和有创气道管理工具。无创气道管理工具主要包括普通喉镜、可视喉镜、可弯曲支气管镜、声门上气道/管芯类插管工具、硬质支气管镜等,有创气道管理工具主要包括逆行插管导丝、气管切开包、ECMO等。
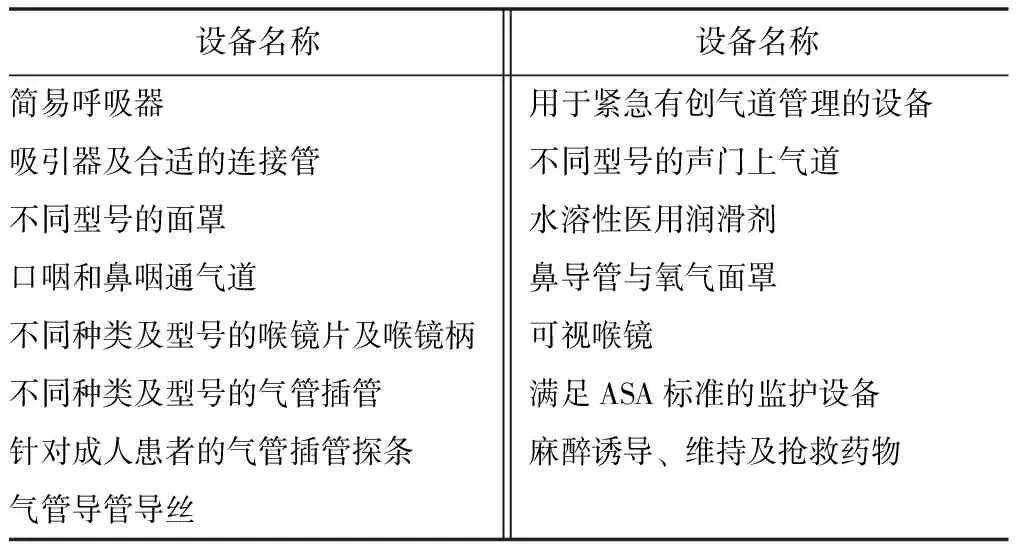
表1 气道管理设备清单[1]
可视喉镜是目前使用最为广泛且普及程度最高的困难气道插管工具。可视喉镜相较于传统的直接喉镜而言,虽不能显著缩短气管插管时间,但可获得更高质量的喉部图像,进而显著提高插管成功率,减少手法辅助的比例,因此被强烈推荐用于困难气道患者的气管插管。
对于直接喉镜而言,应对困难气道时更推荐选用杠杆式喉镜片,但国内多数医疗机构并未配备杠杆式喉镜片。尽管现有证据不足以支持可弯曲支气管镜较直接喉镜在困难气道插管方面更具优势,但对于有经验的麻醉医师,也可使用可弯曲支气管镜进行困难气道管理。
第二代声门上气道由于其良好的密闭性、误吸风险低、可引导气管插管等功能,已成为困难气道管理过程中的关键工具。此外,管芯类插管工具,尤其是可视管芯引导可显著缩短气管插管的时间。但硬质支气管镜在困难气道管理中的应用价值不大。
困难气道发生时,麻醉医师必须尽快处理,以确保患者的生命安全。因此,参与气道管理的麻醉医师必须熟练掌握多种不同工具,明确每种工具在应对不同情况时的优势和缺陷[5]。
对于困难气道的准备,麻醉医师还应注意以下方面:(1)提前告知患者或家属困难气道管理的危险性和操作过程;(2)确保至少1位助手可随时提供帮助;(3)在进行困难气道处理前使用面罩充分预给氧;(4)在处理困难气道的过程中积极争取给氧机会,包括拔管过程在内;(5)在整个气道管理过程中对患者进行严密监护。
3 困难气道的管理
与2013版指南相比,2022版指南最大的亮点是将困难气道管理策略分为预期的困难气道管理和非预期/紧急的困难气道管理两个方面,并进行了流程梳理和意见推荐。无论是预期的困难气道,还是非预期/紧急的困难气道,对于有条件的医疗机构,均推荐将ECMO作为“最后的希望”。
3.1 预期的困难气道
对于预期的困难气道,需预先根据手术需求、患者情况、患者合作/意愿、年龄,以及麻醉医师的技能和专长制订气道管理策略(图1)。

图1 成人患者困难气道处理流程[1]
清醒气管插管期间,患者的自主呼吸和气道张力均能够保持[6- 10]。因此,清醒气管插管具有很高的安全系数,也是公认的处理预期的困难气道的金标准。当患者存在以下一种或多种情况时,麻醉医师应优先考虑进行清醒气管插管:(1)通气困难(面罩/声门上气道);(2)误吸风险高;(3)患者无法耐受短暂的呼吸暂停;(4)紧急建立有创气道难度大等。
对于儿童(图2)或不合作的患者,其困难气道管理方法的选择可能受到限制,特别是清醒气管插管的可操作性。因此,此类患者的困难气道管理需考虑选择其他方法(如全身麻醉诱导后尝试插管)。

图2 儿童患者困难气道处理流程[1]
在处理困难气道之前,麻醉医师应首先明确是否会使用有创气道管理设备。如选择建立无创气道,应注意预先确定无创设备的尝试顺序,单独使用某种设备遇到困难时,可采用多种工具联合,如直接喉镜或可视喉镜联合可弯曲支气管镜等。反复尝试可增加气道创伤的风险,麻醉医师应限制插管或声门上气道放置的操作次数,这与既往其他版本指南的要求保持一致。麻醉医师还应在困难气道插管处理过程中,积极寻求给氧机会,尝试间歇期尽可能为患者实施通气。
如选择建立有创气道,同样应预先确定首选方案,如环甲膜切开术、针式环甲膜切开术、气管造口术、经皮气管切开术、经导丝逆行引导插管术等。有创气道的建立应由受过有创气道技术培训的人员操作。如首选的有创气道建立方法失败或不可行时,应立即尝试通过其他方法建立有创气道。必要时可使用ECMO,这是ECMO首次出现在ASA困难气道管理指南中。对于一些严重困难的气道,如气道畸形、插管后气管狭窄、异物或肿物压迫所致的困难气道等,ECMO可能为有效的治疗措施[11- 13]。
3.2 非预期/紧急的困难气道
包括2022版指南在内的多个困难气道管理指南对于非预期/紧急的困难气道管理具有高度的共识和一致性,始终坚持以患者的生命安全为底线,严格遵循以下6项原则:(1)第一时间寻求帮助。(2)全力以赴优化氧合。患者会死于通气或氧合失败而不会死于气管插管失败,在处理非预期/紧急的困难气道过程中,麻醉医师应积极寻求通气和给氧机会。在确认遇到非预期/紧急的困难气道时,应在保证患者氧合的基础上,思考进一步的气道处理方案。尽快通过无创或有创手段建立人工气道,或唤醒患者恢复自主呼吸,保证氧合是最为重要的。(3)参照流程积极处理。2022版指南建议紧急情况下,麻醉医师可参照困难气道手册或流程等资料进行思路梳理,避免出现混乱或错误。(4)无创气道管理。首选麻醉医师个人最擅长的工具,积极联合不同工具,严格控制尝试的时间和次数。(5)有创气道管理。一旦明确指征,则应由经验丰富的人员尽快实施有创气道管理,越快越好。(6)必要时积极启动ECMO。
4 困难气道的拔管
与2013版指南相比,2022版指南提出困难气道拔管前需评估患者的主观意愿,还需充分权衡择期气管造口术的风险与获益。
拔管是全身麻醉苏醒的关键步骤。在拔管的过程中,患者的呼吸和气道将从控制状态转为非控制状态,尤其对于存在困难气道的患者而言,拔管和恢复期间呼吸相关并发症十分常见。此外,对于年龄>65岁、ASA分级≥3、头颈部手术、胸外科手术以及术中大量输液等非计划二次插管的高风险患者,拔管过程应更加慎重[14]。
作为气管插管策略的延伸,两版指南均推荐拔管前预先制订拔管策略。拔管策略包括:评估患者拔管的准备情况,选择合适的时间与患者体位,选择清醒拔管/恢复意识前拔管,判断是否短期使用气管交换导管/声门上气道以备再次插管,以及评估是否需气管切开(2022版指南新增内容)等。拔管策略的选择在一定程度上取决于手术的要求、所处的环境、患者的情况以及临床医师的技能和经验等因素。同时,拔管前需评估患者的情况,尤其注意评估拔管后可能对通气产生不利影响的临床因素,如肥胖、阻塞型睡眠呼吸暂停综合征、关节活动障碍等。指南推荐熟悉患者气道的人员在场协助拔管,并在整个拔管过程中为患者积极寻求给氧机会。
5 困难气道的随访
与2013版指南相比,2022版指南明确指出随访过程中需关注患者拔管后的必要治疗,特别是必要时的激素和/或肾上腺素治疗;此外,强调了完整记录和告知已发生的困难气道相关情况的重要性。
早在2015年,英国困难气道协会制定的《非预期的成人困难气道管理指南》中已经强调,完整记录和详细告知已发生的困难气道相关信息可显著降低气道相关严重不良事件的发生率[3]。
术后进行困难气道的随访并将其处理情况告知患者,在多数国家和地区尚未得到有效落实。2021年我国一项针对困难气道告知现状的问卷调查显示,大部分受访麻醉医师认同困难气道随访和告知工作的重要性,但在实际工作中进行口头且书面告知患者困难气道相关信息的比例并不高[15]。因此,麻醉医师仍需进一步加强困难气道的记录、随访和告知工作。
6 小结
从1993年、2003年、2013年直至2022年,科学技术的发展和更新,使得困难气道管理方面涌现出大量的新技术和新证据,ASA发布的四版《困难气道管理实践指南》在为麻醉医师提供理论与实践支持的同时,也对临床实践提出了更高要求。任何学术组织发布的任何版本困难气道管理实践指南,其核心旨在为临床医师成功应对困难气道提供建议。
2022版指南从困难气道的评估、准备、管理等多方面内容进行了里程碑式的更新与意见推荐,为进一步规范困难气道管理流程提供了新的理论依据。但是,针对麻醉医师临床工作中的一些关注点,指南仍未给出具体的答案或推荐意见:如困难气道是否应首选可视喉镜?应对不同类型的困难气道时,如何选择最合适的设备或工具?对于困难气道管理经验丰富的专家而言,是否有必要限制尝试次数?人工智能或机器人是否有助于困难气道的管理?
此外,2022版指南不仅未弥合麻醉医师年资或经验差异在困难气道管理判断正确率和尝试成功率中所发挥的重要作用,相反直接指出困难气道管理专家在关键时刻的作用,相信这也是从患者安全角度出发的总体考量。因此,麻醉医师应在不断更新指南知识的基础上,熟练掌握更多气道管理新技术,在气道管理前充分评估,细心准备;遇到紧急情况时冷静思考,保持思路清晰;结合实际情况进行分析,作出判断和决策,才能为患者带来更安全、更舒适的麻醉医疗服务。
作者贡献:吴觉伦负责查阅文献,撰写初稿;申乐负责修订论文。
利益冲突:所有作者均声明不存在利益冲突
