实时三维斑点追踪成像评价甲状腺功能亢进患儿左心室整体收缩功能
2022-05-18杜程程高磊通信作者
杜程程,高磊(通信作者)
1 承德医学院 (河北承德 067000);2 保定市第一中心医院 (河北保定 071000)
甲状腺功能亢进是由甲状腺自身分泌过多的甲状腺激素而引发的甲状腺毒症[1]。儿童甲状腺功能亢进症的发病往往较为隐匿,若未能及时发现,则可能进展为甲状腺功能亢进性心脏病,但对于儿童而言,在尚未出现明显的心脏相关症状时可能已出现了一定程度的心肌功能损伤[2]。因此,早诊断、早治疗对于改善甲状腺功能亢进患儿的预后具有十分重要的作用。实时三维斑点追踪成像(real-time three-dimensional speckle tracking,RT3D-STI)在心肌受损早期即可动态评价左心室的整体收缩功能。有研究表明,RT3D-STI 对儿童人群进行左心室整体三维应变分析具有可行性及可重复性[3]。本研究探讨RT3D-STI 评价甲状腺功能亢进患儿左心室心肌应变值,及其与促甲状腺激素(thyroid stimulating hormone,TSH)的相关性,旨在评价患儿左心室心肌功能的变化情况,以期帮助临床医师研究制订个性化的治疗方案,并提供相关影像学依据,现报道如下。
1 资料与方法
1.1 一般资料
选择2017年1月至2019年5月于保定市第一中心医院就诊,并经甲状腺功能检查、超声检查及临床症状诊断符合2016版美国甲状腺协会《甲状腺功能亢进症和其他原因所致甲状腺毒症诊治指南》[4]中甲状腺功能亢进症相关标准但未经治疗的患儿(排除合并其他器官疾病、先天性心脏病及无法配合检查的患儿)32例,设为甲状腺功能亢进组;选择同期疑诊甲状腺功能亢进症但后经检查证实(心电图、超声心动图及甲状腺功能检查结果均正常)排除此病的儿童32例,设为对照组。甲状腺功能亢进组男5例,女27例;年龄5~14岁,平均(10.97±1.89)岁。对照组男6例,女26例;年龄6~14岁,平均(10.81±1.61)岁。根据相关法律定义,儿童的年龄为0~18岁[5-6]。本研究经医院医学伦理委员会审核批准,家长均已签署知情同意书。
1.2 方法
采用GE Vivid E9型超声诊断仪,配备4 V 探头(1.5~4.0 MHz);协助每位受检儿童取左侧卧位,嘱其安静呼吸,连接心电图仪,调节仪器使心内膜边界可清晰显示;采用二维超声测量常规超声结果,然后切换至4D 模式,存储动态3D 图像;打开4D Auto LVQ 程序,得到左心室各应变参数的牛眼图和应变曲线,并记录各应变值,应变值用绝对值表示,加、减号表示应变方向;若图像的3个以上节段失去追踪,则会被排除。所有图像均由同一名经验丰富的医师存储。
1.3 重复性检验
随机选取10例甲状腺功能亢进患儿的图像,由同一测量者对各项指标进行测量,并于1周后对上述各项指标进行重复测量,组内相关系数ICC>0.80为一致性良好[7]。
1.4 观察指标
(1)比较两组体质量指数(body mass index,BMI)、心率、舒张压、收缩压及甲状腺功能指标:甲状腺功能指标包括TSH、总三碘甲状腺原氨酸(total triiodothyronine,TT3)、总甲状腺素(total thyroxine,TT4)、游离三碘甲状腺原氨酸(free triiodothyronine,FT3)、游离甲状腺素(free thyroxine,FT4)、甲状腺过氧化物酶抗体(thyroid peroxidase antibodies,TPOAb)、促甲状腺激素受体抗体(TSH-receptor antibodies,TRAb)及甲状腺球蛋白抗体(thyroglobulin antibody,TgAb)。(2)比较两组常规超声测量参数,包括左心室舒张末期容积(left ventricular end-diastolic volume,LVEDV)、左心室收缩末期容积(left ventricular end-systolic volume,LVESV)、左心室舒张末期内径(left ventricular end-diastolic diameter,LVEDd)、左心室收缩末期内径(left ventricular end-systolic diameter,LVEDs)、左心室射血分数(left ventricular ejection fraction,LVEF)、室间隔舒张末期厚度(interventricular septum diastolic thickness,IVSD)、左心室后壁舒张末期厚度(left ventricular posterior wall diastolic thickness,LVPWD)、左心房前后径(left atrial anteroposterior diameter,LA)、左心室质量(left ventricular mass,LVM)、左心室质量指数(left ventricular mass index,LVMI)、左心室短轴缩短率(left ventricular short axis shorting rate,LVFS)、每搏输出量(stroke volume,SV)、二尖瓣E波峰值速度及二尖瓣A波峰值速度。(3)比较两组RT3DSTI应变值,包括左心室整体圆周应变(global circumferential strain,GCS)、左心室整体径向应变(global radial strain,GRS)、左心室整体长轴应变(global long axial strain,GLS)及左心室整体面积应变(global area strain,GAS)。(4)分析甲状腺功能亢进组RT3D-STI应变参数与TSH的相关性。
1.5 统计学处理
2 结果
2.1 两组BMI、心率、舒张压、收缩压及甲状腺功能指标比较
两组BMI、舒张压及收缩压比较,差异均无统计学意义(P>0.05);甲状腺功能亢进组心率快于对照组,TT3、TT4、FT3、FT4、TPOAb、TRAb及TgAb水平均高于对照组,差异均有统计学意义(P<0.05);甲状腺功能亢进组TSH水平低于对照组,差异有统计学意义(P<0.05);见表1。
表1 两组BMI、心率、舒张压、收缩压及甲状腺功能指标比较(±s)
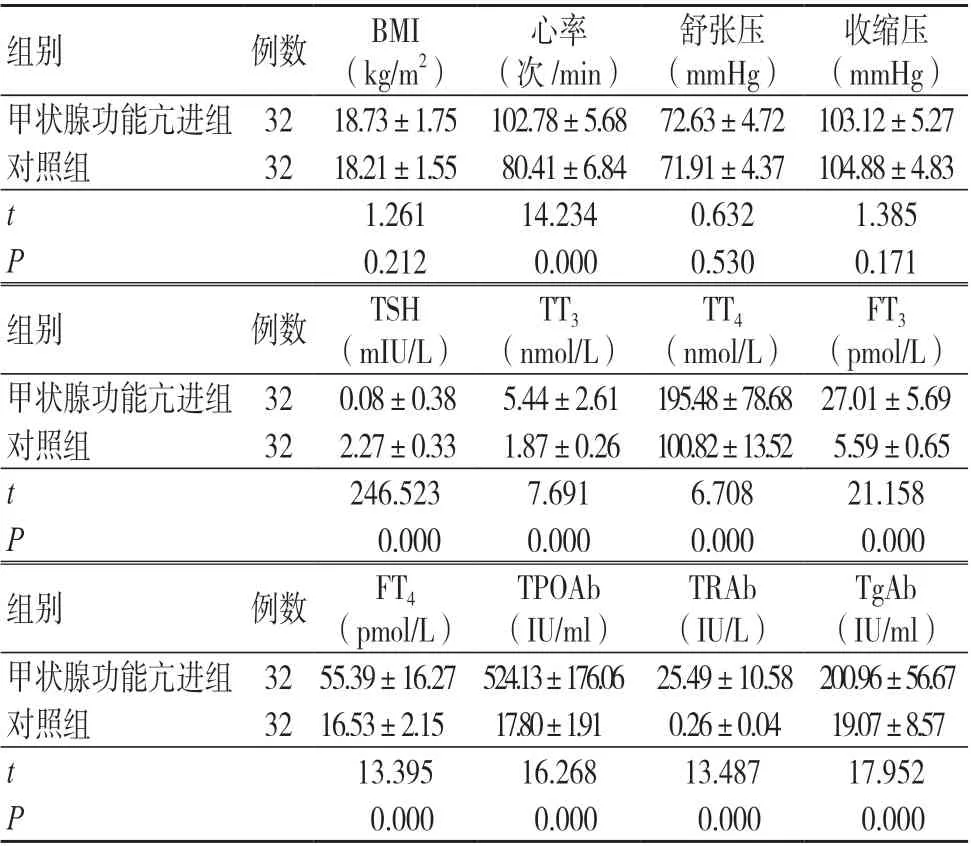
表1 两组BMI、心率、舒张压、收缩压及甲状腺功能指标比较(±s)
注:BMI 为体质量指数,TSH 为促甲状腺激素,TT3 为总三碘甲状腺原氨酸,TT4 为总甲状腺素,FT3 为游离三碘甲状腺原氨酸,FT4 为游离甲状腺素,TPOAb 为甲状腺过氧化物酶抗体,TRAb 为促甲状腺激素受体抗体,TgAb 为甲状腺球蛋白抗体;1 mmHg=0.133 kPa
组别 例数 BMI(kg/m2)收缩压(mmHg)甲状腺功能亢进组 32 18.73±1.75 102.78±5.68 72.63±4.72 103.12±5.27对照组 32 18.21±1.55 80.41±6.84 71.91±4.37 104.88±4.83 t 1.261 14.234 0.632 1.385 P 0.212 0.000 0.530 0.171组别 例数 TSH(mIU/L)心率(次/min)舒张压(mmHg)FT3(pmol/L)甲状腺功能亢进组 32 0.08±0.38 5.44±2.61 195.48±78.68 27.01±5.69对照组 32 2.27±0.33 1.87±0.26 100.82±13.52 5.59±0.65 t 246.523 7.691 6.708 21.158 P 0.000 0.000 0.000 0.000组别 例数 FT4(pmol/L)TT3(nmol/L)TT4(nmol/L)TgAb(IU/ml)甲状腺功能亢进组 32 55.39±16.27 524.13±176.06 25.49±10.58 200.96±56.67对照组 32 16.53±2.15 17.80±1.91 0.26±0.04 19.07±8.57 t 13.395 16.268 13.487 17.952 P 0.000 0.000 0.000 0.000 TPOAb(IU/ml)TRAb(IU/L)
2.2 两组常规超声测量参数比较
两组LVEDV、LVESV、LVEDd、LVEDs、LVEF、IVSD、LVPWD、LA、LVFS、SV、二尖瓣E波峰值速度及二尖瓣A波峰值速度比较,差异均无统计学意义(P>0.05);甲状腺功能亢进组LVM及LVMI均大于对照组,差异有统计学意义(P<0.05);见表2。
表2 两组常规超声测量参数比较(±s)
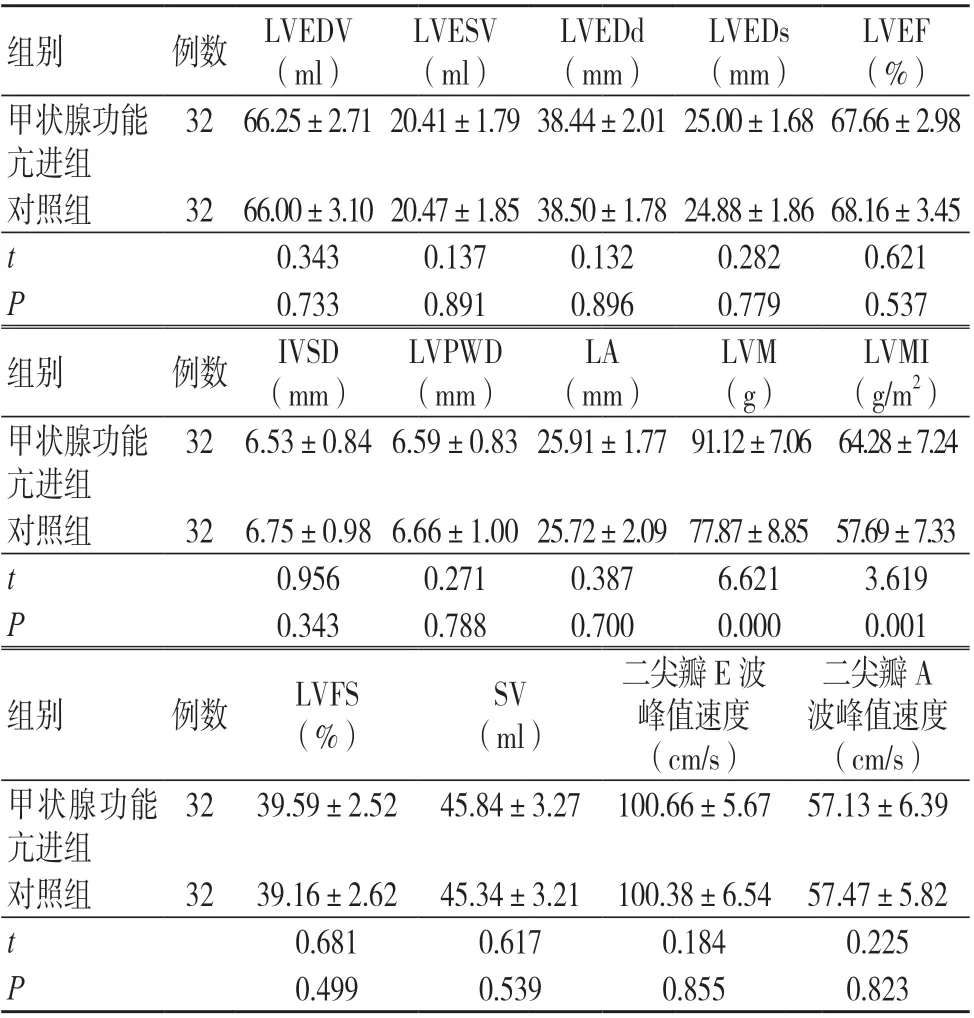
表2 两组常规超声测量参数比较(±s)
注:LVEDV 为左心室舒张末期容积,LVESV 为左心室收缩末期容积,LVEDd 为左心室舒张末期内径,LVEDs 为左心室收缩末期内径,LVEF 为左心室射血分数,IVSD 为室间隔舒张末期厚度,LVPWD 为左心室后壁舒张末期厚度,LA 为左心房前后径,LVM 为左心室质量,LVMI 为左心室质量指数,LVFS为左心室短轴缩短率,SV 为每搏输出量
组别 例数 LVEDV(ml)LVEDd(mm)LVESV(ml)LVEDs(mm)LVEF(%)甲状腺功能亢进组32 66.25±2.71 20.41±1.79 38.44±2.01 25.00±1.68 67.66±2.98对照组 32 66.00±3.10 20.47±1.85 38.50±1.78 24.88±1.86 68.16±3.45 t 0.343 0.137 0.132 0.282 0.621 P 0.733 0.891 0.896 0.779 0.537组别 例数 IVSD(mm)LVMI(g/m2)甲状腺功能亢进组LVPWD(mm)LA(mm)LVM(g)32 6.53±0.84 6.59±0.83 25.91±1.77 91.12±7.06 64.28±7.24对照组 32 6.75±0.98 6.66±1.00 25.72±2.09 77.87±8.85 57.69±7.33 t 0.956 0.271 0.387 6.621 3.619 P 0.343 0.788 0.700 0.000 0.001二尖瓣A波峰值速度(cm/s)甲状腺功能亢进组组别 例数 LVFS(%)SV(ml)二尖瓣E 波峰值速度(cm/s)32 39.59±2.52 45.84±3.27 100.66±5.67 57.13±6.39对照组 32 39.16±2.62 45.34±3.21 100.38±6.54 57.47±5.82 t 0.681 0.617 0.184 0.225 P 0.499 0.539 0.855 0.823
2.3 两组RT3D-STI 应变值比较
甲状腺功能亢进组左心室GCS、GRS、GLS 及GAS(图1~4)均低于对照组,差异有统计学意义(P<0.05),见表3。
图1 甲状腺功能亢进组GCS 8%
表3 两组RT3D-STI 应变值比较(±s)
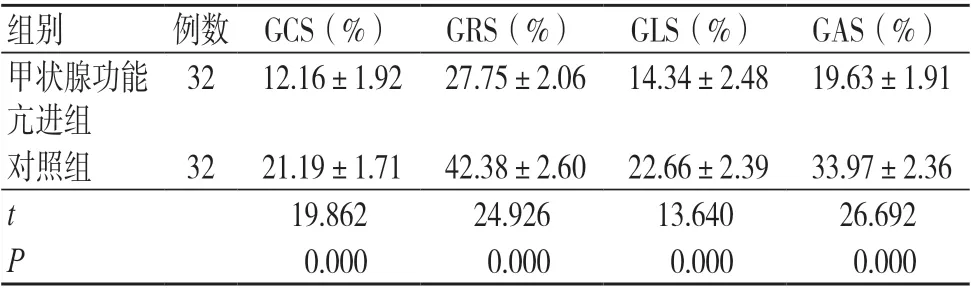
表3 两组RT3D-STI 应变值比较(±s)
注:GCS 为左心室整体圆周应变,GRS 为左心室整体径向应变,GLS 为左心室整体长轴应变,GAS 为左心室整体面积应变
组别 例数 GCS(%) GRS(%) GLS(%) GAS(%)甲状腺功能亢进组32 12.16±1.92 27.75±2.06 14.34±2.48 19.63±1.91对照组 32 21.19±1.71 42.38±2.60 22.66±2.39 33.97±2.36 t 19.862 24.926 13.640 26.692 P 0.000 0.000 0.000 0.000
2.4 甲状腺功能亢进组RT3D-STI 应变参数与TSH的相关性分析
甲状腺功能亢进患者左心室GLS、GAS 与TSH成正相关(P<0.05),相关系数r为0.584、0.541,其中GLS 相关性最好;GCS、GRS 与TSH 的相关性较差(P>0.05),相关系数r为0.197、0.028。
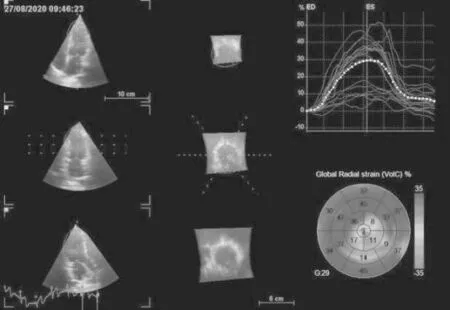
图2 甲状腺功能亢进组GRS 为29%
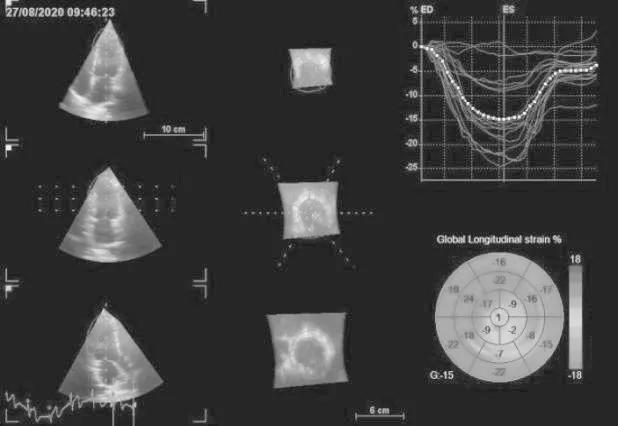
图3 甲状腺功能亢进组GLS 为15%
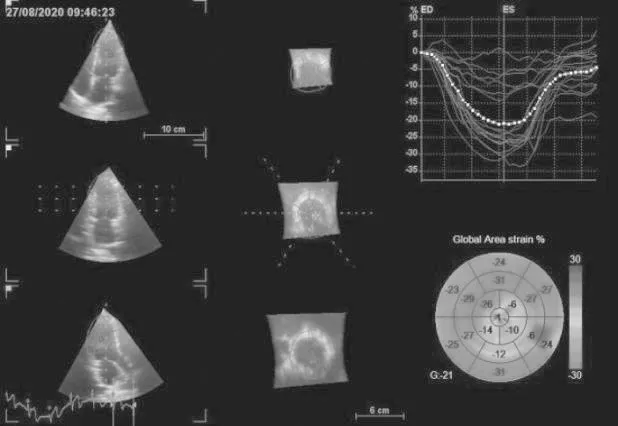
图4 甲状腺功能亢进组GAS 为21%
3 讨论
Graves 病是引起儿童甲状腺功能亢进的主要病因,占所有儿童甲状腺疾病病因的10%~15%[8]。研究报道,Graves 病可能发生在儿童时期的任何年龄段,随着年龄的增长,发病率在青春期(10~14岁)达到高峰,男女比例约为1∶5[9],本研究所选研究对象的平均年龄为10.97岁,男女比例为1∶5.4,与上述文献报道结果类似。大多数Graves 病的患儿会表现出典型的甲状腺功能亢进症状,最初的体征包括持续性心动过速、甲状腺肿、腹泻或食欲增加,伴或不伴体质量减轻[10]。心脏为甲状腺激素的重要靶器官之一,甲状腺激素在维持心血管稳态中发挥着重要作用。甲状腺激素能够直接作用于心肌收缩蛋白,并增强心脏β 受体对儿茶酚胺的敏感性,从而增强心肌的正性肌力作用;甲状腺功能亢进患者外周血管扩张,阻力减小,心排血量代偿性增加;长期暴露于高甲状腺激素水平亦可增加心脏蛋白的合成,导致出现心脏肥大和心肌功能障碍[1]。有研究表明,甲状腺功能亢进不但影响心血管血流动力学,导致高输出型心力衰竭,在后期还可引发扩张型心肌病[11]。早诊断、早治疗是改善甲状腺功能亢进患儿预后的关键,当得到明确诊断和及时治疗后,因疾病造成的心脏损伤是能够逆转的[12]。RT3D-STI 是一种评估心肌变形程度的新技术,通过追踪心肌运动,从各个方向检测心肌整体和局部应变,评估心脏重构和功能障碍的细微变化[13],目前已被广泛应用于成人冠心病、糖尿病、甲状腺疾病等所致心肌病变的诊断中[14-16]。
本研究结果显示,两组LVEDV、LVESV、LVEDd、LVEDs、LVEF、IVSD、LVPWD、LA、LVFS、SV、二尖瓣E波峰值速度及二尖瓣A波峰值速度比较,差异均无统计学意义(P>0.05);甲状腺功能亢进组LVM及LVMI均大于对照组,差异有统计学意义(P<0.05);提示在心腔大小及LVEF尚正常时,左心室心肌已发生代偿性肥厚,与相关国内外研究的结果相符[17-18]。本研究结果还显示,甲状腺功能亢进组左心室GCS、GRS、GLS及GAS均低于对照组,差异有统计学意义(P<0.05),提示在LVEF尚正常时,RT3D-STI技术即可检测到左心室心肌早期损伤,原因可能为受损心肌节段较少,而未受损心肌代偿性运动增强,尚能维持LVEF在正常范围内,与以往研究结果相符[19]。在临床实际工作中,LVEF是评价左心室收缩功能最常用的参数,但其在评价早期左心室收缩功能障碍方面的灵敏度较低。多项研究表明,在冠心病、高血压等疾病患者LVEF尚正常时,左心室心肌的应变已发生了改变,提示心肌功能已经受损[20-22]。本研究结果另显示,甲状腺功能亢进患者的左心室GLS、GAS与TSH成正相关(P<0.05),以GLS相关性最好。TSH是由腺垂体分泌的一种激素,可以调节甲状腺细胞的增殖及甲状腺激素的合成和分泌,并受甲状腺激素的反馈性抑制,因此,甲状腺功能亢进患儿体内过量的甲状腺激素会抑制TSH的分泌,使其水平降低,同时,TSH水平的降低往往提示甲状腺功能存在异常,因为其对下丘脑—腺垂体—甲状腺轴功能的变化非常敏感[23]。因此,在甲状腺功能亢进患儿发病早期TSH水平降低但尚未出现明显的心肌收缩功能障碍症状时,GLS、GAS的降低往往提示左心室心肌可能已经存在一定程度的受损。本研究结果还显示,GCS、GRS与TSH的相关性较差(P>0.05),原因可能为,GRS是短轴方向上心肌向心运动获得的应变,GCS是短轴方向上心肌环形运动获得的应变[24],其均由环形心肌收缩引起,而在心内膜下心肌缺血时,位于左心室壁中层的环形心肌纤维受影响较晚[25]。
本研究尚存在一定的局限性:样本量较小,结论能否应用于临床需扩大样本量进一步研究;缺少对各节段心肌应变参数的分析,只分析了左心室整体峰值收缩期应变参数;部分甲状腺功能亢进患儿心率较快,图像质量较差,心肌追踪的准确性受到了一定的影响;RT 3D-STI 技术要求心内、外膜的边界清晰显示,需要手动调节时可能会产生误差。
综上所述,RT3D-STI 可用于早期评估甲状腺功能亢进患儿左心室整体收缩功能的异常改变,GCS、GRS、GLS 及GAS 的降低提示左心室心肌收缩功能明显受损。
