液体过负荷对感染性休克患者预后的影响
2022-05-16田焕焕田霞霞徐海晓宁方玉
田焕焕 田霞霞 徐 强 徐海晓 王 涛 宁方玉
1 滨州医学院附属医院重症医学科 山东 滨州 256603;2 滨州医学院附属医院消化内科 山东 滨州 256603
脓毒症及感染性休克的发病率逐年增加,虽然脓毒症集束化治疗的更新使得重症监护病房(intensive care uNIT,ICU)医生对脓毒症/脓毒症休克的警惕性大大提高,但脓毒症及脓毒症休克的病死率仍居高不下[1]。积极的液体复苏是脓毒症休克治疗必不可少的手段之一,但越来越多的研究提示过多的液体输注将损伤血管内皮[2]加重脏器负担,使得住院时间延长、病死率增高。为探讨过多液体输注对感染性休克患者预后的影响,本文回顾性分析了2019年1月至2020年12月入住我院重症医学科诊断为感染性休克患者的临床资料,探讨液体过负荷对感染性休克患者预后的影响。
1 资料与方法
1.1 资料来源 收集2019年1月至2020年12月入住滨州医学院附属医院重症医学科感染性休克患者。纳入标准:符合SEPSIS 3.0感染性休克诊断标准[3]。排除标准: ①年龄小于12岁或大于80岁;②孕妇或哺乳期妇女;③ICU住院时间小于72小时;④入ICU前已给予积极液体复苏;⑤恶性肿瘤终末期、不可复苏的临终状态;⑥智力或精神严重障碍。
1.2 研究方法
1.2.1 资料收集与参数计算
1.2.1.1 收集资料 患者年龄、性别、体质量、感染来源、每天液体总入量和总出量(液体入量分为复苏液体以及非复苏液体)、血气指标、血常规、血生化、患者死亡时间、是否应用升压药物、机械通气情况等。
1.2.1.2 计算24小时液体入量 24小时的液体入量包括静脉输液量和口服或经胃管注入的液体量。
1.2.1.3 计算24小时液体出量 包括尿量、引流液量、CRRT的净超滤量(CRRT治疗者)、粪便量及不显性失水(500 mL/24h)。
1.2.1.4 计算液体过负荷百分比(fluid overload %,FO%) FO%=(72 h总入量-72 h总出量,L)/体质量(kg)×100%。
1.2.1.5 复苏液体 晶体液[输注速度>5 mL/(kg·h-1) ]、血制品、胶体、10%~20%的葡萄糖溶液,非复苏液体包括药物溶剂、肠内肠外营养、葡萄糖溶液、口入水、晶体液[输注速度<5 mL/(kg·h-1)][4]。
1.2.1.6 计算急性生理和慢性健康评分(acute physiology and chronic health evaluation II,APACHE Ⅱ)、继发器官衰竭评分 (sequential organ failure assessment,SOFA) 上述评分均以入选后最初24小时内的最差值计算。
1.2.2 患者分组 根据患者入ICU 72 h的FO%大小,以5%为分界线将患者分为FO%<5%组与≥5%组。
1.2.3 观察指标 观察指标为28天病死率、患者机械通气率(机械通气人数/患者总人数)、液体入量(包括复苏液体及非复苏液体)、筛选感染性休克死亡危险因素。

2 结果
2.1 研究对象一般情况 2019年1月至2020年12月共有150例感染性休克患者入住滨州医学院附属医院重症医学科,排除入院后72小时内死亡或放弃治疗的35例、年龄大于80岁29例、恶性肿瘤终末期12例,共74例患者进入本研究,其中FO%<5%组52例,FO%≥5%组22例。两组间年龄、男/女比例、体质量、入院时APACHE II评分、SOFA评分、机械通气率、0小时乳酸、72小时乳酸、感染来源等差异无统计学意义(P>0.05),但28天病死率两组之间有差异有统计学意义(P<0.05)。见表1。

表1 两组患者基础水平及临床预后比较
2.2 两组不同时间点液体入量比较 将两组患者入ICU 72小时内每天的液体总入量、复苏液体入量及非复苏液体入量进行比较,第1天FO%≥5%组液体总入量、非复苏液体量大于FO%<5%组(P分别为0.007及0.024),第2及第3天两组间液体总入量、复苏液体入量及非复苏液体入量无明显差异(均P>0.05),见表2。
2.3 感染性休克患者死亡危险因素分析 本研究的74例患者中共死亡21例,病死率为28.4%。将年龄、APACHE-II评分、SOFA评分、是否应用升压药物、应用机械通气、白蛋白、肌酐、血小板、FO%、乳酸、第1天复苏液体、第1天非复苏液体、第2天复苏液体、第2天非复苏液体、第3天复苏液体及第3天非复苏液体等因素纳入二元logistic回归分析,其中,应用机械通气、血小板<100×109/L、FO%≥5%为感染性休克患者死亡的危险因素(OR值分别为31.977、8.303和8.549),第3天复苏液体为感染性休克患者死亡的保护性因素(OR=0.997)(表3)。
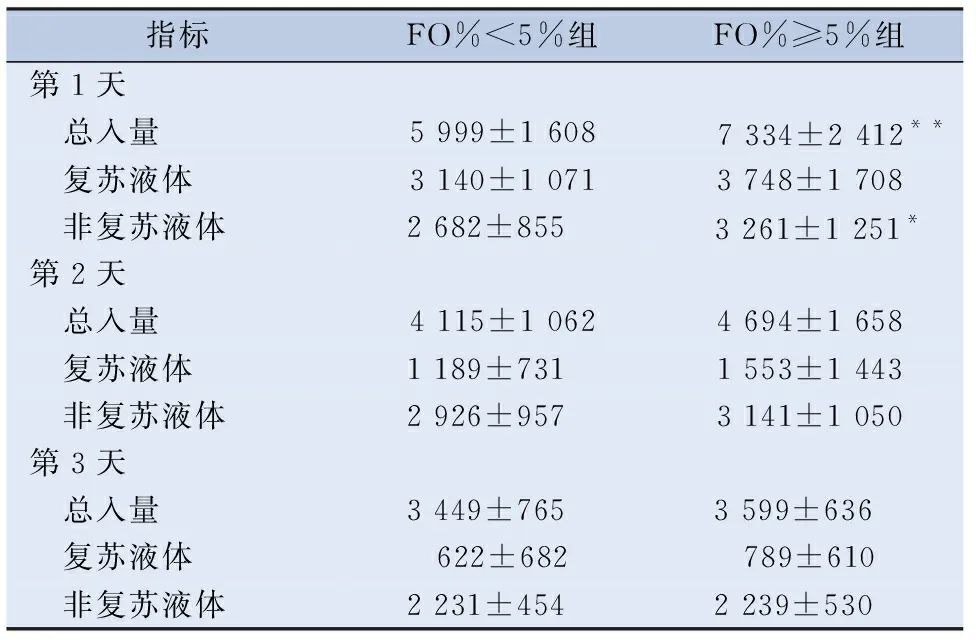
表2 两组不同时间点液体入量比较

表3 感染性休克患者死亡危险因素的二元logistic回归分析
3 讨论
感染性休克由于血管扩张、血管渗漏和第三间隙丢失[5-6]从而导致有效血容量不足,因此,液体治疗被认为是感染性休克初始治疗的重要及有效的干预措施,但是临床发现液体输注过多将延长患者住院时间、增高病死率。Diana J等[7]回顾性研究表明液体负荷过重明显增高患者病死率。BOYD JH等[8]研究表明液体复苏是一把双刃剑,在积极纠正休克的同时可导致肺水肿的形成,加重氧供矛盾,使病情恶化。陈齐红等[9]研究表明,感染性休克早期达到24 h 早期目标指导治疗(early goal-directed therapy,EGDT)且24 h后实行保守性液体管理策略可降低患者的病死率。Hao Wang[10]等表明对初始复苏后血管外肺水明显增多提示液体负荷过重并且明显增加患者病死率。王爱田等[11]收集采用有效的液体治疗策略治疗严重脓毒症和感染性休克患者的随机对照临床试验相关文献进行分析,得出早期应用血流动力学最优化的液体治疗策略能降低感染性休克患者的病死率及MODS的发生率。本研究以72 h总出入量与体质量比值进行分组,发现与FO%<5%组比较,FO%≥5%组的28天病死率明显增加,与上述研究结果相似。另外,我们对感染性休克患者进行死亡危险因素分析,结果表明FO%≥5%是感染性休克患者死亡的独立危险因素,综上,我们进一步验证了液体过负荷将加重患者预后。
危重病人液体输注具有许多指征。多项观察性研究表明[12-13],ICU病人接受的液体主要用于营养支持或作为静脉药物溶剂(如抗生素、改善循环等)等(将其命名为非复苏液体),而非维持血管内容量。在血流动力学稳定的患者中这可能是一个普遍现象,但几项研究[14-15]表明即使在脓毒性休克患者中,非复苏液体也占液体输注的主要部分。由此说明,非复苏液体输注过多可能为感染性休克患者液体过负荷的主要原因。为此,本研究将两组患者入ICU 3天中每天的入量分为复苏液体及非复苏液体进行比较,发现只有入ICU第1天FO%≥5%组的总入量多于FO%<5%组(P<0.05),这提示在感染性休克早期非复苏液体输注过多可能是液体过负荷的主要促进因素。
综上所述,液体过负荷与感染性休克患者预后有关,非复苏液体可能成为感染性休克早期液体过负荷的主要促进因素,通过减少非复苏液体减轻液体过负荷可能减轻脏器功能损伤及改善预后。
