老年全髋关节置换术后慢性疼痛的影响因素分析
2022-05-14沈伟明
沈伟明 高 兵 陈 杰
福建省漳州市人民医院骨科,福建漳州 363000
老年人由于机体功能衰退,易出现骨密度下降,尤其在老年女性群体中。骨密度下降可导致机体发生骨折风险升高,其中股骨颈骨折是老年群体中最常见的骨折类型,其主要治疗方式为全髋关节置换,对骨折部位进行替换后患者生活质量及关节功能明显提高。目前多项研究显示[1-3],骨科手术后疼痛是最常见症状,对患者的早期康复运动产生极大影响,较重的疼痛可影响患者的活动度,使患者下肢深静脉血栓发生风险升高,延长患者住院时间,不利于患者预后。此外有研究显示[4],术后慢性疼痛(chronic post-surgical pain,CPSP)常继发于术后急性疼痛,数据显示[5],CPSP临床发生率在5%~65%,其中以骨科患者中发生率最高,长期慢性疼痛不仅直接影响患者的日常活动,还可引发多种负面情绪,影响患者睡眠,导致生活质量下降。目前在CPSP 干预方面以预防为主,明确CPSP的影响因素,对于制定相应的干预方法具有重要意义,本研究探讨老年全髋关节置换术后CPSP 的影响因素。
1 资料与方法
1.1 一般资料
选择2015年1月至2020年12月漳州市人民医院收治的124 例行全髋关节置换术的老年患者作为研究对象,其中男52 例,女72 例;年龄63~86 岁,平均(77.83±8.92)岁;体重指数(body mass index,BMI)18.93~25.84 kg/m2,平均(22.18±2.95)kg/m2。本研究经漳州市人民医院医学伦理委员会批准,受试者及家属均签署知情同意书。纳入标准:①年龄>60 岁;②首次接受髋关节置换术;③临床资料完整可完成6个月的随访。排除标准:①术后深部感染、翻修者;②术前存在慢性疼痛病史,且已接受至少6 个月镇痛药物治疗者;③经评估无法较好配合本研究者;④腰椎神经源性疾病、神经血管性跛行导致疼痛者。
1.2 方法
1.2.1 资料搜集 由经过培训的专人完成对患者一般资料包括性别、术后髋关节开始活动时间、年龄、BMI、饮酒史、美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级、麻醉时是否使用右美托咪定、手术时间、术后镇痛方式的搜集,上述资料由专人翻阅患者病历资料并做记录。
1.2.2 CPSP 诊断方法 参考国际疼痛学会(International Association for the Study of Pain,IASP)国际疾病分类第11 版(International Classification of Diseases-11,ICD-11)的标准[6],CPSP 指外科手术后患者在持续愈合过程中出现疼痛时间在3 个月以上,且疼痛为持续性或疼痛强度增加,不仅包含原手术区或原组织损伤区,还可涉及原手术区神经支配的整个区域。由漳州市人民医院专家对患者CPSP 进行诊断。
1.3 观察指标及评价标准
①两组患者一般资料,由专人翻阅患者病历资料,并记录;②患者术后24 h 疼痛情况,由专人采用数字评价量表(numerical rating scale,NRS)评分评估患者疼痛情况[7],该量表分数范围为0~10 分,分数与疼痛程度成正比;③患者术后住院期间发生下肢深静脉血栓情况,在术后由专人对患者进行下肢静脉血管超声检查,超声仪器型号为GE LOGIQ E9,生产厂家为GE 医疗有限公司,由专业超声医师对图像进行分析,判定患者是否发生下肢深静脉血栓,并记录;④患者术后24 h 的C反应蛋白(C reactive protein,CRP)水平,由专人在患者术后24 h 抽取患者外周静脉血5 ml,使用全自动生化分析仪(日本东芝,型号2000FR)检测CRP 水平并记录。
1.4 统计学方法
采用SPSS 22.0 统计学软件进行数据分析,计量资料用均数±标准差(±s)表示,两组间比较采用t检验;计数资料用率表示,组间比较采用χ2检验;等级资料的比较采用秩和检验;采用logistic 回归方程进行多因素分析,以P<0.05 为差异有统计学意义。
2 结果
2.1 老年全髋关节置换术后CPSP 的单因素分析
将患者按照是否出现CPSP 分为两组,其中无CPSP共85 例,有CPSP 共39 例。单因素分析结果显示,年龄、BMI、饮酒史、手术时间、髋关节开始活动时间、术后镇痛方式、术后24 h NRS 评分、下肢深静脉血栓是影响CPSP 的相关因素,差异有统计学意义(P<0.05)(表1)。
2.2 老年全髋关节置换术后CPSP 的多因素logistic 回归分析
以CPSP 发生情况为因变量,CPSP 发生危险因素为自变量,按照下表赋值方法进行量化,赋值详情见表2。并作logistic 回归分析。多因素logistic 回归分析结果显示,髋关节开始活动时间≥3 d 是导致CPSP的保护因素,年龄≥70 岁、BMI≥28 kg/m2、手术时间>2 h、下肢深静脉血栓及术后24 h NRS 评分>3 分是导致CPSP 的独立危险因素(P<0.05)(表3)。

表2 赋值表
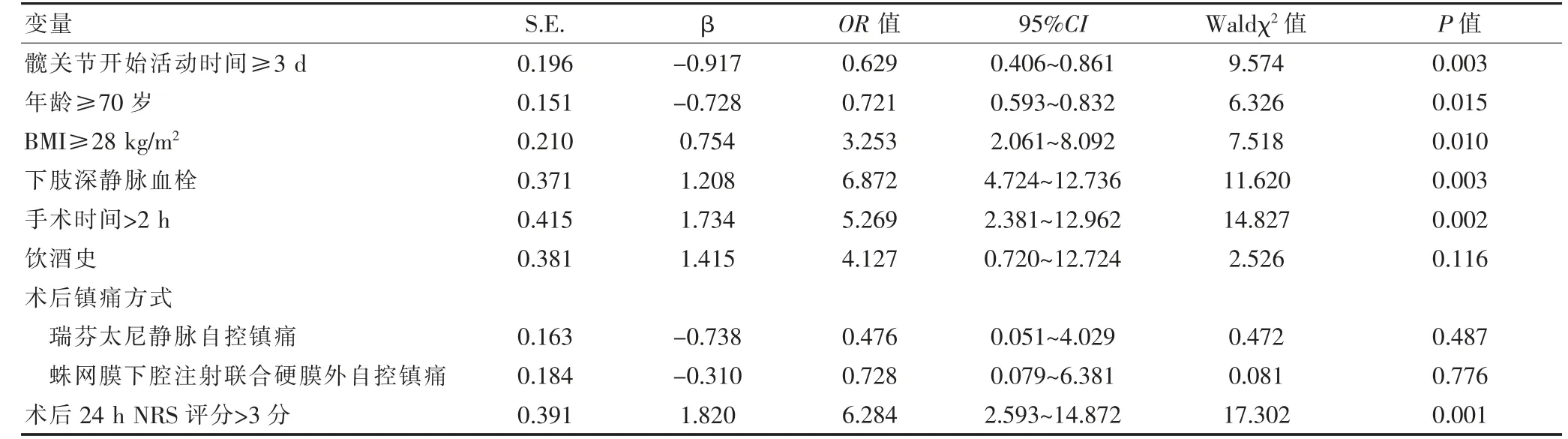
表3 老年全髋关节置换术后CPSP 的多因素logistic 回归分析
3 讨论
我国老年人数量的逐年增加使全髋关节置换手术开展数量呈逐年上升的趋势,对于老年全髋关节置换手术患者而言,术后疼痛会直接影响患者康复效果,增加患者并发症发生率。相关研究显示[8],部分老年全髋关节置换术后急性疼痛的患者可转变为CPSP,长期赤血的疼痛可增加患者机体耗氧量及心率,导致机体血管收缩,老年群体基础疾病较多,机体耐受力较差,疼痛可引起肌肉痉挛,引起多种机体生理及病理过程,引发患者负面情绪,对生活质量产生极大影响。目前尚未完全清除CPSP 的发生机制,研究显示[9],较长的手术时间引起机体炎症因子水平异常,在炎症因子作用下引起机体神经系统超敏化,进而导致CPSP。一项关于髋关节置换术的研究显示[10],手术过程中的牵拉等损伤性操作可导致神经损伤,术后已损伤的神经可出现异常放电情况,导致中枢神经系统痛觉过敏,降低机体疼痛阈值,进而引发CPSP。
老年全髋关节置换术后CPSP 可采用药物干预,在如何降低其发生率方面是骨科医师关注的热点,因此探讨影响老年全髋关节置换术后CPSP 的影响因素具有重要意义。本研究中多因素分析结果显示,BMI≥28 kg/m2是老年全髋关节置换术后CPSP 的独立危险因素(P<0.05),目前指南中规定BMI≥28 kg/m2是成年人肥胖的判断标准[11],肥胖患者在进行全髋关节置换手术时,切口暴露、体位摆放、假体插入、髋关节反复脱位、手术视野暴露等具有较大的难度,可延长各种操作的时间,导致术中出血量增加,同时肥胖患者术后更容易出现软组织的碰撞及挤压,术后假体周围骨折发生率较非肥胖患者更高。研究显示[12],肥胖患者由于机体炎性因子水平较高,导致下肢深静脉血栓发生率升高,另一项研究指出[13],肥胖患者髋关节置换术后发生髋关节炎及膝关节炎的风险更高,深静脉血栓及关节炎均可影响肥胖患者术后早期锻炼,同时引发术后急性疼痛,最终可导致CPSP。本研究中多因素分析结果显示,年龄≥70 岁是老年全髋关节置换术后发生CPSP 的独立危险因素(P<0.05),相关研究显示[14],年龄≥70 岁是髋关节置换术后出现重度疼痛的保护因素,该研究中指出,可能与年龄越大患者机体对疼痛耐受力越强有关。相关研究显示[15],髋关节置换术后年龄<60 岁的患者疼痛发生率较低,该研究中指出,年龄越小的患者,其机体一般状况更好,术后恢复情况更好,故疼痛发生率更低。本研究中多因素分析结果显示,下肢深静脉血栓是老年全髋关节置换术后发生CPSP 的独立危险因素(P<0.05),相关研究显示[16],下肢深静脉血栓严重程度与髋关节置换术后患者疼痛程度呈正比,深静脉血栓可造成静脉回流受阻,可显著增加痛感,同时对早期功能锻炼产生影响,导致肌力下降,引起假体松动,进而导致CPSP。本研究中多因素分析结果显示,手术时间>2 h是老年全髋关节置换术后发生CPSP 的独立危险因素(P<0.05),临床经验表明,髋关节部位血运丰富,血管及肌肉群较多,手术过程中牵、拉、锯等操作可造成血管破裂,引起隐性失血,手术时间越长患者的失血量越大,患者损伤越重且术后炎症反应程度越重,研究证实[17],较重的炎症反应可造成机体神经系统超敏化,降低机体疼痛阈,引起术后CPSP 的发生。本研究中对术后24 h 患者的NRS 评分进行检测,多因素分析结果显示,术后24 h NRS 评分>3 分是老年全髋关节置换术后发生CPSP 的独立危险因素(P<0.05),术后早期较重的疼痛提示机体炎性反应较重,可能通过引起机体神经系统超敏化进而导致CPSP。本研究结果显示,髋关节开始活动时间≥3 d是老年全髋关节置换术后发生CPSP 的保护因素(P<0.05),相关研究显示[18-19],术后早期的锻炼能够降低下肢深静脉血栓发生率,但部分研究显示,过早的训练可增加全髋关节置换术后假体松动的发生风险,进而导致CPSP。
综上所述,年龄>70 岁、肥胖、手术时间过长、术后发生下肢深静脉血栓、术后24 h NRS 评分>3 分是老年全髋关节置换术后发生CPSP 的独立危险因素,髋关节开始活动时间≥3 d 是老年全髋关节置换术后发生CPSP 的保护因素。在临床工作中需警惕上述危险因素,并制定相应的医疗干预措施,术后早期应避免开展锻炼,以降低患者CPSP 发生率。
